если перелом чешется значит заживает
Удаление пластинки после сращения перелома
Наши специалисты свяжутся с вами в ближайшее время
В первые несколько часов после перелома возможен остеосинтез – фиксация отломков кости с использованием специальных конструкций. Цель процесса – обеспечение неподвижности и создание условий для сращивания костей в правильном положении.
Если для сращивания перелома использовались винты, металлические пластины или другие фиксирующие конструкции, то после сращения их необходимо обязательно удалить. Причина в том, что инородные тела в организме могут спровоцировать образование кист и отторжение.
Технические особенности установки и удаления фиксаторов
При правильной установке конструкции с наружным расположением удаление спиц после перелома не представляет особого труда – спицы просто извлекаются. Если фиксация внутрикостная, внутри сустава, с использованием гвоздей и винтов, то требуется полноценная операция.
Фиксация спицами применяется при соединении суставов конечностей и пальцев. Она может проводиться наружно, когда конец спицы возвышается над поверхностью, или внутренне, когда вся конструкция находится под кожей. Методика применяется как временная мера. В отдельных случаях, если фиксируются надколенные переломы, ключичные или травмы локтя, требуется стабильная фиксация и более длительное время для сращивания.
При переломе руки применяют методики остеосинтеза – металлические конструкции, спицы и устанавливают аппарат Илизарова. Снимают их только после полного заживления.
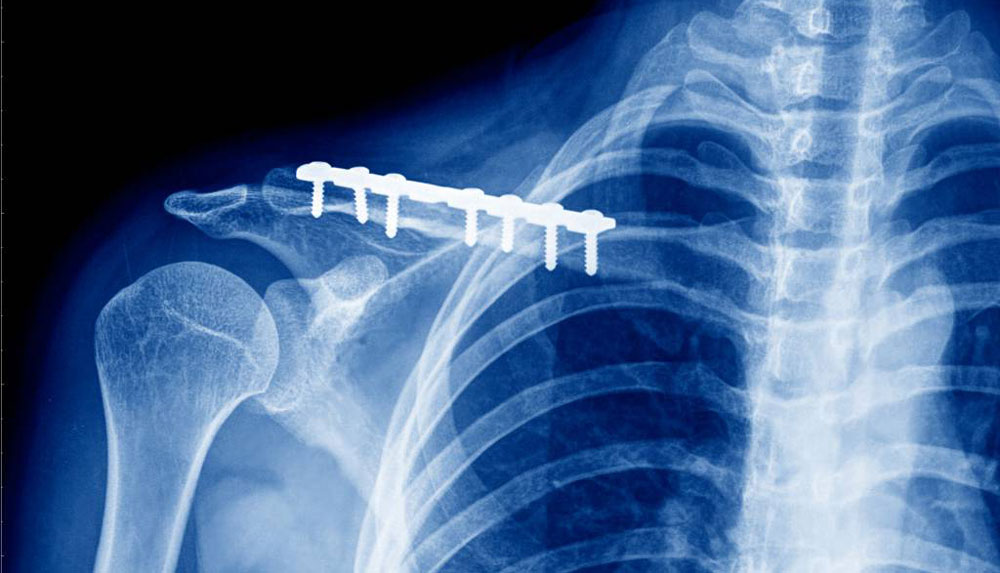
При помощи пластин можно фиксировать любую кость. Это удобный и надежный метод. Сегодня используют множество вариантов таких пластин, различающихся по размеру, форме, функциональности. Пластина используется при переломе голени и лодыжки, когда есть необходимость фиксации отломков кости. Ее удаление происходит в плановом порядке. Время проведения операции определяет врач.
Внутрикостными стержнями (штифтами) фиксируют трубчатые кости – например, при переломе ключицы или ноги. Такие операции выполняются быстро, их особенность – минимальная травматичность. После фиксации разрешена нагрузка буквально через несколько дней.
Удаление конструкции проводится за полчаса, если установка проводилась корректно. Если же имеются повреждение резьбы или винтов, возникает необходимость высверливания элементов.
Показания к удалению фиксирующих конструкций
С одной стороны удаление – это операция, но с другой – инородное тело может вызывать в организме нежелательные реакции. Конструкция устанавливается на время, в течение которого происходит сращивание костей. Факт сращения подтверждает рентгеновский снимок. Лечебная методика предусматривает удаление металлоконструкций после перелома, чтобы вероятность развития деформирующего остеоартроза была минимальной.
Противопоказания к удалению
Если конструкция расположена близко к нервным окончаниям, то доступ к ней во время операции буде осложнен. Риск получить нежелательные последствия в этом случае превосходит пользу от удаления имплантата. Разумным решением будет отказ от операции по удалению. Если же имеется такая необходимость (при неврологических нарушениях), то оперативное вмешательство предусматривает участие микрохирурга. Решение на этот счет принимается индивидуально, с учетом результатов рентгенологического исследования.
Операция по удалению фиксирующей конструкции менее травматична, чем ее установка.
Реабилитация
Это важнейший этап лечения переломов, так как длительная иммобилизация приводит к атрофии и нарушению кровообращения Возможно развитие осложнений – тромбоза, венозного застоя и лимфостаза.
Восстановительный период начинается вскоре после операции и состоит из двух этапов.
Действенный способ успешной реабилитации – разумные физические нагрузки. Этот процесс помогает преодолеть несколько скованные самостоятельные движения пациента. Их положительный эффект очевиден. Каждому пациенту заниматься нужно, понемногу постепенно увеличивая нагрузки, чтобы занятия не доставляли дискомфорта.
Перелом лодыжки
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении функций опорно-двигательного аппарата
Первичная консультация реабилитолога
Наиболее частым травматическим повреждением голени является перелом лодыжки. Полное или частичное нарушение целостности костной ткани не только ограничивает двигательную активность и выбивает из привычного жизненного уклада, но и может стать причиной серьезных осложнений. Чтобы избежать неблагоприятных последствий и восстановить здоровье в кратчайшие сроки, требуется правильная организация ортопедического лечения и реабилитации.
Рассказывает специалист ЦМРТ
Дата публикации: 26 Апреля 2021 года
Дата проверки: 28 Апреля 2021 года
Содержание статьи
Причины перелома лодыжки
Лодыжка – это анатомическая область, расположенная в дистальном отделе голени. 2-х сторонняя костная структура, более известная как наружная (латеральная) и внутренняя (медиальная) щиколотки, является основным стабилизатором голеностопа. Из-за высоких механических нагрузок, приходящихся на голень и стопу, она находится в наиболее уязвимом положении. Спровоцировать перелом лодыжки может:
Самой частой причиной нарушения стабильности голеностопа (около 80%) является перелом наружной лодыжки. Повреждение внутренней щиколотки встречается гораздо реже.
Симптомы перелома лодыжки
Сразу же после травмы в месте нарушения целостности кости возникает сильная боль, не позволяющая встать на пострадавшую ногу. Иногда при однолодыжечных повреждениях пострадавшие могут самостоятельно передвигаться с опорой на пятку.
Очень быстро в области голеностопа развивается локальный отек, появляется гематома и деформация. При пальпации максимальная болезненность ощущается на участке, расположенном на 3-4 см выше верхушки лодыжки. В случае оскольчатых переломов со смещением костных отломков наблюдаются разлитые кровоподтеки, распространяющиеся на тыльную сторону стопы и подошву. Между голенью и дистальным отделом конечности появляется характерный угол, возникает патологическая подвижность, отчетливо слышна костная крепитация (хруст).
Перелом внутренней лодыжки характеризуется более интенсивной болезненностью со стороны медиальной щиколотки, образованной апикальным концом большеберцовой кости. Выраженность клинических проявлений травмы во многом зависит от степени смещения костных отломков и повреждения связочного аппарата.
Классификация
Все переломы щиколоток принято классифицировать с учетом механизма полученной травмы:
Переломы могут быть открытыми, закрытыми, изолированными, комбинированными и сочетанными, косыми, поперечными, одно-, двух- и трехлодыжечными. В последнем случае происходит одномоментный перелом медиальной лодыжки, латеральной и края большеберцовой кости.
Диагностика
Для постановки окончательного диагноза используются инструментальные методики:
Самой информативной и безопасной технологией визуализации признана магнитно-резонансная томография. Высокочувствительное исследование становится методом выбора при диагностике сложных и нестабильных переломов лодыжки.
Лечение
Лечение перелома лодыжки может быть консервативным и оперативным. При выборе оптимальной тактики учитываются особенности травмы, возраст, пол пациента, наличие в анамнезе сопутствующих патологий. К консервативным методам относят:
Параллельно проводится медикаментозная терапия, направленная на обезболивание, снятие воспаления и профилактику тромбоэмболических осложнений. Если консервативные методы не дают должного эффекта, рекомендуется хирургическая коррекция (остеосинтез). Экстренная операция назначается при болевом шоке или синдроме сдавления, который может привести к утрате конечности.
Цитата от специалиста по реабилитации
Цитата от специалиста по реабилитации
Травмы и заболевания опорно-двигательного аппарата могут существенно снизить уровень активности, как в спортивном плане, так и на бытовом уровне. Реабилитация в “Лаборатории движения” направлена на максимально возможное восстановление, компенсацию нарушенных или полностью утраченных функций. Мультидисциплинарный, комплексный, но в то же время индивидуальный подход позволяет сократить сроки восстановления. Специалисты клиники стремятся сформировать ответственное отношение пациента к реабилитационному процессу и своему здоровью.
Реабилитация
Восстановление после перелома лодыжки является очень ответственным этапом, от которого во многом зависит дальнейшее состояние пациента. Специалисты реабилитационного центра «Лаборатория движения» в Санкт-Петербурге, основанного на базе сети диагностических клиник ЦМРТ, разрабатывают индивидуальные реабилитационные программы, направленные на полноценное возобновление или возмещение утраченных функций. Они включают:
Профессиональная реабилитация после перелома лодыжки позволяет ускорить сроки восстановления и завершить лечение без осложнений.
Кинезиотейпирование
Наложение кинезиотейпов – ленты-пластыри для профилактики травм, в период реабилитации.
Фармакопунктура
Введения лечебных препаратов под кожу в биологически активные точки на теле человека.
Лечебная физкультура (ЛФК)
Лечение людей с хроническими болезнями опорно-двигательного аппарата, легких, нервной системы.
Физиотерапия
Различные методы физического воздействия природного и искусственного происхождения.
Лечебный массаж
Направлен на снижение болевого синдрома, снятия спазма, поднятие мышечного тонуса и восстановление.
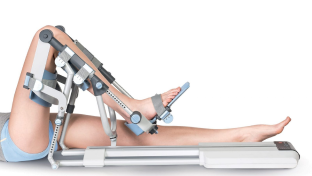
Механотерапия
Занятия на тренажерах Artromot для коленного и плечевого сустава для пациентов после операций и травм.
Электромиостимуляция
Помогает восстанавливать двигательную активность после долгой иммобилизации. Снижает болевой.
Последствия
Своевременное полноценная коррекция и последующее восстановление практически сводит к нулю риск развития ряда серьезных осложнений. Среди них следует выделить:
Профилактика
Главной целью профилактики переломов лодыжки является снижение уровня травматизма. Для этого рекомендуется быть внимательным и осторожным, пользоваться удобной обувью, соблюдать правила техники безопасности при проведении спортивных тренировок, употреблять в пищу продукты, богатые витаминами и минералами, повышающими прочность костей.
Будьте внимательны: ТОП-7 самых неочевидных признаков рака кожи
Врач-онколог Екатерина Вертиева призывает тщательно следить за здоровьем: порой опасная болезнь может «спать» годами.
По данным Всемирной организации здравоохранения, онкология является одной из основных причин смертей в мире. Только в 2020 году эксперты зафиксировали 1,2 миллиона летальных исходов от рака кожи. И с каждым годом эта цифра растет.
Рубцы
Эксперт призвала контролировать состояние кожи на постоянной основе: важно критично относиться к любым новообразованием. Так, одно из клинических проявлений онкологии — появление мелких рубцов. Они образуются вне зависимости от того, были ли на их месте раны. Просто ткани резко грубеют и меняют свой вид.
«Если вы видите, что у вас без видимых причин образовался рубец розовый с гладкой поверхностью, это повод насторожиться и обратиться к врачу», — подчеркнула Вертиева.
Жемчужины
Медик добавила, что особую опасность представляют небольшие округлые новообразования, схожие с жемчужинами. Обычно они появляются вокруг глаз, на веках, или возле крыльев носа. Сквозь узелки могут хорошо просматриваться сосуды. Это так называемая базалиома, вид онкологии, при котором происходит мутация базальных клеток кожи. Он отличается от других тем, что практически никогда не дает метастазы.
Темные пятна
Екатерина Вертиева отмечает, что при осмотре покровов не стоит игнорировать и область пальцев. Под ногтевыми пластинами запросто могут начаться опасные процессы.
«М ы должны обращать внимание на появление черной или коричневой пигментации, что может свидетельствовать как о гематоме, так и о меланоме», — заключила эксперт.
Шелушения и зуд
Мужчинам же стоит трепетно заботиться о коже головы. Особенно, если волос практически нет. Насторожить должно появление обширных очагов розовой окраски с шелушением на поверхности и кровоточащими ранами. Это может быть явным признаком начала развития актинического кератоза и, как следствие, плоскоклеточного вида рака.
Язвы
Спонтанное появления язв — такой же плохой признак, как и появление розовых рубцов. В особенности, если ранки не затягиваются даже при адекватной терапии.
« В норме дефект затягивается в течение четырех недель, если заживление сопровождается бугристостью, кровоточивостью и заживает очень плохо, это должно насторожить», — объяснила Вертиева.
Ложные укусы
Большую опасность представляют и так называемые укусоподобные элементы. Их редко замечают, списывая все на отголоски нашествия комаров или домашних блох. Но в отличие от реальных укусов насекомых эти следы не затягиваются и даже иногда могут расти. Кроме того, они никогда не сопровождаются зудом.
Розовые пятна
Дерматолог обратила внимание и на обыкновенные розовые пятна на коже разного размера и формы. Они не появляются просто так. Это — очевидный признак какого-то нарушения в организме. Если не помогает даже серьезное лечение — пора обращаться за помощью к узким специалистам.
«Если вы будете внимательно наблюдать за этими признаками, то сможете выявлять злокачественные новообразования на коже на ранних стадиях», — заключила медик.
Лечение переломов лучевой кости
Перелом лучевой кости – один из «любимых» переломов травматологов. Переломы нижней трети лучевой кости даже называют «переломами в типичном месте», настолько часто с ними встречаются врачи-травматологи. По статистике, почти 20% случаев переломов связано именно с лучевой костью.
Лучевая кость – это парная кость в составе предплечья, которая на пару с локтевой костью участвует в образовании двух суставов: локтевого и лучезапястного. Перелом лучевой кости случается, как правило, ближе к лучезапястному или, как еще говорят, кистевому суставу.
Какие действия при переломе?
Важно помнить, что срок лечения перелома составляет 3 дня, поэтому не затягивайте с обращением к врачу.
Если после травмы у вас есть подозрение на перелом, то вам необходимо обратиться в травмпункт. Там вам сделают рентген и в случае, если перелом произошел без смещения, то наложат гипс. В нашей клинике вы также можете сделать рентген и наложить современный полимерный гипс. Если же перелом произошел со смещением, то необходима операция, чтобы правильно установить кости на место.
В нашей клинике мы можем предложить оперативное лечение перелома лучевой кости. Как правило операция стоит около 140 тысяч рублей. Сюда включена стоимость пластины для фиксации кости, пребывание, наркоз, наблюдение и медицинское сопровождение.
Причины переломов лучевой кости
Количество подобных травм возрастает при гололеде. Такая сезонность не удивительна, ведь именно в этот период случаются самые неудачные приземления. А травмы лучевой кости чаще всего случаются именно «в полете» – когда человек автоматически вытягивает руку, чтобы предотвратить падение.
Лучевая кость в принципе не отличается достаточной прочностью, но, кроме того, имеет и весьма слабое место – у лучезапястного сустава. Именно там чаще всего случается перелом, поскольку это «звено» достаточно легко ломается под тяжестью тела при падении.
Травмы не редки при активных занятиях спортом – лыжи и коньки, велосипед и мотоцикл. Кроме того, подобные переломы часто встречаются при «легких» авариях, когда человек инстинктивно выпрямляет руки даже при небольшом ударе по машине сзади.
Пожилые люди более подвержены переломам, поскольку тонкая лучевая кость становится еще более хрупкой с возрастом.
Виды переломов лучевой кости
1) В зависимости от направления смещения отломка (сломанного фрагмента кости):
2) В зависимости от локализации перелома:
Классификация переломов лучевой кости
Переломы лучевой кости настолько многообразны, что существует даже их квалификация – от типа А (самых простых) до С (сложных, раздробленных, со смещением). Если сильно не углубляться в систематизацию, можно разделить все травмы на несколько основных блоков:
Блок I.
Блок II.
Блок III.
Симптомы переломов лучевой кости
Перелом лучевой кости (особенно если это закрытый перелом) может не сопровождаться яркими симптомами. Но если у вас была травмирующая ситуация, следует обратить внимание на следующие моменты:
Клиническая картина при закрытом переломе без смещения достаточно невыразительна и может проявляться только припухлостью и небольшими болезненными ощущениями в запястье. В этом случае основные двигательные функции сохраняются, хоть и немного ограничиваются.
Первая помощь при переломе лучевой кости
Первое, о чем нужно знать – поврежденная рука должна находиться в покое.
Диагностика перелома лучевой кости
Как правило, для подтверждения перелома достаточно обычной рентгенографии.
Дополнительные диагностические методы – такие, как компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) – необходимы только при сложных переломах для точной оценки сочетанных повреждений. Кроме того, подобные методы используются для предоперационного планирования и послеоперационного контроля.
Лечение перелома лучевой кости
Основные методы лечения переломов: консервативные и оперативные.
Консервативное лечение
Консервативное лечение – это наложение на травмированную руку иммобилизационной повязки (стандартной гипсовой или облегченной полимерной). Такое лечение сопровождает переломы, не требующие хирургического вмешательства. После наложения гипса необходимо, во-первых, следить за тем, насколько вам комфортно (не сдавливает ли гипс руку), а во-вторых, обязательно после спадения отека (на 5-7 сутки) сделать рентген, чтобы вовремя выявить непреднамеренное смещение.
Хирургическое лечение
Хирургическое лечение проводится при нестабильном переломе, склонном к смещению, при серьезных внутрисуставных повреждениях и многочисленных отломках.
Основной метод лечения переломов – репозиция (сопоставление костных фрагментов).
Закрытая репозиция. Закрытая репозиция, по сути, больше относится к консервативному лечению, поскольку вправление отломков происходит при помощи исключительно рук специалиста, без хирургического вмешательства – врач-травматолог специальными движениями «собирает» ваш перелом.
Закрытая репозиция должна быть осуществлена с высокой точностью, поскольку очень важно полностью восстановить анатомию лучевой кости. Именно от этого зависит успех лечения.
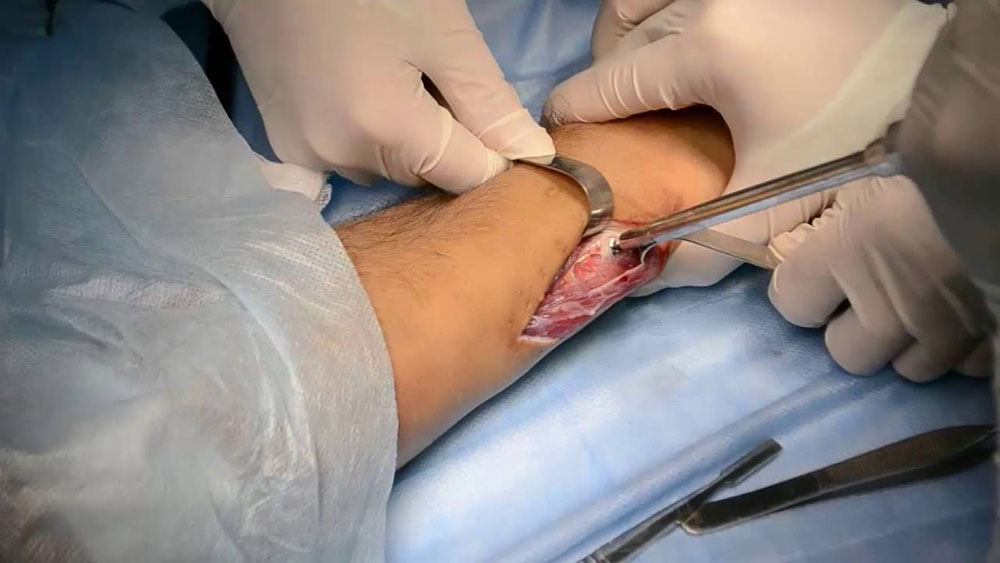
Открытая репозиция. Открытая репозиция проводится при отсутствии возможности устранить перелом другим методом – это чисто хирургическое лечение. Во время операции делают разрез над местом травмы, чтобы был доступ к сломанной кости и проводят мобилизацию костных отломков, устраняют смещение и фиксируют его при помощи специальной конструкции – проводят остеосинтез.
Остеосинтез, проведенный вовремя и хорошим специалистом, дает возможность выздороветь в достаточно короткие сроки, в некоторых случаях, даже раньше, чем при обычном консервативном лечении.
Существует несколько методик остеосинтеза:
После лечения перелома лучевой кости
После наложения гипса некоторое время могут сохраняться болезненные ощущения различной интенсивности. Как правило, прием обезболивающих препаратов помогает устранить боль на первоначальном этапе, а с течением времени болевой синдром стихнет. Руку желательно держать в приподнятом положении, чтобы не усугубить отек.
Необходимо следить за своими ощущениями – не перетягивает ли гипс руку, не бледнеют ли пальцы и сохраняется ли их чувствительность. В случае возникновения подобных симптомов, важно быстро обратиться к врачу.
Реабилитация
После того, как будет снят гипс, обязательно нужно потратить время, чтобы добиться полного восстановления. Оно будет невозможно, если не прислушаться к рекомендациям вашего лечащего врача и не провести полный реабилитационный курс. В каждом конкретном случае количество занятий, их интенсивность, а также подбор упражнений строго индивидуальны.
Как правило, к реабилитационным методам, позволяющим быстрее восстановиться, относится лечебная физкультура (ЛФК), физиотерапевтические средства, массаж.