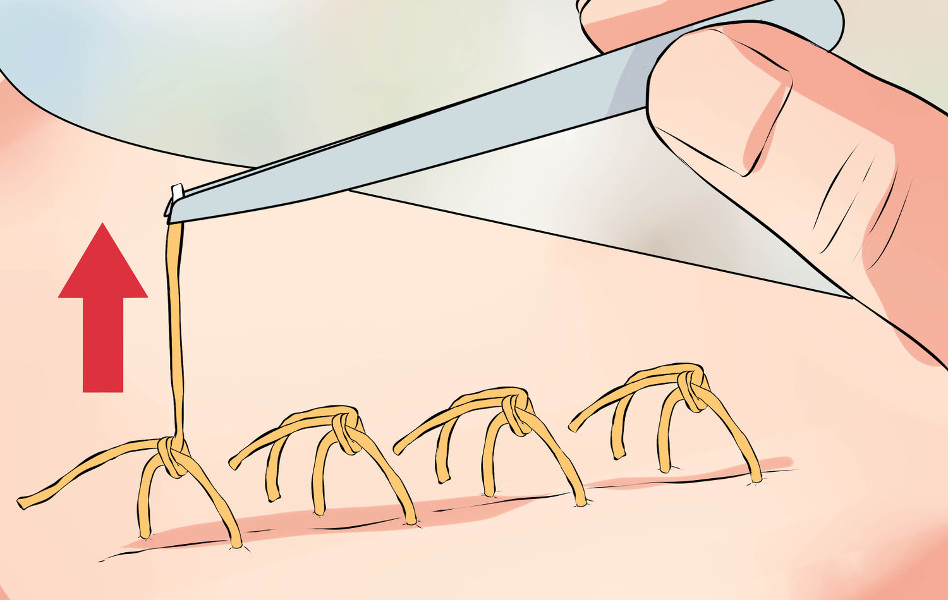
Как понять что шов заживает
Последствия позднего снятия швов
Наложение швов — хирургическое вмешательство после или вместо операции, которое служит для зарастания ткани. К наложению прибегают только в тех случаях, когда рана обширная и не сможет сама затянуться. На данный момент существует большое количество не только медицинских материалов для этой процедуры, но и много техник исполнения. Техника и материалы выбираются исключительно из характера раны, места расположения и опыта хирурга, ни процесс наложения, ни процесс удаления не обсуждается с пациентом.
Сейчас такое вмешательство не занимает более 15 минут, а вот восстановление после может длиться неделями. Даже если вам необходимо будет снимать швы, необязательно лежать в больнице, так как сейчас довольно распространено снятие швов на дому с помощью специалистов.
Какие типы швов бывают и в чём их отличие
В зависимости от степени нарушения тканей существуют много видов швов и способов их наложения. Но все они делятся на внешние и внутренние.
Внешние швы или, как их ещё называют, поверхностные: накладывают на кожные покровы или поверхностные слизистые оболочки в один слой, удаляют нити сразу после того, как ткань срастётся.
Внутренние швы (погружные) остаются в глубине тканей. Чаще всего применяются рассасывающиеся нити или нити, которые могут выйти в дальнейшем через половые органы.
Вне зависимости от того, какой тип шва применяют, существуют такие виды:
Выбор типа шва выбирается в зависимости от того, какая глубина раны и её локализации. Также немаловажный аспект — возраст пациента, так как у пожилых людей очень низкая способность к регенерации ткани, именно поэтому чаще всего к ним применяется погружные швы.
Для чего и в каких случаях накладывают швы?
Большой порез или рана, как у взрослого человека, так и у ребёнка может потребовать наложения швов. Это делается по нескольким причинам:
Понять, сможет ли рана сама затянуться, определяет только врач. При этом он руководствуется такими принципами:
Если рана не настолько серьёзна, то врачи просто накладывают повязку и выписывают рекомендации по поводу обработки.
Техника наложения послеоперационных швов
Наложение швов — финальный аккорд, который завершает операцию и оставляет позади весь путь спасения жизни пациента. Швы могут быть непрерывными или узловыми. Выбор зависит от места наложения.
В стоимость входит:
Непрерывный шов накладывается на брюшной полости одной ниткой, если отсутствует расхождение краёв. Существует несколько видов непрерывного шва, каждый из которых имеет свою технику:
Прерывистые или узловатые швы более прочные, после их наложения можно снять несколько узлов для ввода лекарств или же промывки раны. Различают:
Несмотря на большое разнообразие узловых швов, накладываются они по одной технологии. Необходимо в игле иметь несколько ниток от 15 до 25 см. Стежки накладываются в 1,5 см друг от друга, после каждого стежка необходимо завязать узел.
Что влияет на время снятия швов?
Главный показатель для снятия шва — заживление раны. При слишком раннем снятии швов ткани могут снова разойтись, вследствие чего возникнет необходимость повторного вмешательства или же некрасивый шрам, который потом придётся устранять. Если снять шов слишком поздно, может вызвать загноение или воспаление тканей. Считается, что оптимальный срок для снятия составляет 10 суток после наложения, однако срок может варьироваться, на это влияет вид операции:
Но снимать швы или нет, может определить специалист, основываясь на текущем состоянии пациента. При необходимости длительной выдержки шва потребуется ежедневная обработка раны для того, чтобы рана не воспалилась.
К тому же различают несколько видов послеоперационных швов, которые также имеют свои сроки снятия. К ним относят:
Важно помнить то, что снять послеоперационные швы может только специалист.
Шов кожи с точки зрения общего хирурга
Ни для кого не секрет, что весьма нередко наши пациенты качество работы хирурга, даже после сложнейших полостных вмешательств, оценивают по внешнему виду кожного рубца. Да, мы не занимаемся эстетической хирургией – «хирургией удовольствия», мы возвращаем людям здоровье и, нередко, жизнь. Однако, расхожей фразы о том, что «потеряв голову по волосам не плачут» для сегодняшних чрезмерно требовательных пациентов часто недостаточно для объяснения появления грубого деформированного рубца на брюшной стенке. А такие случаи, как мы знаем, не редкость. Безусловно, часть ран заживает вторичным натяжением. Но это составляет не более 10% от всех лапаротомий. В чем же дело? Может быть в том, что кожному шву в конце операции мы уделяем значительно меньше внимания, чем он того заслуживает. Или вообще поручаем его наложение начинающим хирургам: где же им еще учиться работе с тканью и иглой. Самое интересное заключается в том, что по мнению коллег – пластических хирургов кожа является очень «благодарной» тканью, чье заживление нарушается лишь при очень грубых ошибках хирургической техники.
Под нарушением репаративных процессов в коже понимают не столько ее расхождение после снятия швов (это – легко устранимая проблема), сколько возникновение гипертрофических рубцов.
Гипертрофические рубцы состоят из плотной фиброзной ткани в зоне повреждённой кожи. Они формируются при избыточном синтезе коллагена. Рубцы обычно грубые, тугие, возвышаются над поверхностью кожи, имеют красноватый оттенок, отличаются повышенной чувствительностью и болезненностью, часто вызывают зуд. Гипертрофические рубцы разделяют на две основные категории.
1. Обычный гипертрофический рубец соответствует границам предшествующей раны и никогда не распространяется за пределы зоны повреждения. В развитии гипертрофических рубцов ведущую роль играют следующие факторы: большие размеры заживающего раневого дефекта, ишемизация кожи в зоне шва, длительное заживление и постоянная травматизация рубца. Через 6–12 месяцев рубец обычно стабилизируется, приобретает чёткие очертания, отграничиваясь от атрофической части рубца и неповреждённой кожи, несколько уменьшается и размягчается.
2. Келоид — рубец, внедряющийся в окружающие нормальные ткани, до этого не вовлечённые в раневой процесс. В отличие от гипертрофических рубцов келоиды нередко образуется на функционально малоактивных участках. Его рост обычно начинается через 1–3 мес после эпителизации раны. Рубец продолжает увеличиваться даже через 6 мес и обычно не уменьшается и не размягчается. Типично отсутствие параллелизма между тяжестью травмы и выраженностью келоидных рубцов, они могут возникать даже после незначительных повреждений (укол, укус насекомого) и часто после ожога IIIА степени. Стабилизация состояния келоидного рубца обычно наступает через 2 года после его появления. Характерно, что келоидные рубцы практически никогда не изъязвляются.
Патогенез келоидов неизвестен. Некоторые авторы расценивают их как доброкачественные опухоли. По-видимому, наиболее правильно представление о том, что образование келоидов обусловлено нарушением развития соединительной ткани. Возможна аутоагрессия вследствие избыточного содержания в тканях биологически активных веществ. Не исключена роль эндокринных нарушений, индивидуальная предрасположенность к развитию келоидов, преобладание среди имеющих такие рубцы пациентов молодого и среднего возраста.
Гипертрофические рубцы с трудом поддаются лечению. Иссечение рубца может привести к его повторному развитию. Инъекции стероидов в область рубца (и/или их инъекции вслед за его иссечением), а также близкофокусная лучевая терапия могут предотвратить повторное развитие рубца.
Мы ни в коем случае не призываем к приданию чрезмерной важности эстетическим аспектам кожного шва на лапаротомной ране – основное поле деятельности и проявления мастерства абдоминальных хирургов скрыто от посторонних глаз. Однако, кроме «субстрата косметического эффекта», кожа является еще и частью операционной раны передней брюшной стенки, что требует не меньшей тщательности в формировании кожных швов, чем при ушивании апоневроза. Тем более, что кожный шов не требует неких невероятно сложных технических и временных затрат (как об этом слишком часто говорят в специализированных учреждениях…).
При формировании кожного шва следует:
— придерживаться прецизионной техники с точным сопоставлением эпидермального и дермального слоев;
— стремиться к эвертированию краев кожи; инвертирование (вворачивание краев кожи внутрь раны) недопустимо;
— использовать минимально травматичный шовный материал (монофиламентные или комплексные нити размерами 3/0-0 на атравматичной режущей или обратно-режущей игле в ½ окружности) ;
— использовать атравматичные пинцеты или однозубые крючки для тракции кожи;
— избегать натяжения кожи нитью (только аппозиция и иммобилизация) ;
— ликвидировать полости и карманы в подкожно-жировом слое;
— формировать шов таким образом, чтобы каждая нить проходила через кожу только однажды, сводя к минимуму перекрестное инфицирование вдоль всей линии швов;
— использовать съемные или абсорбируемые нити;
— не препятствовать естественному дренированию раны в первые два-три дня послеоперационного периода;
— оставлять в ране минимально возможное количество шовного материала.
Простой узловой шов – одиночный шов, накладываемый в вертикальной плоскости, наиболее распространен для аппозиции и иммобилизации краев кожной раны, благодаря простоте наложения, гемостатическому эффекту, возможности хорошей адаптации краев раны.
К нюансам формирования простого узлового шва кожи относят следующие обязательные к выполнению технические моменты:
— вкол и выкол производятся строго перпендикулярно поверхности кожи;
— вкол и выкол должны находиться строго на одной линии, перпендикулярной длиннику раны;
— расстояние от края раны до места вкола должно составлять 0, 5-1 см, что зависит от глубины раны и выраженности клетчаточного слоя;
— нить проводится с захватом краев, стенок и, обязательно, дна раны для предотвращения формирования полостей в ране;
— при значительной глубине раны и невозможности наложения отдельного шва на подкожную клетчатку следует использовать многостежковые швы (например, шов Стручкова) ;
— расстояние между швами на коже передней брюшной стенки должно составлять 1-1, 5 см; более частые стежки приводят к нарушению микроциркуляции, более редки – к появлению диастаза краев раны;
— во избежание микроциркуляторных нарушений и неудовлетворительного косметического эффекта (поперечные линии на рубце) затягивание шва не должно быть чрезмерным, с образованием выраженного «валика» над кожей, нить должна обеспечивать лишь плотное сопоставление слоев кожи;
— сформированный узел должен находиться сбоку от линии ушитой раны, но не на ней.
Формирование шва Холстеда обеспечивает полную адаптацию эпидермального и дермального слоев кожи и, соответственно, наилучший косметический эффект. При форимровании этого шва требуются особенно тщательный гемостаз, предварительная ликвидация остаточной полости ушиванием подкожной клетчатки и отсутствие натяжения кожи. В случае большой протяженности раны (свыше 8 см) теоретически могут возникнуть затруднения при извлечении длинной неабсорбируемой нити, поэтому при наложении такого шва рекомендуется через каждые 8 см осуществлять выкол на поверхности кожи, чтобы иметь возможность впоследствии удалить нити частями.
Как уже было отмечено, непременным условием применения непрерывного внутрикожного шва является тщательное сопоставление покожно-жировой клетчатки. Помимо гемостатического эффекта и профилактики остаточных полостей ушивание клетчатки способствует сведению краев кожной раны и обеспечивает возможность наложения кожного шва без натяжения. В этой связи J. Zoltan предложил усовершенствованный вариант внутрикожного шва.
Непременным условием формирования непрерывного внутрикожного шва является использование только монофиламентной нити размером 3/0 – 2/0 на режущей или, лучше, обратно-режущей игле. Вопрос о предпочтении использования для непрерывного внутрикожного шва абсорбируемой (несъемной) или неабсорбируемой (съемной) монофиламентной нити на сегодняшний день остается открытым: часть хирургов остается убежденными сторонниками Prolene, другая же часть неизменно применяет Monocryl.
Для достижения наилучшего косметического эффекта, во многом связанного с травматизацией кожи при проведении нити, применяются комбинированные методики закрытия кожной раны. В последнее время все большей популярностью пользуется метод, включающий в себя в качестве одного из компонентов, использование клеевой аппликации для иммобилизации кожи после сведения и защиты раны от воздействия внешней среды. При этом в качестве средства иммобилизации и защиты применяется Dermabond – медицинский клей, имеющий в своей основе 2-окинцианокрилат и фиолетовый краситель для контрастирования с кожным покровом. После нанесения на кожу Dermabond вследствие контакта с воздухом в течение 30-60 секунд переходит из жидкой фазы в фазу упруго-эластического геля с исключительно прочной адгезией к кожным покровам. При этом на коже формируется прочная пленка, предотвращающая диастаз краев раны и защищающая края и стенки раны от контаминации микроорганизмами (использование клея исключает необходимость применения асептических повязок на послеоперационную рану). Dermabond обеспечивает иммобилизацию краев кожной раны на срок до 7-8 суток и по прошествии этого времени самостоятельно фрагментируется и удаляется с кожи. Обязательными условиями применения клея Dermabond являются тщательный гемостаз и плотное сведение краев раны швом подкожной клетчатки: возможно применение непрерывного шва или отдельных швов абсорбируемым материалом. Именно поэтому данный метод закрытия кожной раны является комбинированным – шовным и клеевым. Можно полагать, что внедрение в клиническую практику соединения краев кожной раны с помощью клеевой аппликации само по себе указывает на направление эволюции методов соединения тканей в хирургии: от нити к полимерным адгезирующим материалам.
Статья добавлена 28 марта 2016 г.
Снятие швов
Шов – это процесс соединения краев ткани после хирургического вмешательства.
Он необходим для того, чтобы предотвратить попадание инфекции или инородного тела в открытую рану.
Снятие синтетических швов и металлических скоб производится после заживления данного участка, а также образования на нем рубцов.
Если во время операции использовались рассасывающие материалы (кетгут), надобность в проведении процедуры отпадает.
Виды швов
Все швы можно разделить на два типа:
Любое закрепление тканей имеет собственный срок.
Швы на голове и шее снимаются по истечению 5-7 дней, швы на конечностях – по истечению 8-10 дней, швы после операций на внутренних органах – по истечению 10-14 дней.
Следует учитывать, что многое зависит от характера раны, а также от регенеративных способностей пациента.
О полном заживлении говорит появление гранул и выравнивание швов с цветом кожи.
Требования по уходу за швами
Технология снятия швов
Решение о том, когда должна производиться данная процедура, должен принимать лечащий врач.
Снятие швов происходит в несколько этапов:
Снятие швов в центре «Гармония»
Медицинский центр предлагает квалифицированную помощь по снятию послеоперационных швов.
Мы позаботимся о том, чтобы процедура прошла безболезненно, в стерильных условиях и без всяких последствий.
Наши врачи обладают необходимыми знаниями и опытом, а кабинеты оснащены профессиональными инструментами.
Стоимость услуг
| Код | Наименование услуги | Стоимость |
|---|---|---|
| 1012 | Снятие швов с перевязкой | 700 руб |
Примечание
ООО «Гармония» предоставляет скидки в размере 10%:
Гипертрофические и келоидные рубцы
Рубцы это результат замещения поврежденных собственных тканей на грубую соединительную в результате оперативных вмешательств и различных травмирующих факторов (механических, температурных, химических, ионизирующего излучения, глубокого
Рубцы это результат замещения поврежденных собственных тканей на грубую соединительную в результате оперативных вмешательств и различных травмирующих факторов (механических, температурных, химических, ионизирующего излучения, глубокого деструктивного воспаления и т. д.) [1, 2, 3]. Рубцы, являясь выраженным косметическим недостатком, часто приводят к психоэмоциональному дискомфорту, а также к развитию психосоциальной дезадаптации и снижению качества жизни.
Формирование рубца проходит несколько стадий:
Образование рубца происходит в основном за счет внеклеточного матрикса, в частности с помощью коллагена. Внеклеточный матрикс — это супромолекулярный комплекс, включающий химические соединения различного типа (белки, полисахариды, протеогликаны и прочие). Его можно сравнить с гелем, в котором «плавают» волокнистые протеины (коллагены и эластин) и вязкие протеины (фибронектин, ламинин), обеспечивающие взаимосвязи молекул друг с другом и с поверхностями клеток [2, 9, 14, 17]. Из всех протеинов коллагены составляют основной компонент внеклеточного матрикса и являются наиболее распространенными протеинами организма, занимая около 1/3 части всех его белков. Это нерастворимые в воде внеклеточные гликопротеины, синтезируемые фибробластами, хондробластами и остеобластами. Из-за формы белковой молекулы коллагены относят к фибриллярным белкам [16]. Рост избыточного внеклеточного матрикса в рубце происходит в результате деятельности «раневых» фибробластов. В интактной (здоровой) коже фибробласты отвечают за ремодулирование компонентов дермы, они разрушают старый коллаген и откладывают новый. При ранениях, травмах, ожогах и оперативных вмешательствах в ранах появляются миофибробласты, которые стремятся «заделать брешь» в тканях, усиленно откладывая компоненты внеклеточного матрикса: коллаген, гликозаминогликаны, эластин и другие белки. Именно из-за пролиферации фибробластов и продуцирования ими избыточного внеклеточного матрикса и происходит рост рубцов [2,19].
Можно выделить следующие разновидности рубцов: нормотрофические, гипертрофические и атрофические. При нормальном физиологическом процессе происходит формирование нормотрофического рубца. Это плоские рубцы светлого цвета с нормальной или сниженной чувствительностью и эластичностью, близкой к нормальным тканям. Такие рубцы являются оптимальными. В типичной ране спустя 6–8 недель после повреждения устанавливается равновесие между анаболическими и катаболическими процессами. В этой стадии, прочность раны составляет приблизительно 30–40% прочности здоровой кожи. С развитием рубца предел его прочности увеличивается в результате прогрессивных связей волокон коллагена.
При избыточной реакции соединительной ткани на травму на фоне неблагоприятных условий заживления (воспаление, растяжение рубца и т. д.) формируются гипертрофические рубцы. В условиях гипоксии и воспаления происходит активизация фибробластов биологически активными веществами. Появляются недифференцированные, патологические, функционально активные клетки с высоким уровнем синтеза коллагена. Образование коллагена преобладает над его распадом из-за уменьшения выработки коллагеназы, специфического фермента, разрушающего коллаген, вследствие чего развивается мощный фиброз тканей в виде гипертрофических или келоидных рубцов. Гипертрофические рубцы часто объединяют в общую с келоидными рубцами группу в связи с тем, что оба вида отличаются избыточным образованием фиброзной ткани и возникают в результате неадекватного воспаления, присоединения вторичной инфекции, снижения местных иммунологических реакций и т. д. Однако имеются и существенные различия, на основании которых проводится дифференциальная диагностика между этими двумя видами рубцов, которые будут упоминаться ниже [3].
Атрофические рубцы возникают в результате сниженной реакции соединительной ткани на травму. Коллагена образуется недостаточно. Атрофические рубцы располагаются ниже уровня окружающей кожи (западают). При небольшой ширине они практически не отличаются от нормотрофических. Нередко атрофические рубцы возникают на местах бывших эксфолиаций (угревой болезни) — так называемое «постакне».
Келоид (keloidum: греч. kele выбухание, припухлость + eidos вид; син.: Алибера келоид) — плотное разрастание соединительной ткани кожи, напоминающее опухоль [2]. Келоидные рубцы развиваются как следствие извращенной реакции тканей на травму, это особая, наиболее тяжелая группа рубцов, отличающихся от других по виду и патогенезу. Как правило, келоиды образуются на фоне сниженных показателей общего и тканевого иммунитета. При исследовании келоидной ткани обнаруживаются чрезвычайно активные фибробласты, степень их активности в 4 раза выше, чем у клеток при нормальном процессе заживления [9]. Коллаген (большей частью незрелый) располагается в виде широких рыхлых пучков и узлов, эластин отсутствует. Келоидный рубец имеет упругую консистенцию, неровную, слегка морщинистую поверхность. Келоид принято классифицировать на истинный и ложный. Истинный (самопроизвольный) келоидный рубец возникает спонтанно без каких-либо предпосылок, чаще на коже груди, по наружной поверхности верхней трети плеча, в редких случаях — по всему телу. Ложный келоид может развиваться в любом месте, где до этого наблюдалась травма кожных покровов (механическая, ожог и т. д.). Например, казуистический случай наблюдали Chawla B., Agarwal A., Kashyap S. (2007), которые диагностировали келоидное образование на роговице глаза после операции. В настоящее время данная классификация носит относительный характер. Большинство исследователей полагают, что самопроизвольному келоиду предшествует микротравматизация кожи и этиологически он ничем не отличается от ложного (по патогенезу и морфологии эти рубцы абсолютно идентичны) [2]. Келоид на месте ссадин или царапин представляет собой возвышение. Цвет и интенсивность окраски зависит от степени васкуляризации (ярко-розовый, бледный, цианотичный). Для келоидного рубца характерен пульсирующий рост, подобно приливу-отливу. Рубцовая ткань при келоиде простирается за границы первоначальной раны, обычно не регрессирует спонтанно и имеет тенденцию рецидивировать после иссечения.
Теоретически келоид может появляться в любом возрасте, но чаще развивается во время и после пубертата. Юные индивидуумы более часто травмируются, и молодая кожа создает большее натяжение, в то время как кожа пожилых менее эластична и более регидна. Уровень синтеза коллагена также выше в более молодом возрасте. В настоящее время определен средний возраст пациентов — 25,8 (22,3 у женщин и 22,6 у мужчин) [5].
Обычно диагностика келоида не представляет трудностей. Gulamhuseinwala N., Mackey S., Meagher P. (2008), проведшие ретроспективное исследование 568 пациентов с келоидами, установили, что клинический диагноз совпадал с гистологическим в 94% случаев. Однако при дебюте возникновения рубцов встает вопрос дифференциального диагноза между гипертрофическим рубцом и келоидом. Как уже упоминалось выше, имеются существенные различия между этими видами рубцов. Рост гипертрофического рубца начинается сразу же после заживления и характеризуется образованием «плюс ткани», по площади равной раневой поверхности, в то время как границы келоида всегда выходят за зону повреждения. При гипертрофическом рубце субъективные ощущения отсутствуют или незначительные. Келоидные образования вызывают различные субъективные ощущения (зуд, боль, чувство стянутости кожи, парастезии и т. д.). Изменение цвета гипертрофического рубца от розового до белесоватого происходит в те же сроки, что и у нормотрофических рубцов, и со временем они заметно уплощаются. Келоид остается насыщенного цвета и спонтанно не регрессирует. Обычно у одного больного наблюдается несколько келоидных образований. Келоидный рубец чаще встречается у людей в возрасте 10–30 лет, в то время как гипертрофические шрамы могут возникнуть в любом возрасте. Морфологическая картина также имеет существенные различия. Известно, что синтез коллагена в келоидах приблизительно в 8 раз выше, чем в гипертрофических рубцах, что объясняет меньшее количественное содержание коллагеновых волокон в гипертрофических рубцах, а следовательно, и массу рубца. В гипертрофических рубцах клеток фибропластического ряда меньше, чем в келоидных, отсутствуют гигантские, незрелые формы «зоны роста» [1, 7, 8, 9, 12, 21].
Исследователями отмечена неодинаковая частота локализации келоидообразования у лиц имеющих, различную расовую принадлежность. Например, у белокожих келоид чаще образуется на лице (щека и ушная раковина), верхних конечностях и стернальной области; а у азиатов стернальная область почти не поражается, у чернокожих наряду с ушной раковиной и шеей чаще затрагиваются нижние конечности [5]. Это дало предположение о ведущей роли наследственности келоидообразования. Однако до настоящего времени никакой определенный ген или набор генов не был идентифицирован как отвечающий за развитие келоида [5, 8]. Кроме того, не выявлены никакие существенные различия между ДНК-фибробластами келоида и ДНК-фибробластами нормальной кожи. Это предполагает, что в развитии келоидообразования имеет значение не увеличение числа фибробластов, производящих нормальное количество коллагена, а то, что каждый фибробласт производит больше коллагена, чем необходимо для восстановления раны [13].
Лечение келоида и гипертрофических рубцов
Первое правило при лечении келоида и гипертрофических рубцов — это их предупреждение. Во-первых, необходимо избегать ненужной косметической хирургии у пациентов, предрасположенных к образованию келоида и грубых рубцов. Возможным исключением может быть обезображивающий келоид на ушной раковине. Если операции не избежать, то закрытие всех хирургических ран должно происходить с минимальным натяжением по складкам кожи, когда это возможно. Желательно, чтобы разрезы не проходили через поверхность суставов и в средней части груди.
Методы лечения келоида и гипертрофических шрамов можно разделить на несколько групп:
Лекарственные средства
Кортикостероиды. Внутрирубцовое введение стероидов остается основой лечения. Кортикостероиды уменьшают рубцеобразование посредством уменьшения синтеза коллагена, глюкозаминогликанов, медиаторов воспаления и пролиферации фибробластов в процессе заживления раны. Наиболее часто используемый кортикостероид — триамцинолона ацетат в концентрации 10–40 мг/мл, назначаемый в зону повреждения посредством введения иглой с интервалом 4–6 недель. Эффективность такого введения, как мономодели и как добавление к процедуре эксцизии рубца, очень высока. Также широко применяются топические кортикостероидные средства, которые наносятся ежедневно непосредственно на образование. Осложнения при лечении кортикостероидами включают атрофию, телеангиоэктазии и нарушения пигментации.
Иммуномодуляторы. Новым методом в лечении келоидных и гипертрофических рубцов является терапия интерфероном. Интерферон, введенный в линию шва, после иссечения келоидного рубца может профилактически предотвращать рецидивы. Рекомендуется вводить по 0,5–1,0 млн. МЕ через день 2–3 недели, затем по 0,1–0,5 млн. МЕ 1–2 раза в неделю в течение трех месяцев.
Препараты, уменьшающие гиперпролиферацию клеток соединительной ткани. Классическим средством для лечения рубцов является гиалуронидаза. Гиалуронидаза расщепляет основной компонент межуточного вещества соединительной ткани — гиалуроновую кислоту, являющуюся цементирующим веществом соединительной ткани, и, таким образом, повышает тканевую и сосудистую проницаемость, облегчает движение жидкостей в межтканевых пространствах; уменьшает отечность ткани, размягчает и уплощает рубцы, предупреждает их формирование. Препараты, содержащие гиалуронидазу (Лидаза и Ронидаза), получают из семенников крупного рогатого скота. Раствор Лидазы (1 мл) вводят в этих случаях вблизи места поражения под кожу или под рубцово-измененные ткани. Инъекции производят ежедневно или через день; курс лечения состоит из 6–10–15 и более инъекций. При необходимости проводят повторные курсы с промежутками 1, 5–2 мес.
Новым ферментным препаратом для лечения заболеваний, сопровождающихся ростом соединительной ткани, является «Лонгидаза». «Лонгидаза» это химическое соединение гиолуронидазы с полиоксидонием. Сочетание ферментативной активности гиалуронидазы с иммуномодулирующими, антиоксидантными и умеренными противовоспалительными свойствами полиоксидония, обеспечивает широту фармакологических свойств. Наиболее эффективно использовать препарат «Лонгидаза» методом ультрофонофореза или фонофореза. При ультрофонофорезе Лонгидаза 3000 МЕ разводится в 2–5 мл геля для ультразвуковой терапии. Воздействие осуществляется малым ультразвуковым излучателем (1 см2), с частотой ультразвука 1 МГц, интенсивностью 0,2–0,4 Вт/см2, в непрерывном режиме, время воздействия 5–7 мин., курс 10–12 процедур ежедневно или через 1 день. Методом фонофореза (1500 Гц) 3000 МЕ Лонгидазы вводится ежедневно (общее время воздействия 5 мин., курс — 10 процедур). Также возможно введение препарата внутрь рубца:
Хорошо известным препаратом, тормозящим пролиферацию клеток соединительной ткани и одновременно оказывающим противовоспалительный эффект, является Контрактубекс. В течение многих лет Контрактубекс применяется в хирургии и косметологии в лечении послеоперационных и послеожоговых рубцов, в том числе грубых, препятствующих движению и келоидных, а также растяжек (стрий) после родов или после резкого снижения веса.
Ферментный препарат из 9 коллагенолитических протеаз «Ферменкол» представляет собой принципиально новый протеолититческий препарат. Противорубцовый эффект Ферменкола основан на редукции избыточного внеклеточного матрикса в рубцовой ткани. Эффект при использовании противорубцовых средств наблюдается примерно через 3 недели после начала применения средства и достигает оптимального результата обычно после 2–3 курсов электрофореза или фонофореза, по 10–15 сеансов или аппликаций в течение 30–60 дней.
Физические и физиотерапевтические методы
С разным успехом в лечении гипертрофических рубцов и келоида применяются силиконовые пластинки и силиконовые обтурирующие повязки. При применении силиконовых повязок в большей степени эффект проявляется в результате комбинации давления и гидрации поверхности, чем эффект от самого силикона. Исследования показывают, что действенность таких повязок при их использовании 24 часа в сутки в течение 12 месяцев наблюдалась только у ≈1/3 пациентов [20]. Метод сжатие/давление, достигаемый с помощью силиконовых пластин, вызывает истончение кожи. В одном исследовании прикладывание двух пластин к ушным мочкам после удаления келоида предотвращало его рецидивирование в срок от 8 месяцев до 4 лет. Выраженным дискомфортом метода является необходимость ношения повязок/пластинок в течение суток, а также невозможность их прикрепления в некоторых анатомических областях (сгибы, шея и т. д.). Другие устройства (специальное компрессионное белье и пластырь с оксидом цинка) также используются от 12 до 24 часов в день в течение 8–12 месяцев, что является явным недостатком метода. По данным различных авторов, эффективность их не превышает 40% [4, 5].
Криохирургия. Криохирургические средства, такие как жидкий азот, поражают микроциркуляторное русло и вызывают гибель клеток через образование внутриклеточных кристаллов. Обычно 1–3 цикла замораживания-оттаивания по 10–30 секунд достаточно для достижения желательного эффекта. Особое внимание следует уделять кратковременности аппликаций жидкого азота, чтобы избежать появления обратимых гипопигментаций. Следует учитывать, что криотерапия может быть болезненной и вызывать депигментацию. Более перспективным методом является комбинированное воздействие криотерапией и кортикостероидами [15]. Простым и эффективным методом облегчения внутрирубцового введения стероидов является очень легкое криовоздействие, предшествующее введению, — этот шаг вызовет отек ткани и последующее клеточное и коллагеновое разрушение. Жидкий азот наносится на 5–15 секунд, не доводя кожу до замерзания. Такая техника позволяет лучше распределить препарат в келоидной ткани и минимизировать его проникновение в окружающие ткани.
Лазерная терапия. Аргоновый лазер (488 nm) сходен с углекислым лазером, может способствовать сокращению коллагена за счет локального нагрева. Импульсный лазер на красителях (585 nm) вызывает процесс фототермолиза, приводящий к микроваскулярному тромбозу. В начале 1980-х годов авторы отметили, что при применении импульсного лазера на красителях рубцы становятся менее эритематозными, более мягкими и менее гипертрофическими. Лазерная обработка келоида и гипертрофического рубца при использовании углекислого лазера (10,600 nm) может удалять (может рассекать и прижигать) повреждение, создавая сухую хирургическую окружающую среду с минимальной травмой ткани. Когда углекислый лазер используется как мономодель, процент рецидивирования келоида достаточно высокий, поэтому рекомендуется комбинировать лазерную обработку с постоперативным введением стероидов, что значительно снижает уровень рецидивирования.
Лучевая терапия. Использования радиационной терапии для лечения келоидных рубцов остается спорным. В одном ретроспективном исследовании установлено, что применение поверхностной лучевой терапии после резецированния рубцов вызвало рецидивирование у 53% пациентов [18]. Более перспективным считается преоперативная обработка раствором гиалуронидазы рубцов с последующим хирургическим удалением и затем наружное облучение, для снижения вероятности рецидива [6].
Рентгенотерапия (лучи Букки) основана на действии ионизирующего излучения на соединительную ткань, вызывающем отечность и разрушение коллагеновых волокон, фибробластов. Рентгенотерапия назначается до 6 сеансов облучения с интервалом в 6–8 недель при одноразовой дозе до 15000 Р. Действию ионизирующего облучения подвергаются только поверхностные слои кожи (в частности, рубца), а на подлежащие ткани рентгеновская нагрузка незначительна. Противопоказанием к назначению Букки-терапии являются болезни почек, декомпенсация кровообращения, наличие дерматитов и остаточных ран. Идея применения рентгенотерапии очень рациональна, потому что в случае деструкции некоторого количества фибробластов достигается баланс между синтезом и деградацией сложного коллагена вплоть до изменения самой его структуры. Эта идея, в частности, реализована при использовании современной лазерной техники. Общая доза облучения для предотвращения рецидива келоидного рубца составляет от 15 до 20 Гр. Рекомендуют также одноразовое облучение раны в день снятия швов в тех же дозах — 15–20 Гр. Иногда такую процедуру повторяют до 6 раз с интервалами в 1,5–2 месяца.
Иссечение. Желательно избегать хирургического вмешательства, особенно при наличии келоида. Иссечение дает рецидив в 45–100% случаях и должно крайне редко использоваться как отдельная модель терапии. После иссечения необходима длительная противорецидивная терапия. Когда возможно, применяются давящие на рану повязки и белье в раннем послеоперационном периоде. Снижение рецидивов достигается комбинацией иссечения с другими методами, такими как лучевая или рентгенотерапии, введение интерферона или кортикостероидов [10].
После оперативных вмешательств или травм кожи необходимо проводить профилактические мероприятия, снижающие риск возникновения образования келоида или гипертрофических швов. Период активной терапии должен начинаться на 2-й стадии формировании рубца, т. е. на 10–30 сутки после травмы. По мнению авторов, существует пропорциональная зависимость от эффективности терапевтического лечения от возраста рубцов: рубцы старше 6 месяцев хуже поддаются терапии, чем более молодые. Скорее всего, снижение эффективности лечебных мероприятий связано с уменьшением количества сосудов и уплотнением рубцовой ткани, что ухудшает ее трофику [3]. Профилактические методы могут включать: окклюзивные повязки, компрессионную терапию, наружные аппликации или внутрикожное введение глюкокортикостероидов, Контрактубекс, Лонгидазу, иммунотерапию.
При сформировавшемся рубце с длительностью существования до 12 месяцев возможно проводить терапию всеми методами, а при длительно существующем образовании (более 12 месяцев) эффективны только агрессивные методы: введение кортикостероидов в зону поражения, иссечение, лучевая терапия, Букки-терапия, лазерная терапия.
Косметические процедуры, направленные на внешнюю коррекцию дефекта. Наиболее популярные косметологические процедуры (пилинги, мезотерапия, дермабразия) не несут какой-либо терапевтической цели при воздействии на рубцы. Использование этих методов способствует эстетической коррекции небольших рубцов. Важно знать, что гипертрофические рубцы можно подвергать шлифовке только после того, как они придут в спокойное состояние. Для получения удовлетворительных результатов в лечении рубцов со сроком существования более полугода к косметическим процедурам необходимо подключать 1–2 инъекции кортикостероидов (Дипроспана) [2]. Пескоструйная дермабразия (10–15 сеансов с интервалом в 10–14 дней) при обычном курсовом лечении оказывает удовлетворительные результаты, но при проведении двух курсов по 10–15 процедур эффективность лечения возрастает [2]. Оперативная дермабразия гипертрофических рубцов требует повторной операции через полгода. Полная эпитализация гипертрофических рубцов после их глубокой оперативной дермабразии происходит значительно позже эпителизации нормотрофических и гипотрофических рубцов и растягивалась на 3–4 недели, даже при использовании ранозаживляющих мазей [2]. О. С. Озерская (2002) с целью профилактики рецидива рубцов после их дермабразии провела пересадку аутологичных кератиноцитов. Беспрепятственное снятие повязок возможным на 7–8 день, полная эпитализация рубцов наступила в сроки до 14 дней. Таким образом, очевидно значительное ускорение эпитализации при операции дермабразии рубцов с трансплантацией кератиноцитов. Во избежание еще большей гипертрофии и гипер- или депигментации корректировать гипертрофические рубцы агрессивными методами нельзя, а срединные пилинги можно делать только после проведения курса поверхностных пилингов. Что касается келоидных рубцов, то их лучше не подвергать воздействию раздражающих методов, т. к. велика вероятность спровоцировать их дальнейший рост.
Пилинг фруктовыми кислотами. Во время пилинга происходит отшелушивание ороговевших клеток кожи, стимуляция процессов регенерации ее глубокого слоя. Фруктовые кислоты мягко проникают в кожу, не травмируя ее, и стимулируют выработку коллагена и эластина. Благодаря этому повышается упругость кожи, выравнивается рельеф и уменьшается гиперпигментация, что внешне корректирует косметический дефект небольших рубцов.
Химические пилинги. Для небольших, слабо выраженных гипертрофических рубцов химические пилинги лучше провести в два этапа. При этом в ежедневный домашний уход на 21-й день с целью сглаживания рубцовой гипертрофии включают силиконовый дерматологический крем, который создает окклюзионную пленку, защищая кожу от потери влаги, снимает воспаление и эритему, стимулирует репарацию. Параллельно с пилингами можно проводить сеансы мезотерапии с регенерантами и усилителями локальной микроциркуляции. Терапия слабо выраженных гипертрофированных рубцов после курса химических пилингов может быть продолжена топическими препаратами. При выраженных гипертрофических рубцах пилинги проводятся через шесть-восемь месяцев после иссечения патологического рубца или проведенного курса физиотерапии (гальвано-, фонофорез) с гиалуронидазой и гепарином. Курс химических пилингов тоже проводят в два этапа: сначала несколько сеансов мультифруктовых пилингов (гликолевая, салициловая, молочная, лимонная кислоты) один раз в неделю, затем комплексный ретиноловый желтый пилинг. Пилинг выполняют по индивидуальной схеме в соответствии с параметрами рубца и реакцией кожи.
В заключение необходимо отметить, что терапия келоидных и гипертрофических рубцов, при всем многообразии методов лечения, требует строго индивидуального подхода с учетом основных параметров рубца: размеров и длительности его существования.
По вопросам литературы обращайтесь в редакцию.
Ю. А. Галлямова*, доктор медицинских наук
З. З. Кардашова**
* РМАПО, ** РГНКЦ, Москва
Ключевые слова: гипертрофические рубцы, келоидные рубцы, келоидная болезнь, келоид, келоидообразование, лечение келоида, лечение рубцов, профилактика рубцов.