Как сделать турунды для носа
Турунды для носа. Как сделать турунду в нос
Популярные материалы
Today’s:
Турунды для носа. Как сделать турунду в нос
Турунды или тампоны – специальные приспособления из бинта, марли. Для их изготовления нужно взять кусочек исходного материала, скрутить его по спирали в тугой, плотный валик такого размеры, чтобы он помещался в носовой проход.
Кончик готовой турунды смачивают в заранее подготовленном лечебном растворе или в мази, вставляют стороной с лекарством в нос. Причем нижняя часть турунды должна быть снаружи, немного выступая из носа, чтобы впоследствии ее легко было удалить.
Если под рукой нет ни бинта, ни марли, можно использовать вату или ватные косметические диски. Для того, чтобы приготовить турунду из ваты, ее сначала нужно распушить, а потом скатывать в трубочку необходимого размера.
Вставляют турунды поочередно в одну, затем в другую ноздрю. Ватную можно сверху обмотать бинтом или кусочком марли.
Время нахождения тампона в носу зависит от выбранной для нее лекарственной смеси. Большинство рецептов – народные средства медицины, однако применяются турунды и с уже готовыми, аптечными препаратами.
В прилагающемся ниже
Среди преимуществ использования турунд для лечения гайморита выделяют следующие:
Как сделать турунду в ухо при отите. Как правильно сделать турунды в ухо
Турунды можно сделать в домашних условиях из подручных средств.
Главное правило простое – материалы должны быть стерильными и из мягких тканей, например, из бинта или ваты.
Определив, что такое турунда в ухо, фото, представленные ниже, проиллюстрируют виды.
Турунда из ваты
Возьмите маленький кусочек стерильной ваты. Тщательно распушите и растяните. Далее, начиная от центра скатывайте его в узкий валик. Длина должна составлять около 12 сантиметров, а диаметр 2 миллиметра.
После того как вы закончили процедуру, согните получившийся валик вдвое и скрутите его половины.
В итоге у вас получится мягкий жгутик, которая не вызовет неприятных ощущений в ухе и не сможет навредить коже.
Однако, в числе ее характеристик плотный материал, поэтому он не сможет прогнуться.
Помните о том, что толщина материалов, предназначенных для введения в уши детей не должны быть больше ушного проема, то есть не должны превышать 5 миллиметров.
Турунда из ватного диска
Данный вид имеет более плотный состав, что значительно облегчает пользование.
Разберем вопрос, как сделать турундочки для уха из бинта.
Интересно, что из ватного тампона жгутики сделать проще, чем из ваты из-за состава диска. Он менее пушится и скатывается в более тонкую материю. Из-за маленького расстояния ушного прохода у ребенка тонкая турунда является большим плюсом. Так как это значительно облегчает введение в нос или уши малышу.
Из ватного тампона можно сделать два вида турунд:
Для образования в форме жгута правила идентичны методу изготовления из ваты, но имеют свои особенности. Разделите один диск на две части. Затем каждую часть скатывайте в жгут необходимого размера.
Схема для изготовления турунд из ватных дисков.
Для формирования турунды в форме кулька необходимо два ватных тампона. Разрежьте каждый кусочек на две части. Затем каждую часть необходимо свернуть в крепкий кулек.
Турунды из марли или бинта
Чтобы создать жгут из бинта, отрежьте отрезок равный одному сантиметру по ширине и около 15 сантиметров по длине.
Сверните края внутрь, избегая свободных веревочек или нитей.
Их необходимо либо отрезать с помощью ножниц, или тщательно завернуть в турунду.
Получившуюся плоскую полоску возьмите за разные концы и начинайте скручивать. Для этого необходимо сложить получившийся результат вдвое и сжимать до конца.
Длина готового изделия составляет около шести сантиметров.
Вводить турунду следует с помощью медицинского пинцета. Следите за тем, чтобы кончик оставался на виду.
Как делать турунды в нос из бинта. Что собой представляют турунды и зачем применяются?

Особо показана терапия турундами в нос при гайморите, так как такие внутренние примочки обеспечивают продолжительный контакт препаратов со слизистой оболочкой гайморовых пазух, приближая выздоровление.
Постановка турунд с лекарственным веществом позволяет:
Использование тампонирования носовых ходов турундами с лекарственными веществмаи позволяет последним действовать непосредственно в очаге воспаления, что делает их незаменимыми при инфекциях верхних дыхательных путей. Их использование можно рассматривать как полноценный метод лечения гайморита.
Должна соблюдаться продолжительность процедуры, что может зависеть от применяемых препарата либо их сочетания. Если не выдержать нужное время — то эффективность процедуры может быть снижена, а если наоборот — передержать, то могут возникнуть нежелательные последствия в виде ожога слизистой оболочки, ее атрофии.
3 способа скручивания турунд — делаем заготовки
При лечении гайморита турундами их нужно научиться делать. Ушные палочки мало кому подойдут, тем более детям — им нужны мягкие валики. При изготовлении ватной палочки получается маленькая и широкая головка, а тампон должен действовать по всей длине носового хода.
Для заготовок используют вату, ватные диски, бинт или марлю. Материалы должны быть стерильными. Рекомендуем 3 лёгких способа скручивания турунд:
Для детей используем ватные турунды без основы, для взрослых — любые, главное, чтобы они соответствовали размерам носового хода.
Не у всех с первого раза получится сделать турунду, нужно потренироваться. После 2 — 3 попыток процесс наладится. Стоит заранее накрутить заготовки чисто вымытыми, а затем протёртыми антисептиком руками. Хранить следует в плотно закрытой баночке, которую предварительно надо обдать кипятком либо паром, затем просушить.
Турунды в нос для детей. Турунды в нос, как сделать все способы изготовления ватных турунд
Давайте узнаем, как сделать турунды в нос и применить их дома. Из чего их изготавливают? При каких заболеваниях применяют? Можно ли использовать при насморке? Ниже ответим на все вопросы.
Турунда (синоним корпия, жгутик) – это небольшого размера туго скатанный тампон, изготовленный из марли или ваты. Они предназначены для очищения и лечения носовой полости, уха или гнойной раны.
Ватные турунды в нос
Корпии для домашнего использования детям готовят из ваты. Они мягкие, не натирают слизистые оболочки. Покупая в аптеке, обратите внимание на то, чтобы вата была 100% натуральная, а не искусственная.
Поясняем пошагово, как приготовить изделие из ваты:
Изделия для ребёнка можно сделать из готовых аптечных ватных дисков. Последовательность изготовления:
Ватные корпии можно вводить, не опасаясь, что они поранят слизистую оболочку или согнутся.
Турундочки новорождённомуможно изготовить также с помощью спички. Для этого плотно накручиваем кусочек ваты на спичку или зубочистку, затем снимаем.
Турунды из бинта
Тампоны для носа готовят из бинта шириной 5 см длиной 30-40 см. Для этого раскладываем на столике отрезок и складываем таким образом:
Такие длинные тампоны применяют для лечения гайморита с помощью лекарственного средства.Источник: nasmorkam.net
Марлевые турунды для маленьких детей
Жгутики ребёнку готовят из стерильного бинта шириной 5 см. Для этого отрезают полоску длиной 12–15 см и шириной 1 см. Делаем турунду следующим образом:
Эти тампоны мамы используют для очищения носовых ходов малышам.
Методика применения
Рекомендация, как вставить турунду в нос:
Турунды в нос при гайморите
Гайморит – это воспаление слизистой оболочки гайморовых пазух. Они расположены в верхней челюсти по обеим сторонам носа. Заболевание вызывают бактерии, вирусы.
Причиной является искривление носовой перегородки, аллергические заболевания или хроническая инфекция в носоглотке – аденоиды, тонзиллит, кариес зубов.
Обычно гайморит начинается после перенесённой на ногах вирусной инфекции, затяжного ринита, аллергических патологий. В стадии обострения используют местное лечение при помощи жгутика с лекарственными веществами. Для этого применяют аптечные и народные средства. Перед процедурой носовую полость промывают тёплой водой или физиологическим раствором.
С мёдом
Смесь готовят из следующих ингредиентов:
Смешивают компоненты в равных пропорциях и вставляют смоченный тампон в носовые ходы, оставляют на 30 минут, после чего вынимают.
Средство применяют 2 недели ежедневно. Этот состав эффективен в начале заболевания. Но следует помнить, что данный рецепт с мёдом не подходит людям с аллергическими проявлениями.
С мазью Вишневского
Для лечения готовят смесь мази с народными средствами:
Все компоненты смешивают в разных пропорциях. Тампон, смоченный составом, оставляют в носовой полости на 30 минут. Продолжительность лечения 2 недели. Такой метод поможет избежать прокола.
С Ихтиоловой мазью
Лекарственный препарат Ихтиол обладает бактерицидными и дренирующими свойствами. Кроме того, снимает зуд в носу. Мазь применяют при хроническом воспалении гайморовой пазухи.
Ватный тампон или марлевый жгутик смазывают Ихтиоловой мазью и вводят в носовой ход, а через 6 минут вынимают. Курс лечения 1–2 недели.
С хозяйственным мылом
Это рецепт можно применять только в начале заболевания или лёгких симптомах обострения. В состав хозяйственного мыла входят щёлочь, канифоль, жирные кислоты, витамины D и E.
Уход за ушами, глазами, носом и полостью рта
Если вы ухаживаете за ослабленным или обездвиженным человеком, помните о правилах гигиены и специальном уходе за телом. Вместе с экспертами мы подготовили памятку о способах ухода за лицом человека и рекомендациях по проведению процедур.
О чем нужно помнить:
Всегда предупреждайте человека о всех своих действиях и манипуляциях. Даже если он спит или находится без сознания, и, как вам кажется, не слышит и не понимает вас.
Уход за носом
Проводите процедуру ежедневно, а также по мере необходимости.
Вам понадобится:
Не вводите турунду или ватную палочку глубоко в носовой ход – так вы можете причинить боль и повредить слизистую носа или тонкие перегородки.
Уход за ушами
Вам понадобится:
Проводите процедуру 1-2 раза в неделю, а также по мере загрязнения ушных раковин.
Уход за глазами
Вам понадобится:
Проводите процедуру ежедневно по утрам после пробуждения больного, так как во время сна в глазах образуются выделения, которые склеивают ресницы. На веках могут появляться сухие корочки, которые необходимо убирать.
Иногда процесс моргания у больного замедляется, поэтому слизистая глаза может пересыхать. Чтобы этого избежать, можно использовать увлажняющие капли («Искусственная слеза») —1-2 капли в уголок глаза каждые 2 часа. Перед применением проконсультируйтесь с врачом.
Уход за полостью рта
Проводите процедуру ежедневно утром и вечером, а также после каждого приема пищи и после приступов рвоты. У тяжелобольных людей возрастает риск возникновения инфекций полости рта, поэтому требуется постоянный уход.
Вам понадобится:
Заменить шпатель, марлевые салфетки и лимонный сок с глицерином можно специальными палочками по уходу за полостью рта – продаются в аптеке.
Не обязательно во время чистки зубов переворачивать лежачего больного с одной стороны на другую – всю полость рта можно обработать в позе на боку.
Что делать нельзя
Если человек носит зубные протезы важно вынимать их и тщательно проводить гигиену ротовой полости от остатков пищи, промывать сами протезы. Следите, чтобы они не натирали. При необходимости обратитесь к специалисту.
А здесь можно скачать памятку, чтобы была всегда под рукой
В создании материала участвовали: Е.Н. Семенова, ГБУЗ «Центр паллиативной помощи ДЗМ», Е.А. Дружинина, филиал «Хоспис «Царицыно», Ариф Ибрагимов, ГБУЗ «Центр паллиативной помощи ДЗМ», ГБУ «НИИОЗММ ДЗМ».
Материал подготовлен при участии «Мастерской заботы», проекта благотворительного фонда помощи хосписам «Вера», с использованием гранта президента Российской Федерации на развитие гражданского общества, предоставленного Фондом президентских грантов.
Руководство по лечению хронического синусита
Каковы диагностические признаки острых и хронических синуситов? Показаны ли антибиотики, и если да, то в каком случае? Каких пациентов стоит направлять к специалистам? Oбзоры, касающиеся диагностики и лечения болезней придаточных
Каковы диагностические признаки острых и хронических синуситов?
Показаны ли антибиотики, и если да, то в каком случае?
Каких пациентов стоит направлять к специалистам?
Oбзоры, касающиеся диагностики и лечения болезней придаточных пазух носа (ППН), чаще всего вызывают множество новых вопросов, поскольку точный диагноз осложняется неспецифичностью неинвазивных методов обследования. Эмпирическое лечение, особенно с помощью антибиотиков, как правило, считается успешным, хотя во многих случаях наступает спонтанное выздоровление без какого-либо лечения.
Цель этого обзора — осветить современные представления о природе воспаления ППН и дать логические и фактические обоснования медикаментозного либо хирургического лечения.
Анатомия и физиология. Носовая полость и ППН наделены важными физиологическими функциями. Преимущественно через полость носа проходит вдыхаемый и выдыхаемый воздух, поэтому нос должен обладать защитными механизмами, способными оградить воздухоносные пути от вдыхаемых патогенов и инородных тел.
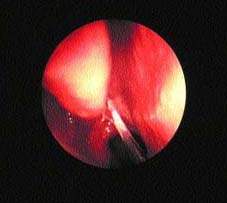 |
| Рисунок 1. Слизь стекает назад в носоглотку вследствие движений ресничек |
Железы реснитчатого эпителия носа и ППН производят поверхностный слизистый слой. Он задерживает частички веществ, а реснички, находящиеся в постоянном движении, проталкивают их назад, в носоглотку (см. рис. 1).
И верхнечелюстная, и лобная пазухи вентилируются через каналы, в свою очередь проходящие через переднюю решетчатую область. Очень важно, чтобы эти пути оставались проходимыми, поскольку нормальный отток слизи нужен для поддержания воздухонаполнения пазух.
Важная роль передних клеток решетчатого лабиринта и среднего носового хода в физиологии ППН подтверждается тем, что эта область получила название “остеомеатальный комплекс” (рис. 2). Считается, что легкое ограниченное воспаление в этой области может привести к вторичному инфицированию верхнечелюстного и фронтального синуса. Это во многом справедливо, хотя патогенез синуситов более сложен.
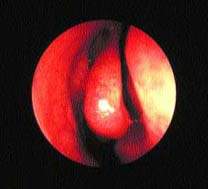 |
| Рисунок 2. Нормальный средний носовой ход — область “остиомеатального комплекса” |
Микробиология. Носовая полость и ППН заселены нормальной бактериальной флорой; в норме там обнаруживаются те же микроорганизмы, что и в инфицированных пазухах. Многие инфекционные процессы в пазухах имеют вирусную природу; бактерии присоединяются вторично.
При остром синусите чаще всего выделяют Streptococculs pneulmoniae, Heamophiluls influlenzae и Moraxella catarrhalis.
При хронических синуситах обычно присутствуют те же микроорганизмы, а также анаэробы, такие как штаммы Fulsobacteriulm, Staphylococculs aulreuls, изредка грамотрицательные бактерии, например штаммы Pseuldomonas. В последние годы участились случаи диагностики синуситов, вызванных грибами, как правило, у иммунодефицитных пациентов. Чаще всего обнаруживаются штаммы Aspergilluls, а выраженность клинических проявлений зависит от имунного статуса пациента.
 |
| Рисунок 3. Гной в среднем носовом ходе при остром синусите |
Все больше диагностируется аллергических синуситов, часто ассоциированных с назальными полипами.
Клиника. С позиций оториноларингологической хирургии понятия об анатомии, физиологии и патологии ППН в корне изменились с появлением жесткой эндоскопии носовой полости и возможности компьютерного сканирования (КТ) синусов.
Однако ни один из этих диагностических методов не доступен для врача общей практики, которому нередко приходится ставить диагноз и лечить синусит на основании клинических симптомов.
Часто жалобы больных при остром и хроническом синуситах совпадают, поэтому своевременный подход предполагает, что при попытке различать эти состояния врач опирается скорее на патофизиологию, чем на соображения длительности заболевания.
 |
| Рисунок 4. Компьютерное сканирование синусов |
Синусит считается острым, когда инфекция разрешается под действием медикаментозной терапии, не оставляя значительных повреждений слизистых. Острые эпизоды могут быть рецидивирующими по своей природе; хронический синусит — постоянное заболевание, которое не поддается только медикаментозному лечению. При разграничении этих состояний проблема заключается в том, что для хирургического лечения всегда находятся показания, хотя в действительности многим пациентам достаточно длительной медикаментозной терапии. Кроме того, хирургическое вмешательство не дает стопроцентного успеха.
У многих пациентов с острым синуситом в анамнезе началу заболевания предшествует простуда. Симптомы, позволяющие предположить развитие острого синусита:
В некоторых случаях имеются местные симптомы, позволяющие заподозрить вовлечение различных синусов. При диагностике наиболее достоверным симптомом является жалоба на гнойные выделения из носа или выявление их при обследовании (рис. 3).
Если пациент страдает головными или лицевыми болями при отсутствии гнойных выделений, скорее всего, это не синусит.
При невылеченном синусите инфекция иногда распространяется за пределы пазух, приводя к серьезным осложнениям. Чаще это случается при инфицировании лобной и решетчатой пазух; более всего осложнениям подвержены дети.
При распространении инфекции из фронтального синуса вперед мягкие ткани лба становятся отекшими и болезненными. Первоначально развивается целлюлит, затем субпериостальный абсцесс. Распространение через заднюю стенку фронтального синуса приводит к внутричерепным осложнениям, таким как менингит, субдуральная эмпиема или абсцесс передней доли.
При воспалении решетчатой пазухи инфекция распространяется через тонкую кость бумажной пластинки, приводя к поражению глазницы, сопровождающемуся целлюлитом и орбитальным абсцессом. Нелеченые инфекции глазницы почти всегда ведут к слепоте.
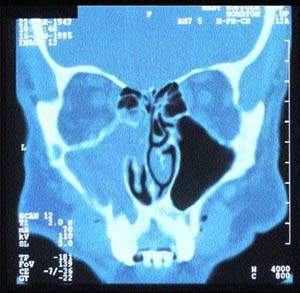 |
| Рисунок 5. Компьютерная томограмма синусов, демонстрирующая односторонний хронический синусит |
При подозрении на осложненный синусит, особенно при отеке мягких тканей глазницы у ребенка, необходима срочная консультация оториноларинголога и уточнение диагноза путем компьютерного сканирования.
Клиническая картина хронического синусита разнообразна. Как и при острой инфекции, заложенность носа и гнойное отделяемое являются постоянными симптомами.Температура не повышается либо повышается умеренно, а жалобы на общее недомогание, головную и лицевую боль типичны. Дополнительно многие пациенты жалуются на снижение обоняния, при этом они чувствуют отвратительный запах гноя в носу.
Простое клиническое обследование носовой полости с помощью отоскопа позволяет обнаруживать крупные полипы; маленькие полипы видны только при эндоскопии носа.
| Промывание верхнечелюстного синуса под местной анестезией теряет былую популярность, так как редко приносит длительное облегчение |
За прошедшее десятилетие участились случаи диагностики острых и хронических синуситов у детей, особенно в Северной Америке. Диагностика и лечение детских синуситов осложняется многими факторами.
Рецидивирующие симптомы поражения верхних дыхательных путей у детей проявляются достаточно часто и, как правило, свидетельствуют о наличии заболевания миндалин и аденоидов, а не первичного синусита. Компьютерное томографическое сканирование детей с симптомами поражения верхних дыхательных путей часто выявляет аномалии ППН, особенно верхнечелюстных.
Клинический опыт показывает, что симптомы синуситов у детей часто сами проходят с возрастом, при этом до сих пор не установлено, вырастают ли из “сопливых” детей “сопливые” взрослые.
Нет сомнения в том, что хронический синусит встречается и у детей, особенно если имеется нарушение функции реснитчатого эпителия. Однако большинство британских лор-хирургов считают, что, насколько это возможно, необходимо придерживаться консервативных методов лечения детей.
Обследование. В общей практике диагноз “синусит”, как правило, ставится на основании клинических данных.
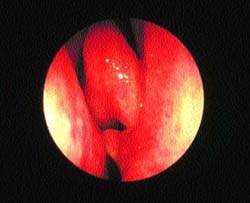 |
| Рисунок 6. “Шпора” перегородки носа, врезающаяся в среднюю носовую раковину, — возможная причина “контактных болей” |
Плоскостная рентгенография пазух чрезвычайно неспецифична и малоинформативна для выявления патологических изменений. Аномалии на таких рентгенограммах обнаруживаются у половины населения. Так, на рентгенограмме может быть выявлено утолщение слизистой верхнечелюстной пазухи, что не совпадает с результатами прямой эндоскопии. Несмотря на это, к плоскостным снимкам прибегают довольно часто, особенно при хронических симптомах.
В руководстве, изданном Королевской коллегией радиологов, говорится, что плоскостная рентгенография не является обязательным рутинным исследованием при заболеваниях ППН].
Обзор плоскостных снимков показывает, что целесообразно назначить полный курс местных стероидов без рентгенографии ППН пациентам с хроническим неспецифическим синуситом; если такое лечение оказалось неэффективным или имеется подозрение на неоплазию, пациента следует направить на лечение к специалисту.
Наиболее специфичным методом оценки анатомии и патологии пазух носа является компьютерная томография, как правило, в проекции венечного шва (рис. 4).
Компьютерное сканирование пазух дает точную информацию об анатомии пациента и наличии патологических изменений (рис. 5). Однако это исследование следует проводить только после специализированного обследования, включающего и назальную эндоскопию.
Наличие столь противоположных точек зрения нередко только сбивает с толку врача общей практики, сталкивающегося с острым синуситом. Опасность назначения длительного курса антибиотиков заключается в развитии антибиотикорезистентности; кроме того, больные нередко отказываются от продолжительного лечения. Неадекватное лечение скрывает в себе риск остаточной инфекции, при этом всегда сохраняется, хоть и небольшая, вероятность развития осложнений.
 |
| Рисунок 7. Перед направлением к специалисту следует попробовать провести интраназальную стероидную терапию |
Многие пациенты, поступающие с симптомами синусита, выздоравливают спонтанно, без приема антибиотиков; задача врача — своевременно определить, есть ли возможность такого выздоровления.
Предполагается, что успешно решить этот вопрос может помочь КТ-сканирование. Пациенты с уровнем жидкости или при наличии тотального затемнения верхнечелюстных пазух нуждаются в антибиотиках, в то время как больные, у которых при сканировании не выявлено никаких отклонений или речь идет только об утолщении слизистой оболочки, скорее всего, могут выздороветь спонтанно.
Английские врачи общей практики не имеют непосредственного доступа к КТ, и вряд ли она будет им предоставлена для диагностики острого синусита, так как пациент при этом подвергается значительному облучению, а кроме того, исследование стоит достаточно дорого.
С чисто симптоматических позиций наличие гнойного отделяемого из носа и заложенность носа — более достоверные признаки инфицирования пазух, чем другие симптомы, такие как головные и лицевые боли. Для больных с первой группой симптомов оправданно назначение антибиотиков.
При выборе антибиотика необходимо учитывать возможность присутствия пенициллин-резистентных штаммов.
Препаратами первого ряда являются амоксиклав, эритромицин и цефалоспорины, например цефиксим. Те же антибиотики могут быть назначены при хронических инфекциях; в этом случае также полезны производные хинолона, такие как ципрофлоксацин.
Часто при остром синусите в качестве дополнительных средств используются противоотечные препараты, как местные, так и системные. Местные противоотечные, например ксилометазолин, уменьшают отек слизистой и улучшают проводимость воздуха, что теоретически ускоряет выздоровление.
Паровые ингаляции, часто с ароматическими добавками, например с ментолом, приносят облегчение пациенту, усиливая ощущение тока воздуха в носовой полости, но объективно не способствуют выздоровлению.
Хронический синусит. Наличие хронической инфекции ППН подразумевает или собственно заболевание слизистой, или анатомическое препятствие аэрации пазух. В любом случае хронический синусит не поддается только антибиотикотерапии.
Краеугольным камнем лечения в данном случае является стероидная терапия, как правило, с назальным путем введения. Смысл назначения стероидов в уменьшении воспалительного отека и улучшении вентиляции пазух.
Местные стероиды назначают в каплях или в форме спрея. Часто оказываются эффективны местные бетаметазоновые капли, которые нужно вводить, соблюдая правильное положение (голова наклонена вниз) (рис. 7), и применять не более шести недель во избежание возникновения системных побочных эффектов. Преимущество новых стероидных спреев (триамцинолон, будезонид) заключается в однократном примении в течение дня, что удобнее для пациента.
Пациентов следует направлять на консультацию к специалисту, если адекватное медикаментозное лечение оказалось неэффективным или при подозрении на более серьезные заболевания, такие как неоплазия или гранулематоз Вегенера. Часто курс интраназальных стероидов облегчает состояние пациентов с рецидивирующими острыми и хроническими синуситами. Такой курс следует провести перед направлением к оториноларингологу.
Имеется ряд симптомов, заставляющих заподозрить неоплазию и требующих раннего направления к специалисту: односторонние кровянистые выделения из носа, онемение лица, диплопия, глухота, обусловленная выпотом в среднем ухе, и определение интраназального объемного образования при обследовании.
Некоторым пациентам показано хирургическое лечение, причем в основном хирурги предпочитают эндоскопическую этмоидэктомию. Пункции верхнечелюстного синуса под местной анестезией теряют былую популярность, так как редко приносят длительное облегчение и чрезвычайно не нравятся пациентам.
Новые хирургические и анестезиологические методики позволяют в большинстве центров проводить операции на пазухах на базе дневного стационара и избегать рутинной послеоперационной тампонады носа.
Лечение лицевых болей. Значительную часть рабочего времени ринолога занимает диагностика пациентов с лицевыми и головными болями. С появлением синусовой хирургии в лечении заболеваний, сопровождающихся этими симптомами, удалось добиться впечатляющих результатов.
Часто симптомы, присущие синуситу, и жалобы, типичные для мигреней и кластерных головных болей, во многом совпадают.
Если у пациента с лицевыми болями отсутствует заложенность носа или гнойные выделения, а результаты эндоскопии и КТ-сканирования нормальные, то, скорее всего, проблема не в носе и придаточных пазухах, и синусовая хирургия здесь неэффективна, хотя не следует сбрасывать со счетов возможность воздействия плацебо.
Недавно возник интерес к так называемой контактной боли. Предполагается, что при этом состоянии носовая перегородка находится в патологическом контакте с боковой стенкой носа. Обычно это происходит, когда от перегородки отходит острая шпора, упирающаяся в среднюю носовую раковину (рис. 6). Как правило, пациенты жалуются на боль вокруг центральной части лица, отдающую в лоб и глазницы.