Капельница попала под кожу что делать
Препарат из капельницы попал под кожу
Задайте вопрос и получите качественную консультацию врачей. Для вашего удобства консультации доступны и в мобильном приложении. Не забывайте благодарить врачей, которые вам помогли! На портале действует акция «Поблагодарить – это просто»!
Вы врач и хотите консультировать на портале? Ознакомьтесь с инструкцией «Как стать консультантом».
Уважаемые консультанты, обратите внимание, что давать назначения или прямые указания по применению препаратов задающим вопросы – запрещено! Пожалуйста, ознакомьтесь с правилами работы консультантов на нашем портале.
Для вас всегда работает специальный раздел для нашего совместного общения и публикации новостей о работе раздела консультаций. Уделите ему внимание и посещайте время от времени. Там будут публиковаться все новости о доработках раздела и его формате работы – где вы можете задать любые интересующие вас вопросы.
Для экстренной связи с администрацией портала используйте нашу почту: mlab@medihost.ru
Спасибо за то, что вы с нами!
—> Мы открыли специальный раздел для нашего совместного общения и публикации новостей о работе раздела консультаций.Уделите ему внимание и посещайте время от времени. Там будут публиковаться все новости о доработках раздела и его формате работы.
—> В ближайшее время мы планируем большое обновление функционала выплаты бонусов для консультантов портала. Информация по этому обновлению так же будет опубликована на форуме в соотвествующем разделе. Ждите новостей!
—> Мы так же призываем использовать этот раздел форума для общения с нами по любым вопросам.
—> Уважаемые консультанты, обратите внимание, что давать назначения или прямые указания по применению препаратов задающим вопросы – запрещено! Пожалуйста, ознакомьтесь с правилами работы консультантов на нашем портале.
—> Для вас всегда работает специальный раздел для нашего совместного общения и публикации новостей о работе раздела консультаций. Уделите ему внимание и посещайте время от времени. Там будут публиковаться все новости о доработках раздела и его формате работы – где вы можете задать любые интересующие вас вопросы.
—> Для экстренной связи с администрацией портала используйте нашу почту: mlab@medihost.ru
—> Спасибо за то, что вы с нами!
—> Не занимайтесь самолечением. Только ответственный подход и консультация с медицинским специалистом поможет избежать негативных последствий самолечения. Вся информация, размещенная на портале Medihost, носит ознакомительный характер и не может заменить собой посещение врача. В случае возникновения каких-либо симптомов заболевания или недомогания следует обратиться к врачу в медицинское учреждение.
—> Подбор и назначение лекарственных препаратов может только медицинский работник. Показания к применению и дозировку лекарственных веществ необходимо согласовывать с лечащим врачом.
—> Медицинский портал Medihost является информационным ресурсом и содержит исключительно справочную информацию. Материалы о различных заболеваниях и способах лечения не могут использоваться пациентами для самовольного изменения плана лечения и назначений врача.
—> Администрация портала не берет на себя ответственности за материальный ущерб, а также ущерб здоровью нанесенный в результате использования информации, размещенной на сайте Medihost.
Постинъекционный флебит
Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
МКБ-10
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.
Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.
Опухла рука после капельницы: что делать и стоит ли звать врача?
Назначение капельницы при алкогольной интоксикации является делом вполне обычным, так как капельные инъекции действуют гораздо быстрее препаратов, поступающих через уколы или таблетки. Этот способ позволяет вводить в организм большое количество жидкости на протяжении длительного времени, а также регулировать скорость её подачи.
С помощью капельниц из крови выводятся токсины, восполняется водно-солевой баланс. Достаточно безобидная процедура иногда имеет неприятные последствия в виде отёка руки, один вид которого способен напугать пациента.
Причины отечностей
Неприятная реакция организма на капельницу имеет несколько причин, зависящих как от профессионализма медработников, так и от физиологических особенностей больного. Даже по скорости развития отёка в месте введения иглы опытный врач может быстро определить причины его возникновения и сразу же оказать помощь.
Попадание мимо вены
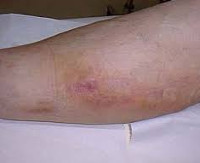
Наиболее часто отёчность вызывается попаданием вводимого препарата в мягкие ткани. Случается, что игла проходит вену насквозь или не попадает в неё совсем, тогда вместо крови лекарство проникает в периферийные ткани, провоцируя мгновенный отёк. Рука опухает буквально на глазах, увеличиваясь в два-три раза, возникают болевые ощущения, жжение, онемение конечности.
С одной стороны, виной может быть неопытность медработника: для того, чтобы найти вену и точно попасть в неё, требуются определённые навыки. Однако бывает, что от природы или от постоянных инъекций вены пациента плохо прощупываются, тогда введение капельницы становится настоящим испытанием для всех участников процедуры. Отёки в случае попадания лекарства под кожу устраняются достаточно быстро и не представляют серьёзной угрозы.
Абсцесс
Гораздо хуже дела обстоят с абсцессами, возникающими в результате нарушения элементарных правил асептики. Поводом для образования гнойной полости под кожей способна послужить любая мелочь: плохая обработка кожных покровов в месте введения иглы, недостаточная стерильность расходных материалов, несоблюдение санитарно-противоэпидемиологического режима в процедурном кабинете.
Подкожное воспаление протекает не так стремительно, как отёк, поэтому обнаружится оно не раньше, чем спустя несколько часов после внутривенной инъекции. Симптомами абсцесса служат покраснение и опухоль руки в области укола, сопровождаемые болями, а также повышением температуры тела. Воспалительный процесс угрожает серьёзными осложнениями, поэтому при первых признаках необходимо в срочном порядке обратиться к хирургу.
Аллергия
При применении капельницы отёк руки может быть вызван также аллергией на используемые для инъекции лекарственные средства. Внешне аллергическая реакция проявляется в виде точечных покраснений наподобие «крапивницы» или напряжением и зудом тканей, как при отёке Квинке. Первые симптомы появляются уже через полчаса и усиливаются по нарастающей, что само по себе является тревожным «звоночком».
Чаще всего аллергии наблюдаются при введении некоторых видов антибиотиков, анальгетиков, сульфаниламидных препаратов. Обычно пациенты предупреждают врачей о противопоказаниях по известным им лекарствам, но бывают ситуации, когда больной оказывается не в курсе индивидуальной непереносимости конкретного препарата.
Другие причины появления уплотнений, гематом и шишек
Мы уже разобрались, что все достаточно просто: введение иглы в вену само по себе является травмой. К этой травме могут присовокупиться другие:
Если возникают болезненные ощущения и отек во время установки капельницы, нужно сразу обратиться к медсестре. Были случаи, когда пациенты просто терпели боль, что заканчивалось весьма плачевно.
Возможные осложнения
Если не придать отеку руки после капельницы значения и не сообщить о болезненных ощущениях врачу, безобидная гематома может перерасти в серьезную патологию.
При появлении таких симптомов, как повышение температуры, резкая пульсирующая боль и гнойные образования, необходимо сразу обратиться к врачу. При самолечении возможно развитие одной из описанных патологий.
Как лечить
Перед тем, как заниматься лечением, нужно убедиться, что шишка или уплотнения после капельницы не имеет признаков гнойного заражения. Помните, если у вас поднялась температура, наблюдается сильная отечность и пульсирующая боль, заниматься самолечением ни в коем случае нельзя! Необходимо сразу позвать врача, иначе последствия будут очень печальными.
Если же мы имеем дело точно не с абсцессом, то справиться с отеком можно самостоятельно. Во-первых, если отек появился вследствие неправильной установки иглы и попадания лекарства в мягкие ткани, нужно позвать медсестру. Она переставит иглу и даст некоторые рекомендации по борьбе с отечностью. Помочь могут как медикаментозные, так и народные средства.
Медикаментозное лечение
Для терапии обычно применяют мази, в составе которых есть гепарин и/или троксерутин: мазь Вишневского, Кетанов, Метирулацил, Гепариновая мазь, Димексид. Наносят мази каждый час.
Есть у этих препаратов противопоказания:
Димексид используют для компресса. Для этого смешайте препарат с водкой 1:1, а затем разведите смесь дистиллированной водой 1:4. Шишку нужно смазать жирным кремом (можно детским), чтобы избежать ожога. Ватку или марлю смочить в растворе, приложить к опухшему месту и накрыть пленкой. Оставить повязку на 7-8 часов.
Из лекарственных препаратов для борьбы с отечностью используют также Детралекс, Магнезию для компресса. Никогда не пренебрегайте йодной сеткой – это хоть и простое, но проверенное и эффективное средство. Сеточку из йода необходимо наносить на поврежденный участок кожи 1-2 раза в день, через приблизительно равные временные промежутки. Обязательно убедитесь, что у вас нет аллергии на йод.
Народные средства
Народная медицина богата на способы борьбы с отечностью после капельницы от запоя в Москве. В основном используют компрессы, самые популярные из которых мы сейчас разберем:
Если отечность руки сопровождается абсцессом, немедленно обращайтесь к врачу. Самостоятельное лечение может привести к еще большим проблемам. Врач же назначит курс терапии или вскроет «шишку», чтобы вычистить из неё гной.
Как предотвратить появление отека
Конечно, не допустить отечность куда лучше, чем потом с ней бороться. Вот несколько рекомендаций по профилактике отека руки после капельницы:
Заключение
Самое главное что нужно сделать при появлении отека руки после капельницы при алкогольной интоксикации на дому – успокоиться. Появление отечности, уплотнения или гематомы далеко не всегда является признаком серьезных патологий. Нередко с проблемой можно справиться самостоятельно.
Но и игнорировать боль и сильный отек нельзя: всегда лучше вызвать врача на дом. Он выявит причину болезни и пропишет курс лечения и средства для снятия отека. Это будет эффективнее самостоятельных попыток избавиться от неприятных симптомов.
Капельница попала под кожу что делать
2. Экстравазация 1-й и 2-й стадии:
а. Убирают внутривенный катетер.
б. Выбирают антидот.
3. Экстравазация 3-й и 4-й стадии:
а. Оставляют внутривенный катетер на месте и с помощью шприца объемом 1 мл аспирируют как можно больше введенной жидкости.
б. Убирают катетер, за исключением случаев, когда необходимо введение антидота.
в. Решают вопрос об использовании гиалуронидазы или антидота.
г. Метод многократных пункций. После экстравазации кислыми или гиперосмолярными растворами развивается напряженный отек с побледнением кожи над местом инфильтрации. Использование стилета после соблюдения мер асептики дает возможность свободно вытекать инфильтрированному раствору, при этом уменьшаются отек и вероятность развития некроза. Затем накладывают повязку, смоченную физиологическим раствором, в целях улучшения дренирования.
д. Промывание физиологическим раствором. Некоторые авторы рекомендуют использовать метод промывания физиологическим раствором подкожных тканей. После обработки и инфильтрации участка 1% лидокаином подкожно вводят 500-1000 ЕД гиалуронидазы. Затем выполняют четыре маленьких разреза скальпелем по периферии участка инфильтрации. Проводят промывание. Вводят физиологический раствор через катетер, установленный подкожно в один из разрезов, жидкость изливается через другой разрез. Образовавшееся вздутие массирующими движениями выдавливают в сторону разреза для облегчения удаления веществ, излившихся из сосуда.
е. Гиалуронидаза. Диспергирующие вещества эффективны при экстравазации препаратов кальция, растворов для парентерального питания, антибиотиков, натрия бикарбоната и т.д. Согласно некоторым практическим руководствам, гиалуронидазу не рекомендуют для лечения повреждений в результате экстравазации вазопрессоров. Однако существуют и публикации об успешном лечении таких экстравазации путем использования гиалуронидазы в сочетании с промыванием физиологическим раствором:
(1) Механизм действия. Разрушение гиалуроновой кислоты, межуточного вещества или межклеточных соединений способствует увеличению дисперсности и реабсорбции жидкости, вышедшей за пределы сосудистого русла, соответственно уменьшает повреждение тканей механическим путем.
(2) Введение наиболее эффективно в течение часа, можно назначать до 12 ч.
(3) Вводят 1 мл (150 ЕД/мл; 5 отдельных инъекций по 0,2 мл) вокруг места экстравазации иглами 25-го или 26-го размера.
(4) Побочные эффекты. Случаи осложнений у новорожденных в литературе не описаны, есть сообщения о редких случаях реакций гиперчувствительности у взрослых.
4. Специфические антидоты лекарств:
а. Фентоламин:
(1) Применяют при лечении повреждений в результате экстравазации вазопрессоров, например допамина и адреналина, которые вызывают повреждение тканей за счет интенсивной вазоконстрикции и ишемии.
(2) Эффект развивается практически сразу. Наиболее эффективен в течение часа, но можно вводить до 12 ч. Биологический период полувыведения фентоламина при подкожном введении составляет менее 20 мин.
(3) Механизм действия: конкурентная блокада а-адренорецепторов, приводящая к расслаблению гладкомышечных клеток и гиперемии.
(4) Для новорожденных дозы не установлены. Они зависят от размера повреждения и массы тела новорожденного.
(5) Рекомендуемые дозы варьируют в пределах от 0,01 мг/кг на одно введение до 5 мл раствора с концентрацией 1 мг/мл.
(6) Раствор в концентрации 0,5-1,0 мг/мл вводят подкожно в инфильтрированную область после удаления внутривенного катетера.
(7) Меры предосторожности. Могут возникать гипотензия, тахикардия и нарушения ритма; следует вводить крайне осторожно у недоношенных; повторно вводить в малых дозах.
б. Нитроглицерин местно:
(1) Эффективен при лечении повреждений, обусловленных экстравазацией допамина.
(2) Механизм действия: расслабление гладких мышц сосудов.
(3) Применение: 2% нитроглицериновая мазь из расчета 4 мм/кг на пораженную область, возможно повторное применение каждые 8 ч, если перфузия тканей не улучшается.
(4) Также используют трансдермальные пластыри.
(5) Меры предосторожности. Всасывание через кожу может привести к гипотен-зии.
в. Тербуталин:
(1) Эффективен в лечении периферической ишемии, возникшей вследствие экс-травазации вазопрессоров у взрослых и детей старшего возраста; о применении в неонатологической практике публикации отсутствуют.
(2) Механизм действия: периферическая вазодилатация в результате активации бета2-адренорецепторов.
(3) Вводят подкожно в концентрации 0,5-1,0 мг/мл; дозы у взрослых варьируют от 0,5 до 1 мг.
6. Консультация пластического хирурга:
а. Проводят при повреждениях всей толщины кожи и значительных по площади отдельных повреждениях, обусловленных экстравазацией.
б. Могут потребоваться ферментативная или хирургическая обработка раны или трансплантация кожи.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Вернуться в оглавление раздела «акушерство»
Медсестра реанимации: катетеризация вен
Поделиться:
Одна из основных обязанностей медсестры реанимации — это организация венозного доступа у пациента или, проще говоря, катетеризация вены. Катетер ставят в разных случаях: чтобы брать кровь на анализ (иногда анализы берут несколько раз в сутки, и колоть каждый раз заново — болезненно и травматично для пациента) или чтобы вводить больному препараты и питательные растворы. От обычного укола постановка катетера почти не отличается — нужно только, чтобы вена была прямая на определенном участке.
Куда можно колоть, а куда нельзя
Для выбора вены нужно примерно оценить, для чего вообще ставится катетер. Экстренным пациентам с тяжелыми травмами, кровотечениями или тем, кого готовят к полостной операции, ставят катетер большого диаметра, соответственно выбирают крупную вену. Бабушке сильно элегантного возраста, диагноз которой не так уж и серьезен, подбирают катетер поменьше — вены в этом возрасте чаще всего уже не те.
Как выбирают место для укола? Медсестры начинают с дистальных вен, т. е. тех, что находятся «на периферии»: вены кисти, предплечья. Также работает принцип восхождения от кисти выше (плохие вены на кисти — переходим на предплечье).

Хорошо видны вены на локтевом сгибе, но это место для катетеризации не очень подходит. Человек сгибает и разгибает руку, иногда ненамеренно, и катетер может перегнуться или надломиться. Хотя если катетер ставить не надо, а ожидается всего один-два укола — локтевой сгиб это то, что нужно. Вена на нем достаточно толстая и всё это выдержит.
В другом месте вена может быть и не видна, но при наложенном жгуте хорошо ощущаться пальцами (пальпироваться). В этом случае опытная медсестра сможет сделать укол, даже не видя вены. У некоторых больных не видно срединной локтевой вены, но можно нащупать другую, которая чуть ближе к наружной стороне руки, — подкожную латеральную (глазами ее тоже не видно). У меня были случаи, когда я попадала в такие вены практически вслепую — такая особенность есть и у моих вен, поэтому я о ней хорошо знаю.
Читайте также:
Профессия: врач-лаборант
Не стоит использовать для катетеризации мелкие вены — в них сложнее попасть и проблем с ними потом может быть больше (например, может начаться воспаление). Также не колют в вены ног (за исключением центральных бедренных) из-за высокого риска осложнений в виде флебитов (воспаления стенок сосудов). Подколенная вена неудобна из-за ее расположения, а остальные вены ног слишком тонкие.
Как понять, все ли правильно идет
Если что-то идет не так — обычно это видно сразу. Если под кожей вырастает припухлость или наливается синяк — иглу убираем, заменяем ее сухой стерильной повязкой (тугой), переходим к другой вене. Жечь и щипать в месте укола не должно, если вы чувствуете жжение и, опять же, видите припухлость, значит, игла все-таки прошла мимо. Снова повязка, можно еще наложить компресс из водки или разбавленного водой спирта.

Перед тем как вводить вам какие-либо препараты, врач должен расспросить вас об аллергии и медикаментах, которые вы принимаете. Позже медсестра может задать такие же вопросы — не потому, что ей нечего делать, это подстраховка ради вашего же здоровья. Например, если вы принимаете антикоагулянты — вещества, разжижающие кровь, — простой ваткой на место укола дело не обойдется, нужна будет повязка, холод на место укола, а руку (если кололи в руку) нужно будет подержать повыше.
Что такое «вен нет»
Иногда с уколом могут возникать проблемы из-за состояния вен пациента. Вена может лопнуть — это чаще происходит у пожилых людей с нарушениями обмена веществ. Колоть в такую вену уже нельзя — нужно наложить сухую стерильную повязку, а при гематоме — сделать компресс. После этого можно перейти к катетеризации вен на другой руке.
У онкологических пациентов, у тех, кто проходил длительные курсы лечения с внутривенными вливаниями, или у внутривенных наркоманов бывает так, что «вен нет». Руки покрыты так называемыми «дорожками», похожими на ожоги, и катетеризировать «сожженную» вену очень тяжело. Часто такие пациенты предлагают поставить катетер самостоятельно в подколенную вену, например, но это не вариант. Врач ставит им катетер в одну из центральных вен.
Как ставят катетер в центральную вену
Центральные вены — это «вены последней надежды». Постановка такого катетера — практически малая операция. Риск осложнений при катетеризации центральных вен довольно высок (сепсис, флебиты, кровь или воздух там, где их быть не должно), но сейчас катетер ставят в яремную вену под УЗИ-контролем — это безопаснее. Все это, конечно, делает только и исключительно врач, самим колоть в центральные вены категорически нельзя — это опасно для жизни.


 Читайте также:
Читайте также: