Кардиалгия что за заболевание
Кардиалгия
Кардиалгия — это синдром, который включает наличие болей в сердечной области (левой половине грудной клетки). Состояние не является самостоятельной нозологической единицей, встречается при патологиях разных органов. Для кардиалгии характерны боли ноющего, давящего, сжимающего или пульсирующего характера. Болевые ощущения сохраняются от пары минут до нескольких дней. Для диагностики используют ЭКГ, Эхо-КГ, рентгенографию и КТ, неврологическое обследование. Лечение подбирается с учетом причины синдрома: назначаются антиангинальные, вазоактивные, противовоспалительные препараты. Для терапии психогенных форм показаны нейрометаболиты, антидепрессанты.
МКБ-10
Общие сведения
Термин «кардиалгия» образован сочетанием греческого слова «kardia» (сердце) и латинского корня «algia» (боль). Синдром распространен в клинической практике — около 22% обращений к врачу первичного звена составляют пациенты с жалобами на боль в области сердца различного характера. Спектр заболеваний, которые манифестируют кардиалгией, насчитывает несколько десятков нозологических форм. Состояние чаще встречается у лиц среднего и пожилого возраста, но в последние годы наметилась тенденция к омоложению кардиалгического синдрома.
Причины кардиалгии
Кардиалгический синдром развивается при различных заболеваниях терапевтического и неврологического профиля. Боль возникает как при непосредственном поражении сердца и близлежащих магистральных сосудов, так и вследствие патологии других анатомических структур грудной и брюшной полостей. Основные причины, которые провоцируют болевой синдром в прекардиальной области:
Факторы риска
Основные факторы риска кардиалгии, общие для всех этиологических вариантов синдрома, включают:
Для кардиалгий при поражении сердца имеют значение немодифицируемые факторы риска — отягощенная наследственность, возраст старше 40-45 лет, мужской пол.
Патогенез
Патогенетические особенности кардиалгии отличаются в зависимости от этиологии синдрома. Боли при ИБС вызваны кратковременным нарушением кровоснабжения участка миокарда, их интенсивность и длительность коррелирует со степенью окклюзии коронарных сосудов. Кардиалгический синдром при воспалительных заболеваниях сердца обусловлен накоплением провоспалительных цитокинов, непосредственным повреждением структур миокарда или перикарда.
Сердечные боли вследствие неврологических причин обусловлены повышенной возбудимостью симпатических ганглиев, расположенных возле позвоночного столба. Механизм развития кардиалгий при остеохондрозе связан с раздражением задних корешков симпатических нервных волокон, ситуация усугубляется при прогрессировании вертебро-висцеральных нарушений.
Классификация
Выделить отдельные подгруппы синдрома сложно, что обусловлено многообразием причин и патогенетических механизмов, особенностями клинической картины. В современной кардиологии используют классификацию кардиалгий по этиологическому принципу, согласно которой выделяют следующие формы:
Симптомы кардиалгии
Кардиалгия характеризуется широким спектром болевых ощущений. Пациенты описывают свои боли как ноющие, покалывающие, давящие или сжимающие. Реже встречаются более интенсивные ощущения — пульсирующие или жгучие, которые характерны для органических поражений сосудов и сердца. Для кардиальных причин типично появление боли при быстрой ходьбе, поднятии по лестнице. Кардиалгия возникает внезапно, прекращается, как только больной останавливается.
Для психогенной кардиалгии характерны «мигрирующие» боли разного характера. Симптомы провоцируются сильным психоэмоциональном потрясением, тревогой, испугом. Болевые ощущения длятся от нескольких минут до получаса, им может предшествовать неприятное ощущение сердцебиения. Редко боль иррадиирует в левое подреберье или лопатку. Иногда кардиалгия проявляется при панической атаке.
При кардиалгии вертеброгенного происхождения прослеживается четкая зависимость появления болей и обострений основной патологии. Болевой синдром провоцируется резкими поворотами или наклонами туловища, нагрузкой на позвоночник. Кардиалгия усиливается при кашле или чихании, натуживании. Боли могут быть кратковременными стреляющими или длительными ноющими. Больные также ощущают неприятное напряжение мышц передней грудной стенки и спины.
Осложнения
Частые и сильные приступы кардиалгии свидетельствуют о серьезной патологии, которая при отсутствии медицинской помощи заканчивается острыми сердечно-сосудистыми кризами. Наиболее опасен инфаркт миокарда, который приводит к летальному исходу в 20-40% случаев. Вторым по частоте встречаемости является инсульт (5 случаев на 1000 населения), при котором также высоки уровни смертности и инвалидизации.
Не менее опасны кардиалгии, вызванные экстракардиальными причинами. Длительное протекание пневмонии или плеврита под маской сердечных болей сопряжено с риском развития острой дыхательной недостаточности, абсцесса или деструкции легочной ткани. Если кардиалгический синдром обусловлен рефлюкс-эзофагитом, без терапевтического контроля возникают эрозивные и язвенные поражения пищевода, формируются рубцы, затрудняющие прохождение пищи.
Диагностика
Кардиалгия является междисциплинарной проблемой и требует обследования несколькими специалистами. Первичной диагностикой занимается терапевт-кардиолог, который при необходимости дает направление к неврологу, пульмонологу, другим профильным врачам. Начальный этап обследования включает физикальный осмотр, измерение АД, аускультацию сердечных тонов. Для выяснения причины кардиалгии проводятся специальные исследования:
Лечение кардиалгии
В основном при кардиалгии используется медикаментозное лечение, схему которого подбирают индивидуально после постановки окончательного клинического диагноза. Психогенные варианты кардиалгического синдрома успешно лечатся методами психотерапии, аутогенной тренировки. При вертеброгенных формах назначают мануальную терапию и физиотерапию. Основные группы лекарств, которые применяются при кардиалгии:
Прогноз и профилактика
Прогноз определяется основным заболеванием или состоянием, которое вызвало проявления кардиалгии. При своевременной диагностике и устранении первопричины боль в сердце исчезает. Прогноз благоприятный и при болевом синдроме, обусловленном сердечно-сосудистыми заболеваниями. Правильная медикаментозная схема лечения улучшает качество жизни пациентов. Профилактика кардиалгии включает неспецифические меры по нормализации образа жизни.
Кардиалгия что за заболевание
Ясинская Наталья Владимировна возглавляла терапевтическое отделение в стационаре, где с кардиалгиями лечилось большое количество пациентов. Правильно собрать анамнез, провести диагностику и оказать помощь – это то, что Наталья Владимировна осуществляла на протяжении многих лет.
Частой причиной обращения пациентов к терапевту являются боли в области сердца или предсердечной области, так называемые кардиалгии. Наталья Владимировна, что же такое кардиалгии?
Кардиалгия – это боль в левой половине грудной клетки, не связанная с поражением артерий сердца. Это не самостоятельное заболевание, а проявление множества различных патологических состояний сердечного и несердечного генеза. В большинстве случав кардиалгия не несет опасности для жизни, хотя и ухудшает ее качество.
Если боль в области сердца носит давящий или сжимающий характер, возникает только при физической и/или эмоциональной нагрузке примерно одинаковой интенсивности и проходит вскоре после ограничения или прекращения нагрузки или приема нитроглицерина или его аналога, то это, скорее всего не кардиалгия, а гораздо более опасное состояние – стенокардия.
Стенокардия – это загрудинная боль, которая возникает из-за недостаточного притока крови к сердцу по суженым сосудам. Появление стенокардии требует немедленного обращения к врачу из-за риска развития острого инфаркта миокарда (гибель участка сердечной мышцы из-за полного прекращения доставки к нему кислорода и питательных веществ).
Расскажите, пожалуйста, какие основные симптомы кардиалгии?
Чаще всего это боль в левой половине грудной клетки, реже за грудиной, в левой подмышечнойобласти. Боль часто зависит от положения тела, например, появляется при наклоне вперед или поднятии левой руки вверх, может изменяться при вдохе.
По характеру боль может бать различной: колющей, режущей, ноющей. Крайне редко боль при кардиалгии приобретает давящий или сжимающий характер. В этом случае возможен вариант сочетания кардиалгии и стенокардии. Боль может быть «как прокол», краткосрочной (минуты) и длительной (часы, дни, недели, даже месяцы).
Кардиалгия у значительного числа пациентов сопровождается страхом внезапной смерти, чувством нехватки воздуха, ощущением неполноты вдоха, приступом паники, потливостью, сердцебиением.
Каковы основные причины кардиалгии?
Причины возникновения кардиалгии разделяются на сердечные и внесердечные.
СЕРДЕЧНЫЕ ПРИЧИНЫ КАРДИАЛГИИ
Миокардит — воспаление мышцы сердца, возникающее на фоне острой вирусной инфекции (например, простуда, грипп) или через 2-3 недели после бактериальной инфекции (например, ангина).
Дисгормональная кардиомиопатия — проявляется выраженной кардиалгией в сочетании с некоторыми нарушениями на электрокардиограмме. Возникает при заболеваниях щитовидной железы, в подростковом возрасте, при климаксе,при лучевой терапии, при лечении гормонами.
Гипертрофия миокарда — утолщение мышцы сердца, возникающее при длительном повышении артериального давления, интенсивных нагрузках, у спортсменов. Иногда встречается наследственное заболевание – гипертрофическая кардиомиопатия. При гипертрофии миокарда утолщенная мышца сердца требует большего поступлення кислорода и питательных веществ. Боль в области сердца связана с тем, что сосуды не могут обеспечить повышенные потребности утолщенной мышцы.
Поражения эндокарда (внутренней оболочки сердца). Причины могут быть инфекционного генеза. Своевременное лечение позволяет предотвратить появление порока сердца у таких больных.
Поражение клапанного аппарата сердца. Чаще всего неприятные ощущения в области сердца возникают при пролапсе митрального клапана – провисании одной или обеих створок митрального клапана с его неполным закрытием. Это один из вариантов синдрома дисплазии соединительной ткани сердца – аномалии развития сердца, возникающей внутриутробно, часто сочетающейся с аномалиями развития соединительной ткани любых других органов. В последние годы дисплазия соединительной ткани стала исключительно частым состоянием, имеющимся примерно у каждого второго человека.
ВНЕСЕРДЕЧНЫЕ ПРИЧИНЫ КАРДИАЛГИИ
Нейроциркуляторная дистония (она же вегетососудистая дистония). Возникает при нарушении баланса различных отделов нервной системы. Боль длительная, быстрая утомляемость, чувство нехватки воздуха, спазм в горле, чувство «остановки сердца», тахикардия, страх удушья, смерти. Возможна повышенная тревожность, эмоциональная возбудимость. Диагноз ставится пациентам в возрасте до 35 лет, в более старшем возрасте необходим поиск другой причины этого состояния. Хотя так называемые панические атаки могут быть в любом возрасте. Однако настороженность в плане инфаркта, миокардита и стенокардии у нас выше в более возрастной группе.
Шейный и грудной остеохондроз (разрушение межпозвоночных хрящей) и
грыжа (выпячивание) межпозвоночного диска вызывают сдавление нервных волокон. В данных ситуациях боль не связана с физической нагрузкой, но возникает при определенном положении головы и рук, когда сдавление нервов увеличивается. Боль может усиливаться ночью или возникать только во время ночного сна. Эту патологию лечит невролог.
Шейно-плечевой синдром возникает вследствие сдавления подключичных сосудов (артерии и вены) и плечевого нервного сплетения при дополнительном шейном ребре или при патологическом утолщении (гипертрофии) передней лестничной мышцы. В данной ситуации боль возникает при работе с поднятыми руками, при ношении тяжестей. Эту патологию необходимо консультировать у невролога, который производит диагностику опорно-двигательного аппарата и назначает необходимое лечение.
Повреждение межреберных нервов при опоясывающем лишае отличается значительной интенсивностью боли, которую не всегда могут снять даже сильнодействующие препараты. Боль обычно возникает после ослабления иммунитета (например, переохлаждение, инфекция, стресс). Кардиалгия длится 2-3 суток по мере движения вируса герпеса 2 типа от места его «спячки» до конечных веточек нервов на коже. Как только вирус проявляется на коже в виде высыпаний, боль значительно уменьшается, сменяясь кожным зудом. Однако это заболевание требует лечения противовирусными препаратами у невролога, иначе разрушение нервных чувствительных ганглиев будет значительна и постгерпетическая невралгия будет длительна и мучительна.
Неврозы, депрессии – изменения со стороны центральной нервной системы (в основном речь идет о психических нарушениях, скрытых тревожных, депрессивных, ипохондрических, невротических состояниях), при которых у пациента возникают различные жалобы (часто это многочисленные жалобы, не укладывающиеся в клинику органической патологии какого-то органа, а именно боли в различных частях тела, страх болезни неизлечимым заболеванием, «ползание мурашек», фиксация на своих ощущениях, сопровождается чувством слабости, астении, плохим настроением, унынием иногда раздражительностью, неадекватным сном). Эти состояния прекрасно поддаются коррекции, они не опасны для здоровья, но существенно нарушают качество жизни. Наш психоневролог эффективно с ними справляется.
Заболевания желудочно-кишечноготракта. Высокое расположение диафрагмы, обусловленное вздутием желудка или кишечника. Боль возникает в положении лежа после еды, при переедании, проходит при принятии вертикального положения.
Язвенная болезнь желудка. Боль чаще возникает после еды, не проходит после использования анальгетиков (обезболивающих препаратов), проходит после приема антацидов (препаратов, снижающих кислотность желудочного сока).
Язва (повреждение стенки) и спазм (сжатие) пищевода, эзофагит (воспаление пищевода) могут сопровождаться кардиалгией. Отличительная особенность – боль ощущается при прохождении пищи по пищеводу.
Заболевания опорно-двигательной системы.
Синдром Титце – болезненное утолщение реберных хрящей, чаще 2-4 ребер. Возникает преимущественно у людей старше 40 лет при асептическом (то есть без инфекции) воспалении межреберных хрящей по неизвестной причине.
Травмы ребер могут сопровождаться кардиалгией. В этой ситуации боль усиливается при прощупывании поврежденных участков ребер.
Заболевания органов дыхания.
В ткани легких нет болевых рецепторов, потому кардиалгия может бать связана с поражением дыхательных путей (трахеи и бронхов) или оболочки легкого – плевры. Кардиалгию могут вызывать:
трахеит и бронхит (воспаление трахеи и бронхов);
плеврит (воспаление плевры);
плевропневмония (воспаление легкого с вовлечением плевры);
легочная гипертензия (повышение давления в сосудах легких);
инфаркт легкого (гибель участка легкого вследствие закрытия питающего его сосуда);
рак легкого (опухоль всегда растет из ткани бронхов, а не из легких).
Отличительная особенность – она усиливается при глубоком вдохе и проходит при задержке дыхания).
Заболевания органов средостения.
При развитии патологического процесса в средостении (участок грудной полости между легкими) со сдавлением нервов (медиастинит, то есть воспаление средостения или опухоль лимфоузлов средостения) возникает длительная ноющая, тянущая боль. Интенсивность боли возрастает со временем. Часто к ней присоединяется одышка. Существует риск возникновения внутреннего кровотечения. Диагноз легко устанавливается при рентгенологическом исследовании.
При кардиалгии необходимо обязательно обратиться за медицинской помощью. Врач проведет полное обследование для постановки диагноза и назначения лечения. Сбор анамнеза поможет выявить причины кардиалгии и составить корректный план обследования.
Кардиалгический синдром Х: вопросы дифференциальной диагностики и терапии
Проблема болевого синдрома в левой половине грудной клетки, или кардиалгического синдрома, постоянно приковывает к себе внимание врачей: совершенствуются подходы к оценке этих болей, пополняются дифференциальные ряды (см. таблицу ). Но окончательно разр
Проблема болевого синдрома в левой половине грудной клетки, или кардиалгического синдрома, постоянно приковывает к себе внимание врачей: совершенствуются подходы к оценке этих болей, пополняются дифференциальные ряды (см. таблицу). Но окончательно разрешить эту проблему так и не удалось. Особо актуальной эта тема может считаться из-за высокого риска связи кардиалгий с острыми заболеваниями и состояниями, которые могут привести к летальному исходу. Врачи общей практики зачастую вынуждены первыми решать вопросы диагностики, дифференциальной диагностики и тактики в отношении лиц с болью в прекардиальной области.
В последние годы в медицинской литературе все больше внимания уделяется относительно новому патологическому состоянию, которое, несомненно, относится к разряду кардиалгий, — синдрому Х. Для обозначения данного состояния используются русскоязычные и иноязычные синонимы: кардиалгический (кардиальный) синдром Х (syndrome X), стенокардия с поражением сосудов малого диаметра, болезнь малых сосудов (small vessel disease), синдром Джорлина-Лайкоффа (Gorlin-Licoff syndrome), микроваскулярная болезнь и др. Мы полагаем, что наиболее распространенным и соответствующим современному взгляду на данную проблему можно считать определение «кардиалгический синдром Х» [1]. Этим термином мы и будем пользоваться в дальнейшем, так как он указывает на основной клинический синдром болезни — боль в левой половине грудной клетки, а также отражает сложность понимания этиопатогенетических механизмов этой патологии.
Кардиалгический синдром Х (КСХ) — это патологическое состояние, характеризующееся наличием признаков ишемии миокарда (типичных приступов стенокардии и депрессии сегмента ST≥1,5 мм (0,15 мВ) продолжительностью более 1 мин, установленной при 48-часовом мониторировании ЭКГ) на фоне отсутствия атеросклероза коронарных артерий и спазма эпикардиальных венечных артерий при коронарографии.
Выделение КСХ произошло благодаря развитию и совершенствованию современных методов диагностики. Первое описание больного с длительно протекавшей стенокардией, у которого на аутопсии были обнаружены абсолютно нормальные коронарные артерии, принадлежит У. Ослеру и относится к 1910 году, позднее об этом феномене не упоминали. Только в 1967 году были представлены уникальные сообщения о двух больных с неизмененными при коронарографии венечными артериями и загрудинными болями, к 1973 году Кемпом были собраны данные о 200 таких пациентах [2]. Из этой группы была отобрана часть больных, у которых удалось доказать наличие признаков ишемии (продукция лактата во время болей, ишемические изменения сегмента ST при нагрузочных пробах). В связи с имеющимися объективными признаками сомнений в наличии этого патологического состояния в настоящее время нет, но и единое, взвешенное мнение о причинах его возникновения и патогенетических признаках, объединяющих пациентов, страдающих данным заболеванием, также отсутствует.
Этюды патогенеза. По современным представлениям, в основе развития КСХ лежит дефектная эндотелин-зависимая вазодилатация мелких миокардиальных артерий. Иначе говоря, во время физической нагрузки потребности миокарда в кислороде резко повышаются, что в норме приводит к расширению сосудистого русла сердечной мышцы, тогда как при КСХ этого не происходит. По каким-то неясным причинам мелкие артериальные сосуды утрачивают способность к дилатации, что на фоне все возрастающего уровня физической нагрузки провоцирует возникновение болей стенокардитического характера.
Возникновение дефектной вазодилатации может быть обусловлено перечисленными ниже причинами [1]:
Еще одним очень важным патогенетическим моментом является снижение у большинства больных с КСХ порога восприятия боли; такие пациенты более чувствительны к ноцицептивным стимулам. Отмечается, что даже малая ишемия может приводить к яркой клинике стенокардии. Причиной возникновения болей считают нарушенный автономный контроль со стороны вегетативной нервной системы.
Ключевую роль в патогенезе заболевания может играть также и нарушение метаболизма аденозина. Когда это вещество накапливается в избытке, оно может вызывать ишемическое смещение ST и повышенную чувствительность к болевым стимулам. В пользу этого говорит положительный эффект на терапию аминофиллином.
Обобщая вышесказанное, можно отметить, что основными факторами, определяющими развитие загрудинных болей при данной патологии, являются дефектная эндотелинзависимая вазодилатация и снижение порога восприятия боли (рис. 1).
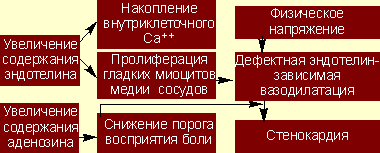 |
| Рисунок 1. Схема основных звеньев патогенеза кардиалгического синдрома X |
Клинические аспекты. Среди больных с КСХ преобладают лица среднего возраста, соотношение полов 1:1 с некоторым преобладанием женщин. В качестве основной жалобы фигурируют эпизоды болей за грудиной стенокардитического характера, возникающих во время физической нагрузки или провоцирующихся холодом, эмоциональным напряжением; с типичной иррадиацией в ряде случаев боли более продолжительные, чем при ИБС, и не всегда купируются приемом нитроглицерина (у большинства больных препарат ухудшает состояние).
При инструментальном обследовании у существенной части пациентов обнаруживаются приходящие или стойкие нарушения проводимости (по типу блокады левой ножки пучка Гиса). При ЭКГ покоя во время приступа загрудинных болей, пробах с физической нагрузкой и 48-часовом мониторировании по Холтеру обнаруживаются признаки ишемической депрессии сегмента ST, превышающие 1,5 мм по амплитуде и 1 мин по времени. Суточный профиль эпизодов ишемии показывает их высокую частоту в утренние и дневные часы; ночью и ранним утром ишемия встречается редко (как и у больных с ИБС). При нагрузочной сцинтиграфии миокарда с 201Tl имеются типичные ишемические очаговые нарушения накопления препарата.
Лабораторно во время приступа выявляется накопление миокардиального лактата. При проведении дипиридамоловой пробы у больных не отмечается увеличения коронарного кровотока на уровне мелких коронарных сосудов, клинически это проявляется усилением выраженности ишемии, появлением болей в грудной клетке. Положительной является эргометриновая проба, причем при оценке сердечного выброса отмечается его уменьшение на фоне введения препарата.
Сегодня в качестве диагностических критериев выделяются [1, 2, 5]:
Дифференциальный диагноз. При первом обращении больного с кардиалгией всегда встает вопрос о дифференциальной диагностике этого состояния. На данном этапе важно правильно расспросить больного, выяснить особенности болевого синдрома и проанализировать прежде всего, насколько они соответствуют типичным проявлениям стенокардии.
При сборе анамнеза стоит обратить внимание на возраст и пол больного, наличие факторов риска и профессиональных вредностей. Существенную помощь может оказать имеющаяся медицинская документация, указывающая на сопутствующую патологию (порок сердца, длительно сохраняющуюся анемию, тиреотоксикоз, хронические заболевания легких и т. д.), которая способна симулировать клинику стенокардии. При объективном исследовании выявляются признаки, характерные для имитирующих стенокардию заболеваний: увеличение щитовидной железы, боль при пальпации области грудного отдела позвоночника, межреберных промежутков, плечевого сустава, изменение дыхательных шумов, тахикардия, аритмия, шумы в области сердца. Даже если на основании беседы с больным, изучения медицинской документации и объективного исследования вы убедились в том, что кардиалгия связана не с ИБС или КСХ, а с какой-то иной причиной, не стоит пренебрегать дополнительными обследованиями, которые могут опровергнуть ваши данные.
План дополнительного обследования пациента должен включать:
Перечисленные исследования в большинстве случаев позволяют точнее дифференцировать заболевания, входящие в «синдром болей в левой половине грудной клетки»; при этом исследования можно проводить по алгоритму оптимальной диагностической целесообразности. Иначе говоря, основываясь на данных субъективного и объективного методов обследования, следует составить план дальнейшего исследования (с учетом экономических затрат и уменьшения времени диагностики).
В качестве ориентира можно предложить алгоритм, представленный на рис. 2. Задачей диагностического поиска в этом случае является разделение кардиальных и экстракардиальных причин болей; отправным методом проведения диагностики избрана электрокардиография (рутинная, нагрузочные пробы или холтеровское мониторирование), которая доступна в большинстве лечебных учреждений и отличается простотой в использовании и дешевизной. Обнаружение любых(!) изменений на ЭКГ в более чем 90-95% случаев настораживает в плане кардиального генеза болевого синдрома (хотя стоит помнить и о возможности сочетания кардиальных и экстракардиальных причин), а их отсутствие убеждает в обратном. Далее необходимо разделить больных по возрасту и полу, после чего проанализировать наиболее вероятные кардиалгии в той или иной возрастно-половой группе и методы верификации диагноза. Эпидемиологический подход с учетом факторов возраста и пола существенно удешевляет и ускоряет процедуру дополнительного исследования.
Для уточнения экстракардиальной причины боли необходим поиск дополнительного синдрома, который осуществляется на основании жалоб больного, сбора анамнеза, а также минимального физикального исследования. После уточнения синдрома (патологии органов пищеварения, дыхания, костно-мышечной системы и т. д.) круг диагностического поиска еще более сузится.
Таким образом, при дифференциальной диагностике кардиалгий в качестве основных методов должны рассматриваться беседа с больным, физикальное исследование, электрокардиография (рутинная и мониторирование и/или нагрузочная), выделение ведущих синдромов с использованием принципа оптимальной диагностической целесообразности. Имеют значение эпидемиологические факторы (пол, возраст, курение).
Вопросы лечебной тактики у больных с кардиалгическим синдромом Х до конца не отработаны, но с учетом имеющихся в литературе данных стоит расставить некоторые принципиальные акценты. Необходимо в зависимости от ситуации проводить терапию в целях купирования болей в области сердца либо их предупреждения.
При приступе стенокардии на фоне КСХ больному назначается β-блокатор под язык (анаприлин в дозе 20-40 мг), антагонист Ca++ (нифедипин 5-10 мг) или вводится внутривенно 5-15 мл 2,4%-ного раствора аминофиллина (эуфиллина) в течение 15 мин [5]. От приема нитратов лучше воздержаться.
Для профилактики появления болей в области сердца обсуждается использование препаратов теофиллина длительного действия (теопека, теодура, теотарда и др.), особенно это показано больным с отсутствием тахикардии, сопутствующей обструктивной патологией дыхательных путей (бронхиальная астма, хронический обструктивный бронхит); при наличии тенденции к артериальной гипертонии препаратами выбора могут стать нифедипин длительного действия или амлодипин. Используются также психокорректоры (обычно антидепрессанты, в частности имипрамин) [6], антиагреганты.
Прогноз при синдроме Х в целом благоприятный и риск летальности, несмотря на яркую клиническую симптоматику, крайне низок. Однако при благоприятном общем прогнозе для больных с КСХ характерно низкое качество жизни, что обусловлено ограничением физической активности и выраженным болевым синдромом. Отмечена тенденция к переходу заболевания в дилатационную кардиомиопатию (особенно при наличии блокады левой ножки пучка Гиса по ЭКГ), в типичную ИБС.
Кардиалгический синдром Х — это заболевание, которое очень трудно выявить, оно может рассматриваться скорее как диагноз исключения, в связи с этим особенно важно уметь его дифференцировать.