Пульс неровный что делать
Брадикардия сердца
Многие не знают, что такое брадикардия сердца. По сути, это урежение частоты его сокращений относительно возрастных норм. Данное состояние диагностируют при снижении частоты сердечных сокращений до 40-60 ударов в минуту.
Брадикардия не всегда считается патологией, и редко становится первичным заболеванием. Чаще она указывает на наличие проблем с эндокринной или нервной системой и т.д.
Виды брадикардии
По причине возникновения брадикардии также условно делят на:
Причины брадикардии
Брадикардия сердца у взрослых развивается как при патологиях ССС, так и вследствие других факторов:
Контролировать брадикардию важно для пациентов с патологией сердца (она может спровоцировать сердечную недостаточность) и беременным женщинам.
Лечение брадикардии сердца начинается после установления ее точной причины, если текущее состояние пациента не требует неотложной помощи.
Симптомы брадикардии
Диагностика
Дифференцировать брадикардии от других патологий сердца можно с помощью ЭКГ. Для нее характерно:
Если брадикардия связана с гипертонусом блуждающего нерва, то при физической активности возникает увеличение ЧСС на фоне «дыхательного» изменения сердечного ритма. Эти изменения отсутствуют при брадикардии, связанной с органическим поражением сердца.
Выявить структурные изменения помогает УЗИ сердца. Его применяют в диагностике:
склерозирования мышцы сердца;
миокардита, перикардита и любых воспалительных поражений сердца;
ИБС на фоне атеросклероза или коронарной недостаточности, тромбоза (с помощью допплерографии).
Подтвердить или исключить гипотиреоз и сепсис позволяют лабораторные исследования крови:
Лечение
Неотложная помощь включает меры, помогающие восстановить кровоток в мозге. Для этого:
После выявления причины брадикардии сердца врач назначает лечение, которое устраняет ее, тем самым избавляя пациента от симптомов заболевания.
Эссенциальную брадикардию лечат с помощью антихолинергических препаратов («Алупент», Атропин) которые подавляют активность парасимпатической вегетативной НС. При снижении тонуса блуждающего нерва удается восстановить нормальный ритм и частоту сокращений сердца, если отсутствует его органическое поражение.
При органическом поражении сердца заместить проводящие пути можно с помощью кардиостимулятора.
Заболевания, не связанные с патологией сердца, подлежат специфическому лечению у профильного врача. Например, при гипотиреозе пациент лечится у эндокринолога и получает заместительную гормональную терапию.
Специалисты «АВС клиник» в Москве используют индивидуальный подход к лечению болезней сердца. Они внимательно относятся ко всем деталям и нюансам жалоб, анамнеза и данных обследований, чтобы точно понять причину заболевания и назначить работающее, безопасное лечение.
Перебои (замирания) в работе сердца. Насколько это опасно? Как избавиться от этого?
Подобные проявления могут беспокоить несколько раз в год, в месяц, в день или даже не прекращаться, могут продолжаться секунды, минуты, несколько часов или дней подряд. В данной статье мы рассмотрим, именно, эпизодически возникающие перебои в работе сердца.
Из всего разнообразия аритмий самой частой причиной данных ощущений являются:
Помимо перебоев в работе сердца в момент приступа можно испытывать следующие виды дискомфорта:
Вариантов экстрасистол великое множество. Но главное их разделение – это наджелудочковые (менее опасные) и желудочковые
По происхождению экстрасистолия бывает органического и функционального происхождения.
Когда бывают перебои функционального происхождения?
О функциональном характере экстрасистол говорится, когда у человека нет значимых поражений сердца, и главной причиной перебоев является временное изменение электролитного состава сердца.
Чаще всего в данной ситуации экстрасистолы возникают в следующих случаях:
Также могут возникать на фоне следующих заболеваний и состояний:
Когда бывают перебои в работе сердца органического происхождения?
Что касается экстрасистол органического происхождения, то это результат уже патологических изменений в самом сердце в виде следующих заболеваний:
Причиной данной экстрасистолии является наличие очага, например, рубцовой ткани, что имеет неблагоприятное прогностическое значение.
Причины возникновения пароксизмальных (эпизодических) ускорений пульса, примерно, те же. При всех составляющих более безопасными являются наджелудочковые нарушения ритма, в отличие от желудочковых.
Какие исследования проходить?
Выяснить, какой именно вид нарушения ритма, можно следующими способами:
У пациентов, в особенности после 40 лет, появление желудочковых экстрасистол в 70% случаев связано с ухудшением кровоснабжения сердца, за счет появления атеросклеротических бляшек в коронарных артериях сердца (напомним, что эти артерии кровоснабжают само сердце и на ЭХОКГ (УЗИ сердца) не видны.
При проведении стресс-эхокг мы не видим эти сосуды, но можем оценить степень их функциональности.
Как лечить?
Диагностика и лечение осуществляется врачом.
Прежде всего, необходимо убрать провоцирующие факторы (излишнее употребление кофе, эмоциональные и физические напряжения, соблюдать диету и т.д. ).
Если перебои не прекращаются, то, с учетом данных суточного монитора и др. исследований, назначаются различные антиаритмические препараты, как короткого, так и длительного действия, в зависимости от частоты и тяжести приступов.
Также используются различные препараты для коррекции метаболических нарушений в виде препаратов калия, магния, например, аспаркам (панангин), или метаболических препаратов в виде милдроната или триметазидина и так далее.
Если антиаритмическая терапия не помогает, тогда пациент консультируется с аритмологом и решается вопрос о выполнении более специфических методов диагностики (ЧПЭС, ЭФИ) и возможности хирургической коррекции аритмии в виде радиочастотной абляции.
Спасибо за внимание, друзья. До скорой встречи!
Если сердце бьется не в такт. Как избавиться от аритмии?
Фото: Pixabay / Pexels
— Амиран Шотаевич, в чем причины возникновения аритмии? Почему сердце, до поры до времени отбивавшее четкий ритм, вдруг начинает с него сбиваться?
— Виной тому может быть много обстоятельств: болезни сердца, нарушения в вегетативной нервной системе, артериальная гипертензия, изменение гормонального статуса (у женщин в менопаузе риск повышается), заболевания щитовидной железы, вредные привычки (курение, алкоголь), переохлаждение и много чего еще.
Поэтому я советую всем стараться быть оптимистами, вести активный образ жизни, каждый день хотя бы 45 минут гулять на свежем воздухе. Не курить и обязательно следить за артериальным давлением.
Мерцательная аритмия относится к числу таких внезапных нарушений сердечного ритма, при которых сразу же надо вызывать «скорую». Впрочем, она и без того одна из самых частых причин ее приезда.
— Насколько опасна та или иная аритмия?
— При той же мерцательной высок риск образования тромбов, которые могут перемещаться по сосудам и закупоривать их, создавая угрозу инфаркта или инсульта. Если же нарушения ритма связаны с редким пульсом, то возникает угроза кратковременной остановки сердца, прекращающей кровообращение и приводящей к потере сознания.
С ним стоит проконсультироваться, даже если никакого лечения потом не потребуется. Скажем, иногда пациенты жалуются на сердечные перебои, замирания с последующим резким толчком. Такое состояние нередко возникает при физической нагрузке или от волнения, довольно часто бывает и в покое. При такой экстрасистолии полезно принять успокаивающее.
А, например, во время магнитных бурь иногда случается так: аритмия возникнет, а через какое-то время благополучно проходит. Но надо знать, что в это время все же произошло замедление кровотока, что ухудшило питание жизненно важных органов, да еще и кровь стала гуще. Значит, надо держать под рукой препараты против образования сгустков в сосудах. Но назначить их обязательно должен врач.
— Мерцательная аритмия, как вы сказали, одна из частых причин инсультов. Можно ли как-то от нее избавиться?
После того как источник аритмии установлен, его устраняют с помощью катетерной процедуры. Через бедренную артерию или вену вводят катетеры, которые, продвигаясь по сосудам, достигают сердца и «прижигают» аритмогенную зону. Лечение проводится под рентген-контролем. Причем с помощью рентгенохирургии диагностика и лечение проходят проще и быстрее. Процедура проводится под местной анестезией и занимает не более часа-полутора.
Сегодня в России технология электрокардиографического картирования сердца применяется во многих клиниках. Выполняются десятки тысяч процедур, но потребность в полтора раза больше.
— Что мешает проводить процедуры всем нуждающимся? Не хватает медицинских центров?
КСТАТИ
Специалисты дают такие советы по профилактике аритмии:
— чтобы сердце работало без сбоев, включите в свой рацион апельсины, груши, малину, смородину. Зимой пусть это будут замороженные ягоды, все равно хорошо. В питании должны присутствовать и красный сладкий перец, помидоры, свекла, петрушка, яблоки, кукуруза;
— очень полезна смесь из меда, грецких орехов, лимона, кураги и изюма. В этих продуктах много калия, магния, кальция, которые нужны для нормальной работы сердца;
— при аритмии и сердечно-сосудистых заболеваниях лучше употреблять чай с мятой. Мята снимает раздражительность, успокаивает. При этом следует подольше держать жидкость во рту и пить ее маленькими глотками. Можно также пососать перед сном мятные леденцы;
— полезен и настой ягод калины. В ней содержится большое количество витамина К, который благотворно влияет на сердце и сосуды, нормализует сердечную деятельность. Также калина богата витамином С, укрепляющим иммунитет, и витамином Р, который необходим для того, чтобы организм усвоил аскорбиновую кислоту. Вот почему калина незаменима при повышенном давлении. Рецепт прост:
1 стакан плодов залить 1 литром горячей воды, поставить на небольшой огонь и дать прокипеть минут 10. Затем процедить и охладить. Пить по полстакана три раза в день;
— а как быть с кофе? Ученые пришли к такому выводу: если сильная кофейная передозировка может привести к аритмии, то пара чашек хорошего зернового кофе в день, как оказалось, почему-то стабилизируют ритм сердца. В основном это касается мерцательной аритмии.
Материал опубликован в газете «Санкт-Петербургские ведомости» № 094 (6692) от 03.06.2020 под заголовком «Если сердце бьется не в такт».
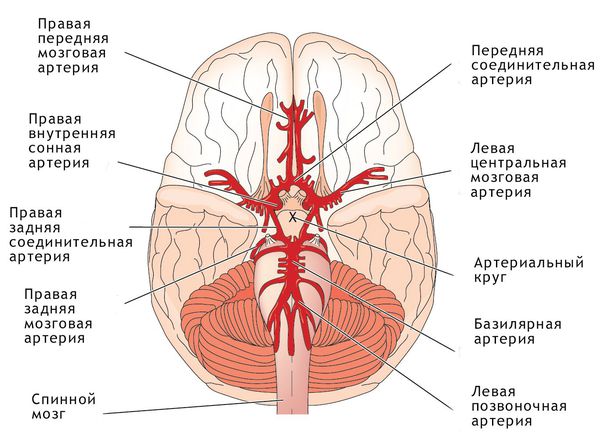
Нарушения сердечного ритма
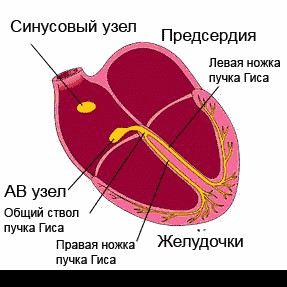
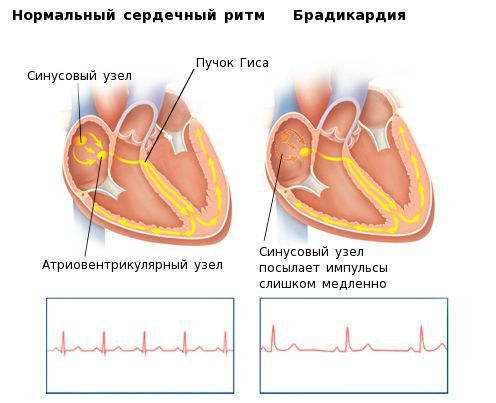
Сердце человека в нормальных условиях бьется ровно и регулярно. Частота сердцебиения в минуту при этом составляет от 60 до 90 сокращений. Данный ритм задается синусовым узлом, который называется также водитель ритма. В нем имеются пейсмекерные клетки, от которых возбуждение передается далее на другие отделы сердца, а именно на атрио-вентрикулярный узел, и на пучок Гиса непосредственно в ткани желудочков.
Данное анатомо-функциональное разделение важно с позиции типа того или иного нарушения, потому что блок для проведения импульсов или ускорение проведения импульсов могут возникнуть на любом из этих участков.
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 90 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
Причины аритмии сердца
Причины аритмии (возникновения нарушений ритма сердца) настолько многообразны, что перечислить абсолютно все является очень трудной задачей. Тем не менее, во многих случаях именно от причины аритмии зависит ее безопасность для жизни больного, дальнейшая тактика лечения.
Предложено множество различных классификаций причин аритмии, однако ни одна из них в настоящее время не является общепринятой. Наиболее приемлемой для пациента мы считаем следующую классификацию. Она основывается на признаке наличия или отсутствия у больного первичного заболевания сердца. Если имеется заболевание сердца, аритмию называют органической, а если заболевания сердца нет — неорганической. Неорганические аритмии принято также называть функциональными.
Органические аритмии
К органическим аритмиям относятся:
Функциональные аритмии
Это также достаточно большая группа, включающая:
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.
Разновидности аритмий
Большинство людей под аритмией подразумевает беспорядочные сокращения сердечной мышцы («сердце бьется, как захочет»). Однако это не совсем так. Врач этот термин использует при любом нарушении сердечной деятельности (урежение или учащение пульса), поэтому виды аритмий можно представить следующим образом:
По частоте сердечного ритма различают 3 формы мерцательной аритмии:
На ЭКГ при МА зубец Р не регистрируется, потому что нет возбуждения предсердий, а определяются только предсердные волны f (частота 350-700 в минуту), которые отличаются нерегулярностью, различием формы и амплитуды, что придает электрокардиограмме своеобразный вид.
Причиной МА могут быть:
Частота встречаемости трепетания предсердий (ТП) в 20-30 раз ниже, чем МА. Для него также характерны сокращения отдельных волокон, но меньшая частота предсердных волн (280-300 в минуту). На ЭКГ предсердные волны имеют большую амплитуду, чем при МА.
Интересно, что на одной ЭКГ можно видеть переход мерцания в трепетание и наоборот.
Причины возникновения трепетания предсердий аналогичны причинам формирования мерцания.
Симптомы мерцания и трепетания часто отсутствуют вообще, но иногда отмечаются некоторые клинические проявления, вызванные беспорядочной деятельностью сердца или симптомы основного заболевания, В общем, яркой клинической картины такая патология не дает.
Синдром слабости синусового узла
Эта патология возраст не выбирает, однако предпочитает определенные условия:
Заподозрить синдром слабости синусового узла можно по характерным для него признакам:
Последствием синдрома дисфункции синусового узла является внезапное возникновение приступа Адамса-Морганьи-Стокса и асистолия (остановка сердечной деятельности).
Медикаментозное лечение этого синдрома сводится к применению атропина, изадрина, препаратов белладонны. Однако, учитывая, что эффект от консервативного лечения, как правило, небольшой, больным показана имплантация постоянного кардиостимулятора.
Атриовентрикулярная (АВ) блокада — нарушение проведения возбуждения в желудочки из предсердий, с задержкой или прекращением проведения импульса. Она зачастую является спутницей воспалительных и дегенеративных процессов, происходящих в сердечной мышце, инфаркта миокарда или кардиосклероза. Повышенный тонус блуждающего нерва тоже играет определенную роль в формировании атриовентрикулярной блокады.
Атриовентрикулярная блокада, являясь последствием органических поражений сердца, сама дает еще худшие осложнения, в результате которых значительно возрастает опасность летального исхода. Если атриовентрикулярная блокада 1 ст. лечится путем воздействия на основное заболевание, то АВ блокада может переходить в полную, что нарушает кровоснабжение жизненно важных органов, которое приводит к развитию сердечной недостаточности. А это уже плохое последствие, поэтому лечение откладывать нельзя, больного госпитализируют и назначают препараты, стимулирующие сердечную деятельность в инъекционных растворах с постоянным наблюдением за состоянием пациента. Если брадикардия резко выраженная, отмечается тяжелая сердечная недостаточность, больному в экстренном порядке имплантируют искусственный водитель ритма.
Что такое брадикардия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева Ю. М., терапевта со стажем в 22 года.
Определение болезни. Причины заболевания
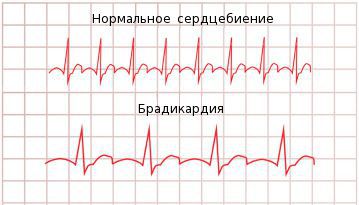
Брадикардия — это ритм сердца с частотой сердечных сокращений (ЧСС) менее 60 ударов в минуту.
Краткое содержание статьи — в видео:
Термин «брадикардия» образован от греческих слов: «брадис» — медленный и «кардиа» — сердце. Само по себе уменьшение ЧСС не является самостоятельным заболеванием — это лишь симптом либо даже вариант нормы. Появление брадикардии может быть связано как с особенностями физиологического состояния в данный момент (сон, покой), так и обусловлено кардиологической или внесердечной патологией.
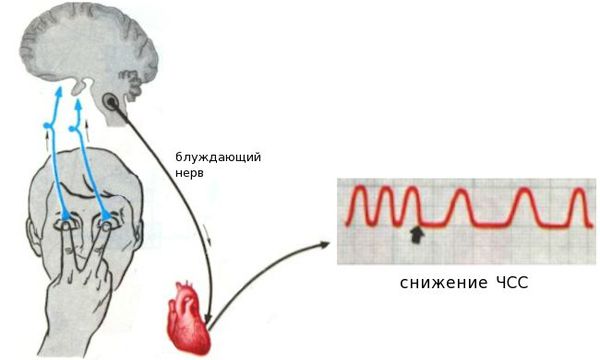
Кроме того, к рефлекторному снижению ЧСС могут приводить:
При физиологической брадикардии самочувствие обычно не нарушено, однако патологическое снижение ЧСС может сопровождаться определёнными клиническими проявлениями: слабостью, артериальной гипотензией, головокружениями, потемнением в глазах и даже обмороками.
В ряде случаев брадикардия может быть симптомом некоторых соматических заболеваний, в том числе эндокринных (патологии щитовидной железы и надпочечников) или, например, инфекционных (дифтерии, брюшного тифа и др.).
Брадикардия часто встречается у подростков, является для них вариантом нормы, обычно проходит со временем и не требует лечения.
Симптомы брадикардии
Симптомы, которыми может проявляться брадикардия:
Перечисленные симптомы могут быть выражены в разной степени, от минимальной до выраженной, но обычно регистрируются лишь некоторые из них.
Более того, все перечисленные симптомы (кроме факта самой брадикардии) могут встречаться при многих других заболеваниях. Проявления брадикардии часто расцениваются пациентами как признаки старения или усталости. Обычно при умеренной брадикардии человек не ощущает каких-либо симптомов. При брадикардии менее 40 ударов в минуту может появиться слабость, утомляемость, ухудшиться память и внимание, возникнуть одышка, головокружение, отёки, бледность кожи.
Очень редкий пульс (менее 30 ударов в минуту) может приводить к потере сознания или предобморочному состоянию — потемнению в глазах, резкой слабости, падению артериального давления.
Патогенез брадикардии
На частоту сердечных сокращений значительно влияет вегетативный отдел нервной системы. Это воздействие реализуется с помощью основных медиаторов: норадреналина и ацетилхолина. Баланс медиаторов обеспечивает адаптацию ЧСС к текущим физиологическим потребностям организма. Норадреналин увеличивает ЧСС, ацетилхолин — снижает.
Данные медиаторы влияют на электрическую активность основного водителя ритма сердца — синусового узла, изменяя её в нужном направлении. В каком ритме будет сокращаться сердце — зависит именно от синусового узла. Электрический импульс, зародившийся в синусовом узле, возбуждает ткань предсердий, затем поступает в атриовентрикулярный узел, а после задержки там, по стволу и ножкам пучка Гиса — двигается к желудочкам, вызывая их активацию и сокращение. Брадикардия возникает при нарушении автоматизма синусового узла, при блокаде выхода импульса из синусового узла либо при нарушениях проведения электрического импульса от предсердий к желудочкам (атриовентрикулярная блокада II-III степени).
К брадикардии могут приводить внесердечные (экстракардиальные) и сердечные (кардиальные) причины. Однако далеко не всегда при наличии причин, перечисленных ниже, брадикардия требует лечения.
Экстракардиальные — это факторы, не связанные с заболеваниями сердца:
Отдельно выделяют брадикардию, связанную с действием лекарств. Чаще всего к ней приводит приём:
Урежение сердечного ритма зачастую не побочный эффект лекарственных препаратов — бета-блокаторы, верапамил, дилтиазем, ивабрадин назначаются именно для того, чтобы снизить ЧСС. Например, при ишемической болезни сердца бета-адреноблокаторы назначают с целью снизить ЧСС в покое до 55-60 в минуту. Соответственно, при физической нагрузке прирост ЧСС тоже снижается.
Заболевания сердца могут приводить к брадикардии сами по себе, однако чёткой закономерности здесь нет. Например, инфаркт миокарда может сопровождаться тахикардией, но в ряде случаев инфаркт, обычно нижний, при котором поражается диафрагмальная стенка левого желудочка, приводит к обратимой рефлекторной брадикардии. При переднем инфаркте миокарда может возникать предсердно-желудочковая блокада, причём далеко не всегда проводимость восстанавливается. В таком случае может возникнуть необходимость в установке электрокардиостимулятора.
Перенесённые воспалительные заболевания миокарда (миокардиты) тоже могут стать причиной поражения проводящей системы сердца и привести к брадикардии.
Хирургическая коррекция врождённых и приобретённых пороков сердца и радиочастотная абляция (введение катетеров-электродов через крупные сосуды в сердце) также может приводить к развитию предсердно-желудочковых блокад и, как следствие, к брадикардии, однако такие осложнения возникают нечасто.
Классификация и стадии развития брадикардии
Классификация заболеваний, приводящих к брадикардии:
В зависимости от выраженности, брадикардия подразделяется на следующие виды:
Осложнения брадикардии
При умеренной и лёгкой брадикардии кровообращение обычно не нарушается, так как в покое такой ЧСС оказывается достаточно. Однако если при физической нагрузке ЧСС не увеличивается, может появиться одышка и слабость. Выраженная брадикардия с ЧСС менее 30-40 в минуту может приводить к потере сознания и предобморочным состояниям, так как головной мозг наиболее чувствителен к снижению кровоснабжения. Однако профессиональные спортсмены переносят выраженную брадикардию в покое, как правило, без каких-либо симптомов. Например, у велогонщика Мигеля Индурайна была зарегистрирована частота сердечных сокращений 28 ударов в минуту в покое.
Диагностика брадикардии
Так как к брадикардии могут приводить как кардиальные, так и экстракардиальные заболевания, диагностика направлена на выявление не только заболеваний сердца.
Беседуя с пациентом, врач выявляет симптомы, которые могут быть связаны с брадикардией: обмороки, предобморочные состояния, эпизоды головокружения, одышку и слабость при физической нагрузке. Также доктор выясняет, какие лекарственные препараты принимает пациент, и какие заболевания он перенёс.
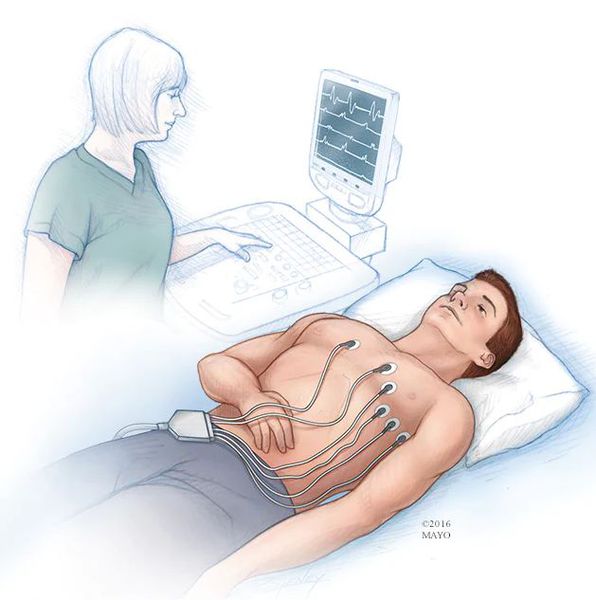
Стандартная электрокардиография (ЭКГ) в покое позволит оценить ритм сердца за то короткое время, в течение которого она записывается. При клинически значимой брадикардии этого бывает достаточно в тех ситуациях, когда нарушения, сопровождающиеся брадикардией (например, предсердно-желудочковая блокада или снижение активности синусового узла), регистрируются постоянно.
Другим важнейшим методом диагностики для оценки ритма сердца на протяжении суток (а с появлением многосуточных регистраторов — и нескольких дней) является холтеровское мониторирование ЭКГ. Его диагностические качества значительно превышают возможности стандартной ЭКГ. При выполнении холтеровского мониторирования ЭКГ:
Пациент ведёт дневник, в котором указывает свои симптомы и время их возникновения, а врач, просматривая сделанную в эти моменты запись ЭКГ, оценивает связь описанных симптомов и находок на ЭКГ. Именно такой подход позволяет выявить так называемую «симптомную брадикардию», которая является одним из важнейших показаний к установке электрокардиостимулятора (ЭКС).
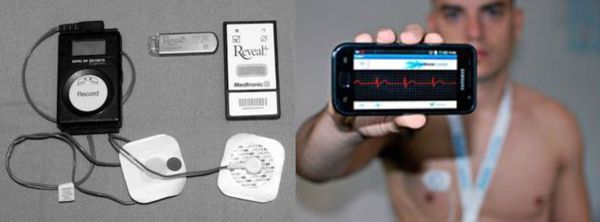
Если симптомы, предположительно связанные с брадикардией, возникают 1-2 раза в месяц, то применяют наружный петлевой регистратор. Принцип работы прибора состоит в том, что записанные данные через время удаляются из памяти, окончательная же запись производится лишь в тот момент, когда устройство автоматически распознаёт наличие аритмии или сам пациент активирует запись при возникновении симптомов.
Электрофизиологическое исследование (ЭФИ) в диагностике брадикардии имеет меньшее значение, так как спонтанно возникающие эпизоды брадикардии зачастую диагностируются с помощью холтеровского мониторирования ЭКГ.
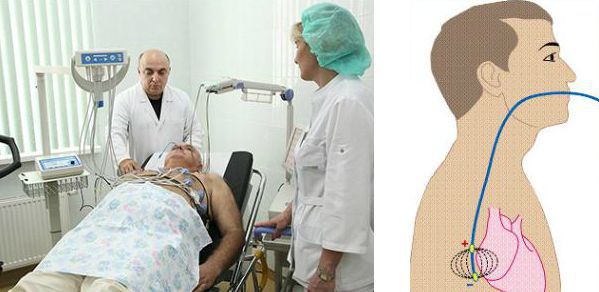
Неинвазивным является чреспищеводный вариант ЭФИ — с помощью введённого в пищевод через нос тонкого зонда-электрода проводится электрическая стимуляция сердца, а затем оценивается время восстановления спонтанной активности синусового узла. Этот метод позволяет оценить нарушение предсердно-желудочковой проводимости.
Инвазивное ЭФИ подразумевает регистрацию спонтанной электрической активности сердца в различных его отделах и электростимуляцию сердца через электроды, введённые в камеры сердца (предсердия и желудочки). Для этого приходится прокалывать бедренную артерию или вену и проводить электрод к сердцу. Однако диагностика брадикардии в большинстве случаев не требует выполнения инвазивного ЭФИ. Метод применяют лишь при неинформативности неинвазивных способов и для уточнения вопроса об имплантации электрокардиостимулятора.
В случаях, когда есть основания полагать, что блокады развиваются при физической нагрузке, либо имеется хронотропная недостаточность синусового узла (ЧСС не возрастает при нагрузка), может быть применён нагрузочный тест под контролем ЭКГ: пациент идет по движущейся дорожке тредмила, либо крутит педали велоэргометра, а параллельно ведётся запись ЭКГ, регистрация артериального давления и оценка симптомов.
Эхокардиография обычно выполняется в рамках обследования почти всех кардиологических пациентов и позволяет оценить размеры полостей сердца, толщину стенок, состояние клапанов и сократимость миокарда, выявить ряд заболеваний, которые могут приводить к брадикардии.
Лечение брадикардии
Выбор способа лечения брадикардии зависит от вызвавших её причин в том случае, если эти факторы обратимы и можно надеяться, что после их устранения исчезнет и брадикардия. Например, отменяют все лекарства, которые способны замедлять сердечный ритм, если такая отмена не сопряжена с неоправданным риском.
При предсердно-желудочковых блокадах III степени, II степени 2 типа и при зашедшей далеко атриовентрикулярной блокаде имплантация ЭКС проводится не только для повышения качества жизни, но и с целью улучшения прогноза, так как это увеличивает продолжительность жизни пациентов.
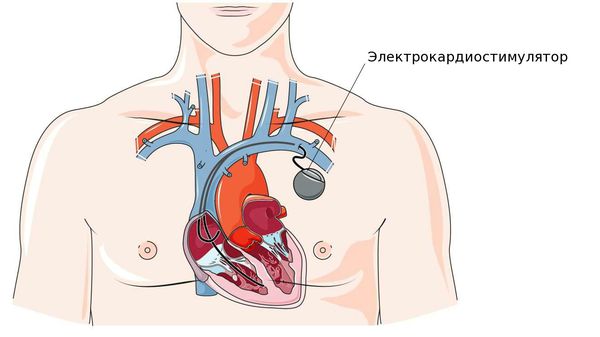
Противопоказаний или возрастных ограничений для этой операции нет. Более того, в большинстве случаев ЭКС устанавливают именно пожилым пациентам. ЭКС – это маленький электронный прибор, работающий от батареи, который может увеличивать частоту ритма сердца.
Он состоит из очень маленького источника питания и миниатюрной электронной схемы, заключённых вместе в металлический корпус. Электронная схема генерирует электрические импульсы, которые проводятся в сердце через изолированные проводники с электродами на их концах. Число импульсов в минуту, которые поступают через электрод к сердцу, называется “базовая частота”. Основной принцип работы кардиостимулятора сводится к двум процессам: восприятие собственной электрической активности сердца и стимуляция его в том случае, когда частота сердечных сокращений ниже установленной базовой частоты.
После небольшого разреза (чаще всего в области большой грудной мышцы слева) электрод вводится в вену, находящуюся под ключицей, и проводится до нужной камеры сердца (предсердия или желудочка) под рентгенологическим контролем. Затем ЭКС соединяют с электродами и устанавливают в специально создаваемое ложе в подключичной области. Операция малотравматична и проводится под местной анестезией.
После имплантации ЭКС пациент наблюдается у кардиолога и периодически проходит осмотр у хирурга-аритмолога для оценки работы ЭКС с помощью специального устройства — программатора. Этот прибор позволяет считывать данные о работе ЭКС и при необходимости перепрограммировать его.
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. Профилактикой можно считать своевременное выявление и устранение тех факторов, которые приводят к брадикардии. Однако в случае изолированных заболеваний проводящей системы сердца профилактика невозможна: предотвратить эти болезни медицина пока не может.