Пятна на коже как у жирафа что это у мужчин как
Витилиго
Среди всех кожных заболеваний одним из наиболее выделяющихся и необычных можно назвать витилиго. Оно в значительной степени влияет на внешний вид человека – тело покрывается белыми пятнами различного размера. Это до конца неизученное и тяжело поддающееся лечению заболевание. Люди с витилиго часто сталкиваются с неприязнью со стороны окружающих. Но одни замыкаются в себе, а другие воспринимают белые пятна как свою особенность и живут полноценной жизнью.
Витилиго – что это за болезнь?
Витилиго (от лат. vitium – порок + суффикс – igo – «порочная болезнь») – хроническое кожное заболевание, которое характеризуется депигментацией (обесцвечиванием) кожи человека. Проявляется в виде белых пятен на коже различных форм и размеров, хотя депигментация также может затронуть и волосяной покров (полиоз).
Витилиго встречается примерно у 1-2% населения во всем мире³. Оно одинаково влияет на всех, вне зависимости от расы и пола, но более заметно у людей со смуглой кожей. Хотя витилиго может развиться у любого человека в любом возрасте, чаще всего оно возникает у людей от 10 до 30 лет и редко наблюдается у маленьких детей или пожилых людей.

Симптомы заболевания
Самым характерным симптомом витилиго являются плоские, обесцвеченные участки кожи. Сначала появляются маленькие, немного бледные пятнышки, которые практически незаметны у людей со светлой кожей. Первые из них обычно возникают на открытых участках тела, на которые больше всего попадает солнечных лучей.
Со временем пятна становятся больше, приобретают неправильную форму и становятся белыми. При этом, если под кожей много кровеносных сосудов, пятно может иметь розоватый оттенок.
Скорость роста пятен непостоянна. Увеличение размеров белых областей может остановиться самостоятельно. Но к сожалению, через какое то время их рост начинается снова.
Для пятен витилиго характерны:
Части тела, наиболее подверженные появлению пятен:
Симптомы витилиго варьируют от человека к человеку. Так, у одного пациента может быть только горстка маленьких белых точек, в то время как у другого будут наблюдаться большие участки белой кожи, распространившиеся по всему телу.
Помимо пятен, к симптомам витилиго можно отнести ряд сопутствующих заболеваний и состояний, таких как депрессия, патологии глаз и аутоиммунные заболевания, о которых расскажем далее.
Причины возникновения пятен
Витилиго возникает из-за того, что клетки меланоциты умирают или перестают вырабатывать меланин – пигмент, придающий цвет коже, волосам и глазам. В результате пораженные участки кожи становятся светлее или белее.
До конца не известны точные причины заболевания. Это могут быть:
Шанс на развитие витилиго увеличивается, если:
Заразны ли люди с витилиго?
Витилиго – это неинфекционное заболевание, от человека к человеку не передается. Опасаться людей с белыми пятнами не стоит.
Особенности распределения пятен
В зависимости от характера распределения пятен на теле были разработаны несколько типов классификации витилиго. До недавнего времени в России придерживались следующей классификации:
Более современная и распространенная классификация включает 2 типа витилиго:
Такая подробная классификация необходима для правильной диагностики и подбора курса лечения. Несмотря на схожесть симптомов, сегментарное и несегментарное витилиго считают двумя разными заболеваниями. При сегментарном типе витилиго практически не обнаруживается связь с аутоиммунными заболеваниями, в то время как для несегментарного она характерна.
Важно! В ряде случаев NSV может быть вызвано генетическими (наследственными) особенностями организма (12%).
Диагностика витилиго
Дерматолог может диагностировать витилиго, просто взглянув на характерные белые пятна. У людей со смуглой кожей идентифицировать пятна не составляет труда, но при обследовании светлой кожи врач использует специальный инструмент – лампу Вуда. Эта лампа излучает ультрафиолетовый свет определенного спектра и применяется в темной комнате. Прибор позволяет увидеть участки поврежденной кожи, которые было бы трудно обнаружить невооруженным глазом.
Лечащий врач изучает историю болезни пациента, его образ жизни и семейный анамнез. Собирается информация о:
В ряде случаев применяется биопсия – удаление небольшого кусочка пораженного участка. Так проверяют наличие в нем пигментных клеток. Если биопсия показывает, что их нет, это подтверждает диагноз витилиго.
Витилиго или нет?
Существуют заболевания, симптомы которых можно принять за развитие витилиго и наоборот:
Лечение витилиго
Выбор лечения зависит от возраста пациента, степени поражения кожи, мест локализации пятен и влияния болезни на жизнь человека. Существует несколько подходов к лечению, однако никто не сможет гарантировать, что заболевание исчезнет полностью.
Лекарственная терапия
Не существует универсального лекарства от витилиго. Но некоторые препараты, назначенные отдельно или в сочетании с процедурами, могут способствовать восстановлению пигментации кожи.
Кортикостероиды
Нанесение крема с кортикостероидами на пораженную кожу позволяет вернуть нормальную пигментацию. Средство применяется при маленьких пятнах на ранних стадиях развития заболевания. Несмотря на эффективность крема, восстановление нормального цвета кожи начинается только через несколько месяцев после применения. Возможны побочные эффекты:
Кортикостероиды могут применяться в виде инъекций или таблеток при быстром развитии заболевания.

Лекарства, влияющие на иммунную систему
Мази с ингибиторами кальциневрина (такролимус или пимекролимус) эффективны для людей с небольшими участками депигментации, особенно на лице и шее.
Важно! Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) предупредило о возможной связи этих препаратов с лимфомой и раком кожи. Обсудите это со своим лечащим врачом.
Световая терапия
Фототерапия с использованием узкополосного ультрафиолета B останавливает или замедляет прогрессирование активного витилиго. Процедура более эффективна, если комбинируется с кортикостероидами или ингибиторами кальциневрина. Проводится два-три раза в неделю на протяжении нескольких месяцев. Для получения значительных изменений на коже световая терапия применяется полгода и больше.
Возможные побочные эффекты узкополосной ультрафиолетовой терапии B включают:
Побочные эффекты обычно проходят в течение нескольких часов после сеанса фототерапии.
Псорален и световая терапия
Полная депигментация
Существует нестандартный метод лечения, который стоит отметить отдельно. Это полная депигментация. Если витилиго поразило слишком большой процент поверхности кожи, разумнее применить это метод. Он основан на обесцвечивании оставшихся здоровых участков кожи. На непораженные участки кожи наносится депигментирующий агент гидрохинон, который постепенно осветляет кожу, и она сливается с обесцвеченными участками. Терапия проводится 1-2 раза в день в течение девяти месяцев или дольше.
Побочные эффекты от гидрохинона:
Депигментация – необратимый процесс.
Хирургия
При неэффективности световой и лекарственной терапии пациентам могут быть предложены хирургические методы. Выровнять тон кожи за счет восстановления цвета можно с помощью следующих приемов:
1. Трансплантация кожи. Хирург переносит очень маленькие участки здоровой пигментированной кожи на участки, потерявшие пигмент. Эта процедура иногда используется при возникновении небольших пятен.
2. Трансплантация пузыря. Во время этой процедуры врач создает пузырь на пигментированной коже, обычно с помощью вакуумного отсоса, а затем пересаживает срезанную верхушку пузыря на обесцвеченную кожу.
3. Пересадка клеточной суспензии. Берут ткань с пигментированной кожи пациента, помещают ее в суспензию, получая в дальнейшем культивируемые клетки кожи. Далее их трансплантируют на подготовленный пораженный участок. Результаты этой процедуры репигментации начинают проявляться уже через четыре недели.
Даже если лечение какое-то время будет успешным, результаты могут быть недолговечными или появятся новые пятна. Для предотвращения рецидивов врач может посоветовать мази местного применения.
Осложнения витилиго
Витилиго не является опасным для жизни пациента заболеванием. Оно не заразно и вызывает нарушения исключительно косметического характера. Однако существует ряд заболеваний, риск развития которых увеличивается у пациентов с витилиго.
Как и витилиго, преимущественно это аутоиммунные заболевания. В их число входят:
Если у пациента есть какие-либо аутоиммунные заболевания, то риск развития витилиго также возрастает.
Увеличен риск развития патологий глаз и органов слуха:
Некоторые проблемы могут возникнуть и с белыми участками кожи. Из-за отсутствия меланина вместо загара образуются сильные солнечные ожоги.
Депигментация – защита от рака кожи
Одна из самых загадочных особенностей витилиго – это устойчивость депигментированной кожи к развитию рака. Пациенты с витилиго имеют такой же шанс заболеть меланомой, как и люди со здоровой кожей. Однако развивается она только на нормально пигментированных участках. Белая кожа лишена меланоцитов, и не может образовывать меланому. Удивительно, что белая кожа также очень устойчива к образованию кератиноцитарных злокачественных новообразований (базальноклеточной и плоскоклеточной карциномы¹).
Прогноз и профилактика
Несмотря на возможные осложнения витилиго, общий прогноз заболевания благоприятен. Хотя лечение не всегда эффективно и иногда болезнь склонна к рецидиву, жизни пациента ничто не угрожает, особенно под присмотром лечащего врача.
Но витилиго очень ярко проявляется внешне, и многие пациенты испытывают психологические проблемы. Излишнее внимание, особенно среди детей, и опасения со стороны окружающих из-за малой информированности о заболевании, могут привести к социальной изолированности, депрессии и агрессивности.
В Индии витилиго называют белой проказой и божественным наказанием. Поэтому к больным часто относятся с крайним пренебрежением и враждебностью.
Пациенты с витилиго, особенно со смуглой кожей, сильно отходят от современных критериев красоты, что в значительной степени влияет на их самооценку и уверенность в своих силах.
Поэтому людям с витилиго необходимо научиться жить со своим заболеванием, принимать себя такими, какие они есть. У многих это получилось, в качестве примера выступают фотомодели, которые пользуются особой популярностью из-за своего необычного образа.
Принять и полюбить себя
«Корова», «зебра» – как только не обзывали канадскую супермодель Винни Харлоу, когда она была ребенком. Диагноз витилиго ей поставили в 4 года, и свое детство она до сих пор называет адом. Дети издевались над ней, из-за чего Винни постоянно меняла школы и даже думала о самоубийстве. Ее жизнь кардинально изменилась после участия в шоу «Топ-модель по-американски». Сегодня Винни Харлоу – успешная и богатая супермодель, лицо многих известных брендов. Она снимается в рекламе, позирует в модных журналах и честно рассказывает о своей жизни с витилиго. «Примите и полюбите себя», – советует Винни Харлоу всем людям с витилиго. По ее словам, это всего лишь отличительная черта, такая как, например, веснушки.

Заключение
Витилиго – неопасное заболевание, которое поддается лечению, хотя восстановление и может занять продолжительное время. Изучение всех аспектов своей болезни и возможных сопутствующих патологий позволит пациенту избежать осложнений и вести нормальный образ жизни. Люди с витилиго часто сталкиваются с социальным осуждением и нуждаются в поддержке родных и близких.
Кератома: симптомы, лечение, профилактика
Недавно в инстаграме и ВК опубликовал интересные назначения от коллеги по поводу диагноза себорейный кератоз. Тема вызвала живой интерес, и в результате я решил написать статью об этом явлении. В ней мы подробно разберем причины появления себорейного кератоза (и, конечно же, мифы), его разновидности, возможные сложности для здоровья, методы лечения и профилактики.
Для облегчения понимания: себорейный кератоз и кератома в дальнейшем будут использоваться как синонимы.
Что такое себорейный кератоз
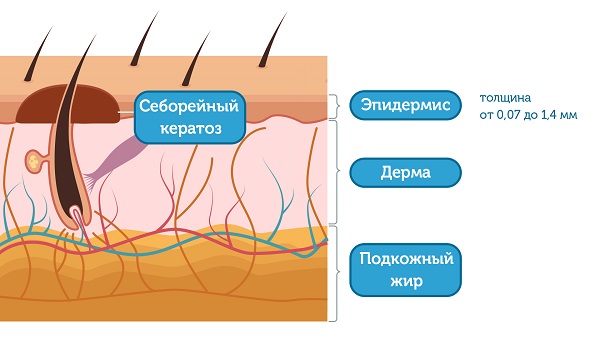
Одна из наиболее частых доброкачественных опухолей кожи человека. Она развивается обычно в пожилом возрасте вследствие разрастания эпидермиса с выраженным ороговением. [1]
Эпидермис – верхний слой кожи, который постоянно отшелушивается и полностью меняется примерно в течение двух недель. Его толщина составляет от 0,07 до 1,4 мм. Таким образом, становится понятно, что кератома – очень поверхностное образование. Несмотря на то, что очаги себорейного кератоза могут быть очень большими по площади, в глубину кожи они не проникают.
У кого чаще появляются кератомы
Отмечено, что наиболее часто эти образования появляются у людей старше 30 лет [2]. Не очень понимаю, почему во многих статьях (чаще без автора) утверждение о «себорейном кератозе строго после 30 лет» возведено в абсолют.
Из своей практики отмечу, что неоднократно видел эти образования и у людей более младшего, а иногда и детского возраста. По данным вот этого австралийского исследования [3], 12 % пациентов в возрасте от 15 до 25 лет имели в среднем 6 кератом на коже.
Где наиболее часто образуются кератомы
В порядке частоты убывания: туловище, шея, голова. Себорейный кератоз на коже конечностей встречается достаточно редко, но говорить о том, что его там не бывает, на мой взгляд, не стоит.
Факторы риска себорейного кератоза
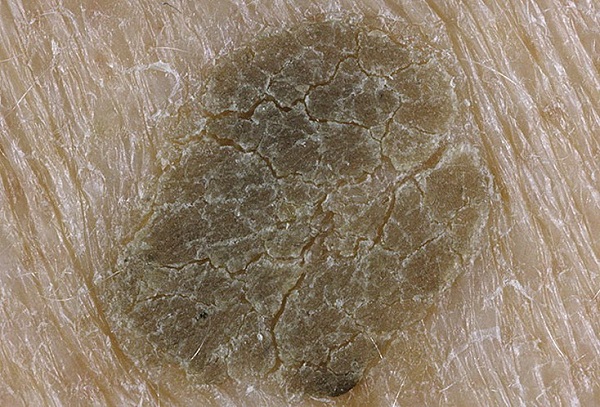
Как выглядит кератома (себорейный кератоз)
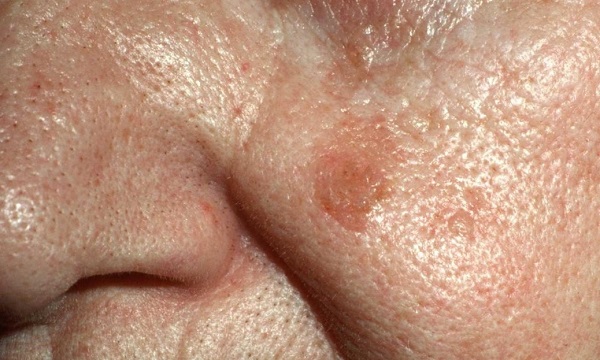
Внешний вид кератомы во многом зависит от давности ее существования.
В начальной стадии это образование очень слабо выступает над уровнем кожи, незначительно отличается от нее по плотности и имеет цвет, очень близкий к телесному. Форма очагов круглая или овальная.
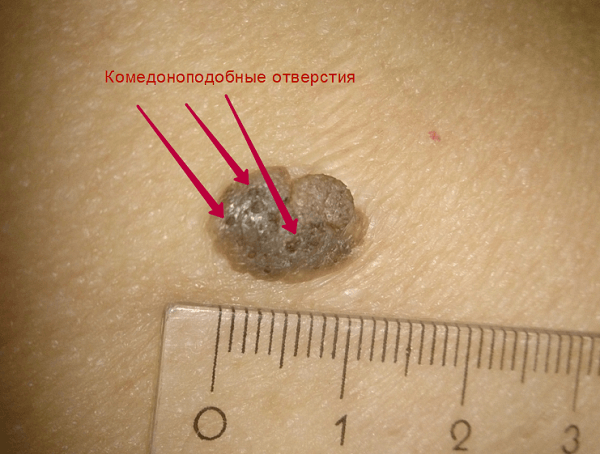
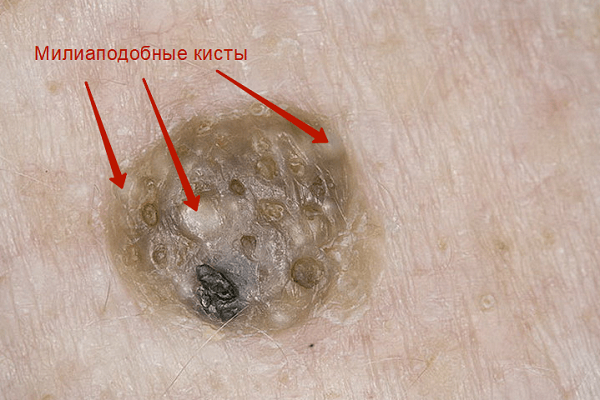
Затем, по мере увеличения количества клеток эпидермиса в образовании, кератома увеличивается в толщину и в высоту. Эти образования видны невооруженным глазом – милиаподобные кисты и комедоноподобные отверстия.
Одним из частых симптомов для кератомы, видимых невооруженным глазом, является поверхность, которая чем-то напоминает землю, потрескавшуюся после дождя. Такой рисунок образуют наслоения, состоящие из ороговевших клеток эпидермиса.
Кроме клинической формы – на широком основании – существует форма себорейного кератоза на ножке.
Вирус папилломы человека к этой форме кератом имеет очень отдаленное отношение. По моему опыту, только в единичных случаях при гистологическом исследовании таких образований были указания на признаки вирусного поражения.
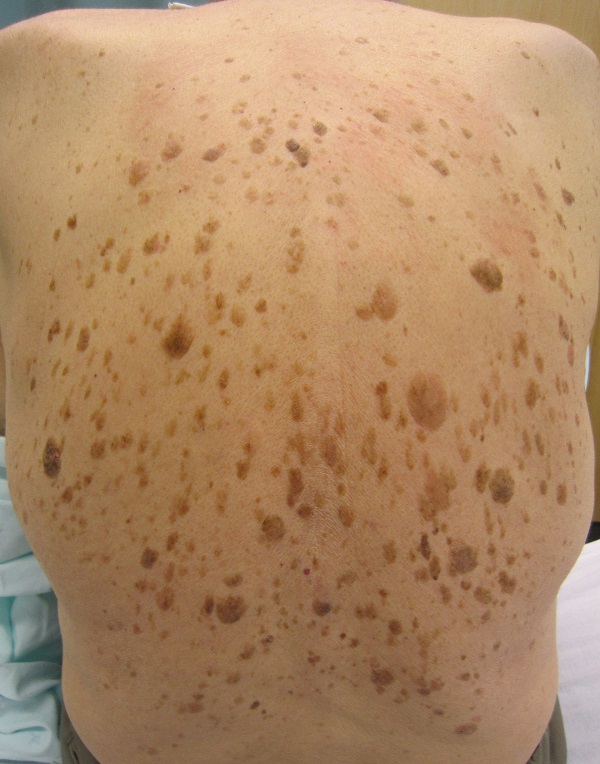
Синдром Лезера-Трела
Об этом синдроме можно говорить, когда у человека внезапно появляется много кератом, особенно на туловище. В 35 % случаев это состояние ассоциировано с черным акантозом. Около 50 % пациентов отмечают выраженный зуд в области кератом. [4]
Синдром Лезера-Трела может свидетельствовать о наличии злокачественных опухолей внутренних органов, по некоторым сообщениям – поздних стадий. Наиболее часто речь идет об аденокарциномах желудка, ободочной кишки, раке молочной железы, лимфомах или лейкозе. Средняя продолжительность жизни пациентов с указанным синдромом – 11 месяцев. [4]
Это означает, что если множественные кератомы появлялись постепенно и присутствуют на туловище уже много лет – скорее всего, об этом синдроме речь не идет.
Некоторые исследователи подвергают сомнению существование синдрома. Это связано с тем, что указанные злокачественные опухоли чаще встречаются у пациентов старшего возраста, так же как и сам себорейный кератоз.
Лечение кератом
Подошли к самому интересному 🙂
Удаление
Принято считать, что лечить себорейный кератоз необязательно, т. к. природа этого заболевания доброкачественная. Тем не менее удаление очагов может быть показано для исключения озлокачествления в случаях, когда данные клинического осмотра неоднозначные. Регулярная травматизация, например одеждой, может привести к воспалению, кровоточивости и зуду и быть поводом для удаления.
Способы удаления кератом:
Я не буду подробно останавливаться на различных нюансах удаления. Скажу только, что, на мой взгляд, кератомы стоит удалять с гистологическим исследованием. Многие коллеги мне возразят, что в большинстве случаев диагностировать себорейный кератоз не сложно и гистологическое исследование – пустая трата денег.
В ответ приведу несколько исследований:
Повторюсь, на мой взгляд, гистологическое исследование себорейного кератоза является обязательным.
Лекарственное лечение (осторожно, оно даже работает! Иногда)
Как НЕ нужно лечить кератомы:
Лучше уменьшите количество стрессов, увеличьте количество овощей и время сна (последнее не всегда работает, но точно не вредит).
Профилактика возникновения себорейного кератоза
С учетом факторов риска развития кератом, перечисленных в первой части статьи, можно смело рекомендовать избегать чрезмерного воздействия солнечного света. На эту тему есть подробная статья.
К сожалению, других методов профилактики мне придумать не удалось, т. к. на свой возраст воздействовать мы, увы, не можем. Аналогичная ситуация и с наследственностью. Роль ВПЧ в развитии кератом не настолько убедительно доказана, чтобы назначать профилактическое лечение.
Резюме
Если вам поставили диагноз кератома – в этом нет ничего страшного. Вы можете смело удалять их, если они доставляют неудобство, но я рекомендую делать это с гистологическим исследованием.
Если кератомы не удалять – это не приведет к негативным последствиям и не повлияет на их дальнейшее появление.
Список литературы
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Пятна на коже как у жирафа что это у мужчин как
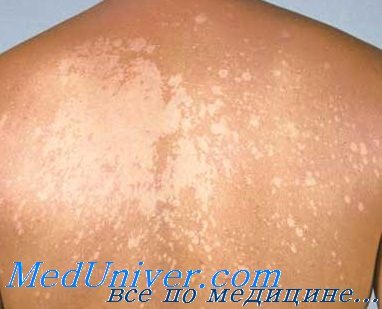
а) Пример из истории болезни. Молодой темнокожий мужчина обратился к врачу по поводу белых пятен на туловище, наблюдающихся у нею в течение пяти лет. Несмотря на то, что другие симптомы отсутствуют, пациент обеспокоен тем, что может заразить свою девушку. Он сообщил, что пятна никогда не исчезают полностью, и их состояние ухудшается в летние месяцы. После осмотра был установлен диагноз отрубевидного лишая, и назначено соответствующее лечение. Пациент успокоился, узнав, что данное заболевание редко передается контактным путем.
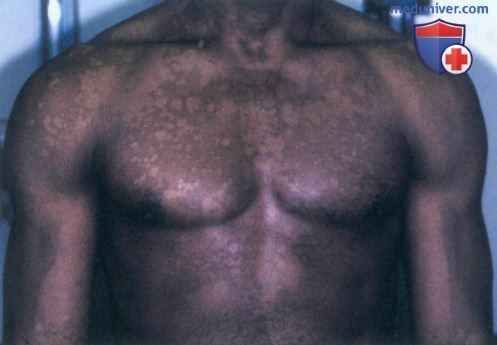
б) Распространенность (эпидемиология):
• Распространенная поверхностная кожная инфекция, которую вызывает диморфный липофильный дрожжеподобный организм Pityrosporum (Malassezia furfur).
• Как и другие дерматофитные инфекции, заболевание чаще наблюдается у мужчин.
• Наиболее часто возникает в летние месяцы.
в) Этиология (причины), патогенез (патология):
• Отрубевидный лишай вызывается организмом Pityrosporum (Malassezia furfur), который является липофильным дрожжевым грибом и может быть составной частью нормальной кожной флоры.
• Pityrosporum существует в двух формах: Pityrosporum ovale (овальной) и Pityrosporum orbiculare (округлой).
• Отрубевидный лишай развивается, если дрожжевой гриб, в норме колонизирующий кожу, меняет свою округлую форму на патологическую мицелиальную, внедряясь в роговой слой1.
• Pityrosporum также сопутствует себорее и Pityrosporum-фолликулиту.
• Белый и коричневый цвета пораженной кожи обусловлены повреждением меланоцитов микроорганизмом Pityrosporum, в то время как розовый цвет указывает на воспалительную реакцию организма.
• Pityrosporum предпочитает развиваться во влажной среде при наличии кожного сала, размножаясь на участках кожи, содержащих сальные фолликулы, выделяющие сальный секрет.
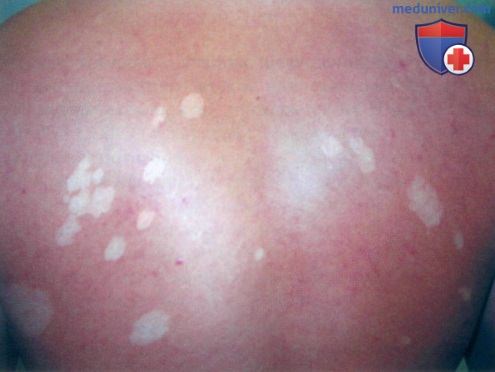
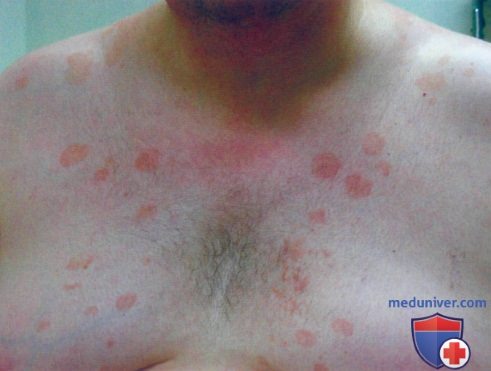
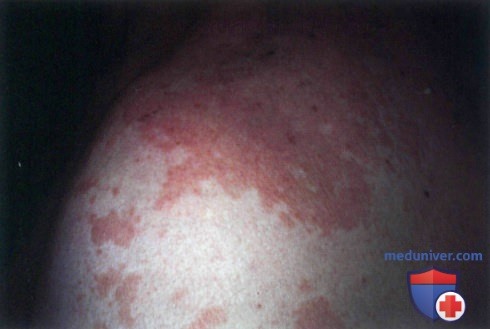
г) Клиника. Чередование па туловище гипопигментированных и коричневых пятен с мелким шелушением указывает на отрубевидный лишай. Латинский термин Tinea versicolor, который применяется для обозначения отрубевидного лишая, буквально означает «разноцветная дерматофития», причем использование определения «versicolor» или «разноцветный» связано с вариабельностью цветовых оттенков пятен в картине отрубевидного лишая, которые могут быть белыми, розовыми и коричневыми.
д) Типичная локализация на теле. Отрубевидный лишай локализуется на груди, животе, плечах и спине, в то время как себорейный дерматит наблюдается на волосистой части кожи головы, лице и передней слепке грудной клетки.
е) Анализы при заболевании. Кожные соскобы с участка шелушения берутся с помощью предметного стекла или скальпеля на другое предметное стекло, куда добавляется КОН в сочетании с ДМСО (ДМСО ускоряет растворение кератина КОН и уменьшает потребность в нагревании предметного стекла). Готовый препарат накрывается покровным стеклом и исследуется под микроскопом, при этом выявляется типичная картина разноцветного лишая, имеющая характерный вид «макарон по-флотски», где в роли «макарон» выступает мицелий в укороченной форме, а «мясные фрикадельки» представлены круглыми дрожжами. Идентифицировать элементы гриба помогает грибковый краситель, например, Swarz-Lamkins.
ж) Дифференциация разноцветного лишая:
• Очаги розового лишая имеют воротничок мелких чешуек по периферии и часто наблюдаются в сочетании с материнской бляшкой. Тест с КОН отрицательный.
• Очаги вторичного сифилиса обычно не шелушатся, а пятна наблюдаются на ладонях и подошвах. Тест с КОН отрицательный.
• Дерматофития гладкой кожи редко бывает такой распространенной, как отрубевидный лишай, причем каждый отдельный очаг имеет разрешение в центре и четкий приподнятый шелушащийся край. В препарате с КОН при дерматофитии гладкой кожи наблюдаются гифы с многочисленными точками ответвлений, а не картина «макарон по-флотски», как при отрубевидном лишае.
• При белом лишае отмечаются слегка гипопигментированные участки с незначительным шелушением на лице и туловище, обычно у детей с атопией. Такие бляшки часто меньшего размера и более округлые, чем очаги отрубевидного лишая.
• Pityrosporum-фолликулит вызывается тем же микроорганизмом, но проявляется розовыми или коричневыми папулами на спине. Пациент жалуется на зуд и шершавость кожи, при этом тест с КОН положительный.
з) Лечение отрубевидного лишая (разноцветный лишай):
• Поскольку отрубевидный лишай протекает бессимптомно, лечение проводится, в основном, по косметическим соображениям.
• Основным методом лечения является местная терапия с использованием шампуня против перхоти, поскольку отрубевидный лишай вызывают микроорганизмы, являющиеся также причиной себореи и перхоти.
• Пациенты могут применять на пораженные участки лосьон или шампунь с 2% сульфида селена или шампунь с питирионом цинка ежедневно в течение 1-2 недель. Для достижения эффекта требуется раз личное время, однако исследования, позволяющие установить необходимое для действия препарата минимальное время, не проводились. Лосьон или шампунь обычно наносится на пораженные участки на 10 минут, затем препарат смывается под душем.
• В одном исследовании была подтверждена безопасность и высокая эффективность шампуня кетоконазола 2% (низорала) как метода лечения отрубевидного лишая при однократном или ежедневном применении в течение трех дней.
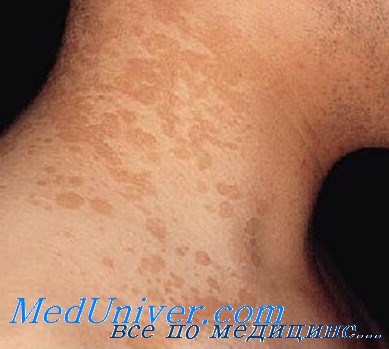
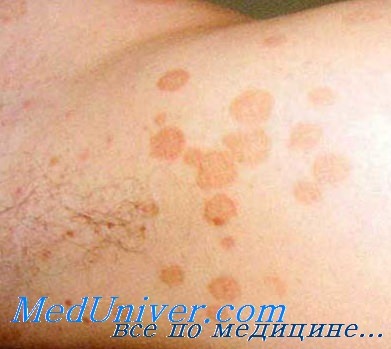
2. Системное лечение отрубевидного лишая:
• Однократный пероральный прием 400 мг флюконазола давал наилучшие показатели клинического и микологического излечения с отсутствием рецидивов в течение 12 месяцев.
• Однократная доза флюконазола 300 мг в неделю в течение двух недель равна по эффективности однократному приему 400 мг кетоконазола в неделю в течение двух недель. Различий в эффективности, безопасности и переносимости лекарственного средства между этими двумя схемами лечения не обнаружено.
• Однократная доза 400 мг кетоконазола для лечения отрубевидного лишая безопасна и экономически эффективна по сравнению с приемом более дорогих противогрибковых препаратов нового поколения, таких как итраконазол’.
• Пероральный прием итраконазола в дозе 200 мг два раза в день в течение одного дня в месяц является эффективным и безопасным профилактическим лечением отрубевидного лишая.
• Данные о том, что для повышения эффективности лечения отрубевидного лишая после приема системных противогрибковых препаратов необходимо пропотеть, отсутствуют.
и) Консультирование врачом пациента. Пациентов следует предупредить о том, что измененный цвет кожи не восстановится сразу. Первым признаком успешного лечения является исчезновение шелушения. Дрожжевой микроорганизм в пятнах гипопигмеитации действует как солнцезащитный экран. Воздействие солнечного облучения ускорит нормализацию цвета кожи у пациентов с гипопигментацией.
к) Наблюдение пациента врачом. >Наблюдение после лечения не требуется за исключением торпидных и рецидивирующих случаев. При рецидивах проводится ежемесячная местная или системная терапия.
л) Список использованной литературы:
1. Bolognia J, Jorizzo J, Rapini R. Dermatology. St. Louis: Mosby, 2003.
2. Lange DS, Richards HM, Guarnieri J, et al. Ketoconazole 2% shampoo in the treatment of tinea versicolor:A multicenter, randomized, double-blind, placebo-controlled trial. J Am Acad Dermatol. 1998;39(6):944-950.
3. Bhogal CS, Singal A, Baruah МС. Comparative efficacy of ketoconazole and fluconazole in the treatment of pityriasis versicolor: A one year follow-up study. J Dermatol. 2001;28( 10):535—539.
4. Farschian M,Yaghoobi R, Saniadi K. Fluconazole versus ketoconazole in the treatment of tinea versicolor. J Dermatolog Treat. 2002; 13(2):73—76.
5. Gupta, Aditya K, Del Rosso, James Q. An evaluation of intermittent therapies used to treat onychomycosis and other dermatomycoses wilh the oral antifungal agents. Int J Dermatol. 2000;39(6):401—411.
6. Faergemann f, Gupta AK, Mofadi AA, et al. Efficacy of itraconazole in the prophylactic treatment of pityriasis (tinea) versicolor. Arch Dermatol. 2002;138:69-73.
Редактор: Искандер Милевски. Дата обновления публикации: 2.4.2021