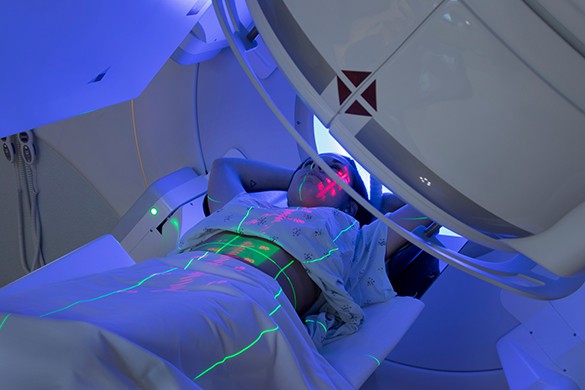
Радионуклидная диагностика что это в онкологии
Радионуклидная диагностика что это в онкологии
Радионуклидная диагностика основана на выявлении болезни с помощью радиоактивных меток или радиофарм-препаратов.
Современные методы радионуклидной диагностики позволяют определить аномально протекающие биохимические процессы в опухолевых клетках, когда эти изменения еще не могут быть выявлены с помощью классических методов лучевой диагностики (КТ, рентген).
Сцинтиграфия и технология ОФЭКТ-КТ, применяемые в НМИЦ онкологии, – это эффективные методы диагностики опухолевых заболеваний молочных желез, лимфатических узлов, легких, костей, органов брюшной полости и малого таза.
Эти методы диагностики связаны с ионизирующим излучением и/или введением в организм радиофарм-препаратов.
Излучение от изотопов улавливает гамма-камера, которую помещают над исследуемым органом. Это излучение преобразуется и передается на компьютер, на экран которого выводится постоянно «живое» изображение органа. Врач имеет возможность видеть не только послойные «срезы» органа, но и наблюдать за его работой.
Подготовка к исследованию: специальной подготовки к исследованию не требуется, также нет ограничений в приеме пищи.
Время исследования занимает от 1 до 6 часов.
В отделении радионуклидной диагностики НМИЦ онкологии им. Н.Н. Петрова выполняются следующие виды радиоизотопных исследований:
Сцинтиграфия
Маммосцинтиграфия
Остеосцинтиграфия
Динамическая ангионефросцинтиграфия
Лимфография радионуклидная
Цены на некоторые основные виды радионуклидных и гибридных исследований:
ОФЭКТ-КТ молочных желез и лимфоузлов
ОФЭКТ-КТ молочных желез с в/в контрастированием иод содержащим препаратом + КТ органов грудной и брюшной полости
ОФЭКТ-КТ скелета + остеосцинтиграфия
Сцинтиграфия сигнальных лимфатических узлов
можно найти в прайс-листе, воспользовавшись быстрым поиском
Диагностика и лечение раковых опухолей с использованием радиоактивных изотопов
Лучевая терапия уже давно является одним из основных способов лечения злокачественных новообразований. Однако среди ее недостатков — широкая зона облучения, которая поражает не только саму опухоль, но и окружающие здоровые ткани.
Современная медицина постепенно отказывается от традиционной лучевой терапии, поскольку появляются новые, более эффективные и безопасные методы ядерной медицины. Одним из таких является лечение радиоизотопами, которое активно применяют специалисты медицинского центра «Анадолу».
Какие виды такой терапии существуют?
Терапия «Лютеций-177-ПСМА»
Это лечение основано на использовании радиоактивного изотопа элемента лютеция. Его применяют для борьбы с раком предстательной железы на поздних стадиях. Терапия основана на том, что раковые клетки железы имеют на своей поверхности большое количество рецепторов к особому белку — простат-специфическому мембранному антигену (ПСМА). Комплексы, состоящие из изотопа лютеция-177 и ПСМА, с высокой избирательностью присоединяются именно к этим рецепторам, а значит основная часть излучения будет воздействовать именно на опухолевые клетки.
Терапия «Лютеций-ДОТАТАТ»
Принцип действия этого метода лечения схож с терапией «Лютеций-177-ПСМА», только здесь в качестве мишени выступают клеточные рецепторы к гормону соматостатину. Они в большом количестве присутствуют на мембранах клеток нейроэндокринных опухолей желудочно-кишечного тракта и поджелудочной железы.
Терапия «Актиний-225-ПСМА»
Данный способ основан на тех же принципах, что и терапия «Лютеций-177-ПСМА», и точно так же предназначен для уничтожения радиоактивным излучением раковых клеток в предстательной железе. Отличие тут в применении другого радиоизотопа — актиния-225. Если лютеций-177 при распаде излучает бета-частицы, то есть высокоэнергетические электроны, то актиний-225 при распаде излучает альфа-частицы — ядра гелия. Терапию «Актиний-225-ПСМА» применяют в случаях, когда пациент не демонстрирует хорошего ответа на радионуклидное лечение лютецием-177.
Терапия радием
Основана на природной радиоактивности данного элемента, который производит альфа-излучение, а в организме человека ведет себя подобно кальцию. Это означает, что более 80% попадающего в наше тело радия накапливается в костях. А следовательно, его удобно использовать для местного радиационного воздействия на метастазы злокачественных опухолей в костной ткани.
Каковы цели радионуклидной терапии?
В первую очередь, задача такого лечения — уничтожить максимальное количество опухолевых клеток в организме больного. Уменьшение размера злокачественных очагов, а также уничтожение отдельных метастазов позволяет затем прибегнуть к радикальной операции по удалению новообразования. Кроме того, сокращение числа опухолевых элементов благотворно отражается на самочувствии пациента и облегчает симптомы развернутого онкологического заболевания. Снижение выраженности болевого синдрома и других проявлений особенно важно, поскольку обычно радионуклидную терапию назначают на поздних стадиях опухолевого процесса или при слишком сильных побочных эффектах от химиотерапии.
Безопасно ли лечение радиоизотопами?
Строго говоря, и рецепторы к простат-специфическому мембранному антигену, и рецепторы к соматостатину имеются и на здоровых клетках. Но на мембранах злокачественно перерожденных клеток их количество в разы больше. А значит именно к этим клеткам и присоединится подавляющее большинство молекулярных комплексов с радиоактивными элементами. Следовательно, и доза излучения, полученная опухолью, будет намного выше. Это свойство радионуклидной терапии называют таргетностью (от слова target, или «цель»), оно означает высокую точность воздействия именно на злокачественное новообразование, а не на здоровые ткани.
Кроме того, важную роль для безопасности лечения играют типы радиационного излучения, которые при нем используются. Лютеций-177 производит бета-излучение, а актиний-225 и радий — альфа-излучение. Проникающая способность бета-частиц довольно невелика — их останавливают всего 2–2,5 сантиметра живой ткани. То есть воздействовать это излучение будет исключительно на местном уровне. Проникающая способность альфа-частиц еще меньше — оно способно пройти всего через 5–10 соседних клеток. А значит здесь таргетность воздействия на опухолевые клетки будет максимально высокой.
Как проходит исследование методом радионуклидной диагностики
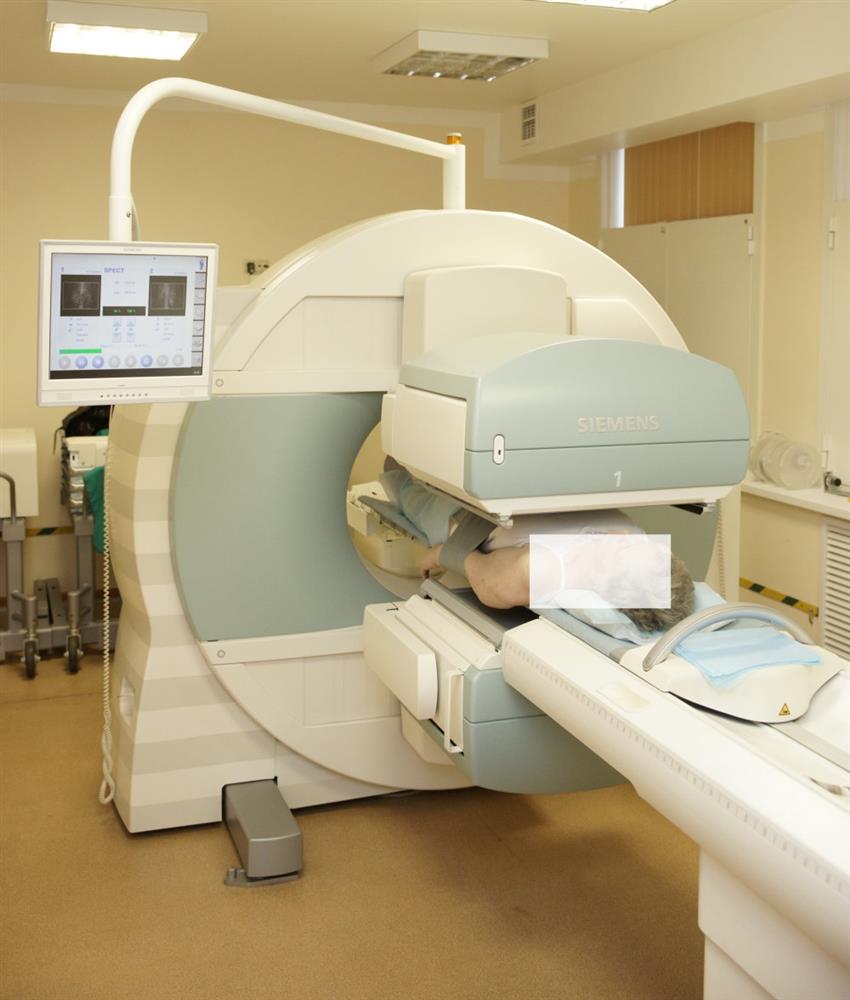
Эти исследования связаны с ионизирующим излучением и/или введением в организм радиофарм-препаратов, которые позволяют получить данные о функциональных изменениях.
Пациенту внутривенно вводят радиофармпрепарат. В качестве радионуклидной «метки» используется Tс 99m с периодом полураспада 6,01 часа. Для полного выведения из организма радиоактивности необходимо 10 периодов полураспада, то есть около 2,5 суток. Первые сутки не рекомендуется находиться рядом с детьми до 18 лет.
Подготовка к исследованию: специальной подготовки к исследованию не требуется, также нет ограничений в приеме пищи.
После введения радиофармпрепарата пациент обязан находиться в комнате для ожидания и выполнять требования среднего медицинского персонала. Запрещено покидать отделение без разрешения.
Время исследования занимает от 1 до 6 часов.
Обследование
Для проведения обследования пациента укладывают на стол и помещают внутрь гамма-камеры. Во время всего исследования врач ведет наблюдение с помощью телекамеры или визуально. Основным условием для качества получаемых изображений является возможность неподвижно в течение 20 минут находиться внутри гамма-камеры. При обследовании маленьких детей, а также взрослых с болевым синдромом, которые не могут лежать спокойно, необходимо заранее обсудить вопрос о возможности выполнения процедуры с врачом-анестезиологом.
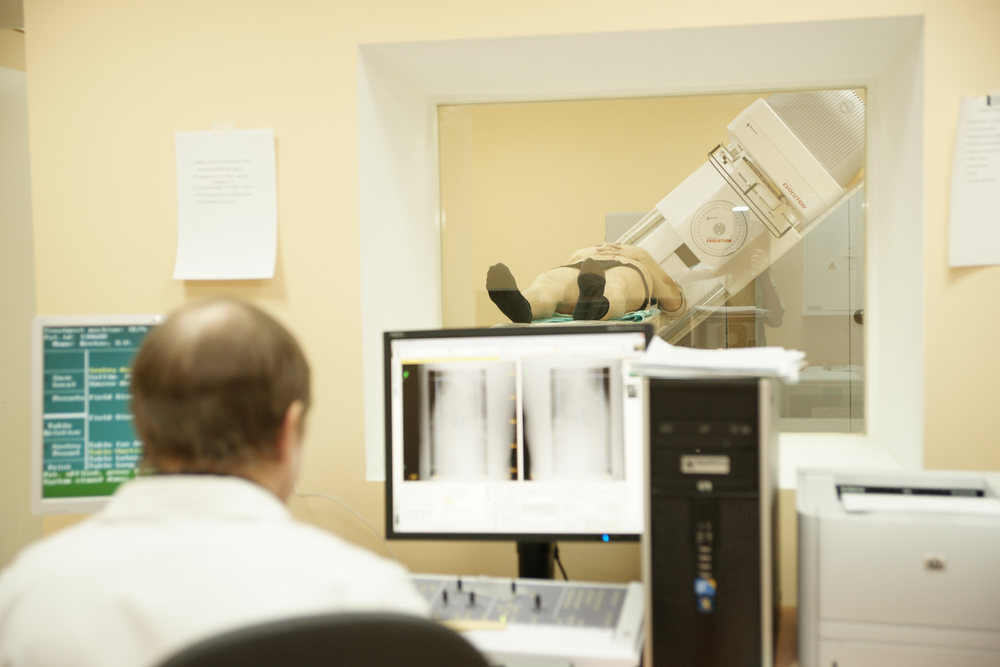
Обычно процедура не сопровождается какими-либо неприятными ощущениями или побочными реакциями.
В зависимости от исследования, полученная пациентом эффективная доза составляет от 0,3 до 15 мЗв. Результаты обследования готовы через 24 часа после окончания процедуры. Возможна запись на CD-диск (оговаривается отдельно).
Первые сутки после обследования мы не рекомендуем находиться рядом с детьми до 18 лет. При пересечении Государственной границы РФ, а также в пунктах досмотра пассажиров необходимо будет представить справку о проведенном радионуклидном исследовании, которую можно получить в регистратуре отделения.
Что такое радионуклидная диагностика?
Радионуклидная диагностика (сцинтиграфия) это раздел лучевой диагностики, в котором для получения информации о строении и функции органа используется специальное вещество – радиофармпрепарат. Радиофармпрепарат в очень маленькой дозе, чаще всего это десятые доли миллилитра, вводится внутривенно в организм ребенка. Данное исследование позволяет получить уникальную информацию о функции органа, которую нельзя получить никаким другим способом.
Для проведения исследования применяется специальный аппарат – гамма-камера, которая имеет, так называемые, головки. Головки размещены на круглом основании – гентри гамма-камеры. Сама гамма-камера во время исследования не излучает никакой энергии и не шумит. В ее головки вмонтированы специальные приемники – детекторы, которые улавливают энергию от радиофармпрепарата. Специальное программное обеспечение преобразовывает эти импульсы в изображения.
Во время исследования ребенок лежит на столе гамма-камеры. Головки гамма-камеры могут располагаться под разными углами по отношению к ребенку (например, при нефросцинтиграфии они расположены сверху и снизу) или вращаться вокруг (при выполнении однофотонной эмиссионной компьютерной томографии, например, при сцинтиграфии миокарда). Само исследование, как и введение радиофармпрепарата, не сопровождается никакими субъективными ощущениями. Важно, чтобы ребенок сохранял неподвижность. Мы не используем наркоз для своих исследований. Самым маленьким пациентам исследования проводятся в состоянии сна.
ЭКГ — синхронизированная перфузионная ОФЭКТ миокарда в покое (перфузионная сцинтиграфия миокарда).
ЭКГ- синхронизированная перфузионная ОФЭКТ миокарда в покое малоинвазивный метод исследования, позволяющий оценить миокардиальную перфузию и сократимость в рамках одного исследования. Для проведения перфузионной сцинтиграфии миокарда мы применяем технециевый комплекс — 99mTc – метилизобутил изонитрила (99mТс – МИБИ). Данный препарат включается в миокард и печень, но из печени он быстро выводится, при этом уровень его захвата миокардом сохраняется неизменным в течение трех часов. Длительная фиксация препарата в миокарде связана с тем, что он включается в митохондрии кардиомиоцитов, пропорционально функциональной активности мышечной ткани. Оптимальные сцинтиграфические изображения получают через 60-90 минут после внутривенного введения препарата. Время записи томографического изображения на нашем аппарате составляет 33 минуты.
Показания к проведению перфузионной сцинтиграфии миокарда: кардиомиопатии различных фенотипов, некомпактный миокард, врожденные пороки сердца, воспалительные заболевания миокарда, состояния после оперативных вмешательств на сердце.
Диагностические возможности ЭКГ — синхронизированной перфузионной ОФЭКТ миокарда в покое: оценка перфузии миокарда на клеточном уровне, определение конечного систолического и диастолического объемов, определение фракции выброса левого желудочка, оценка подвижности сердечной стенки, выявление зон гипо-, акинеза и дискинеза, определение систоло-диастолического утолщения миокарда. Таким образом, данное исследование применяется для: оценки жизнеспособности миокарда, выявления признаков воспалительных изменений, определения характера и степени нарушения перфузии миокарда левого желудочка, выявление очагов фиброза, наблюдение в динамике для оценки эффективности терапии и определения прогноза заболевания.
Мы проводим исследование без наркоза, что накладывает ограничение по минимальному возрасту детей – целесообразно проводить данное исследование, начиная с пятилетнего возраста. В ряде случаев можно сделать исключение, тогда исследование выполняется в состоянии естественного сна.
Статическая нефросцинтиграфия
Статическая нефросцинтиграфия применяется для оценки размера, формы и расположения почек. В результате данного исследования оценивается количество функционирующей паренхимы как для обеих почек, так и для каждой отдельно. По равномерному или неравномерному включению радиофармпрепарата можно определить наличие очаговых изменений, которые могут быть связаны с рубцовыми изменениями почечной паренхимы. Проводится оценка жизнеспособности почки, наличия признаков ее функционирования. Показанием к проведению статической нефросцинтиграфии является: воспалительные заболевания почек, повреждение почек при нарушении уродинамики (пузырно-мочеточниковый рефлюкс и связанная с ним нефропатия), хронические инфекции мочевыделительной системы, аномалии развития мочевыделительной системы (гипоплазия почки, подковообразная почка, дистопированная почка и др.).
Для проведения исследования внутривенно вводится радиофармпрепарат 99мТс ДМСА (2,3-димеркаптоянтарная кислота). Особенностью этого препарата является его длительная фиксация в функционирующей почечной ткани. Исследование проводится через два-три часа после внутривенной инъекции радиофармпрепарата. Это время необходимо, чтобы препарат накопился в ткани почек. Длительность самого исследования составляет 20 минут. В результате мы получаем изображение почек в трех проекциях.
Мы проводим исследование без наркоза. Самым маленьким пациентам исследование выполняется в состоянии естественного сна.
Динамическая гепатобилисцинтиграфия
(динамическая сцинтиграфия печени с определением функции желчевыводящих путей)
Гепатобилисцинтиграфия проводится натощак, с пробным желчегонным завтраком на 30-й минуте (сливки 20%, для грудных детей — сцеженное молоко или смесь). Исследование начинается сразу в момент введения радиофармпрепарата (в количестве менее одного миллилитра). Внутривенно вводится радиофармпрепарат, который захватывается клетками печени и показывает функцию желчевыведения. Само исследование длится 60 минут. Такая продолжительность необходима для оценки функции печени и желчных проток. В случаях с нарушением оттока желчи может потребоваться дополнительный досмотр без повторного введения радиофармпрепарата.
Показаниями к проведению гепатобилисцинтиграфии являются: диффузные заболевания печени (гепатит, цирроз), состояния после трансплантации, заболевания желчного пузыря и желчевыводящих путей, нарушение транспорта желчи, склерозирующий холангит, желтухи, пороки развития печени, желчного пузыря, атрезия желчевыводящих путей.
В результате данного малоинвазивного исследования получаем уникальную информацию о проходимости желчных протоков, функционировании ткани печени, сократимости желчного пузыря, нарушении в работе сфинктеров.
Если у Вас возникли вопросы, Вы можете позвонить в наше отделение, и мы с радость на них ответим. Телефон: 8 (499) 132-34-29 с 10 до 15 часов.
Идём на обследование: плюсы и минусы радиоизотопной диагностики
Сплошные преимущества
В основе этого метода обследования лежит способность радиоактивных изотопов к излучению. Сейчас чаще всего проводят компьютерное радиоизотопное исследование – сцинтиграфию. Вначале пациенту в вену, в рот или ингаляционно вводят радиоактивное вещество. Чаще всего используются соединения короткоживущего изотопа технеция с различными органическими веществами.
Излучение от изотопов улавливает гамма-камера, которую помещают над исследуемым органом. Это излучение преобразуется и передается на компьютер, на экран которого выводится изображение органа. Современные гамма-камеры позволяют получить и его послойные «срезы». Получается цветная картинка, которая понятна даже непрофессионалам. Исследование проводится в течение 10–30 минут, и все это время изображение на экране меняется. Поэтому врач имеет возможность видеть не только сам орган, но и наблюдать за его работой.
Все другие изотопные исследования постепенно вытесняются сцинтиграфией. Так, сканирование, которое до появления компьютеров было основным методом радиоизотопной диагностики, сегодня применяется все реже. При сканировании изображение органа выводится не на компьютер, а на бумагу в виде цветных заштрихованных строчек. Но при этом методе изображение получается плоским и к тому же дает мало информации о работе органа. Да и больному сканирование доставляет определенные неудобства – оно требует от него полной неподвижности в течение тридцати-сорока минут.
Точно в цель
С появлением сцинтиграфии радиоизотопная диагностика получила вторую жизнь. Это один из немногих методов, который выявляет заболевание на ранней стадии. К примеру, метастазы рака в костях обнаруживаются изотопами на полгода раньше, чем на рентгене. Эти полгода могут стоить человеку жизни.
В некоторых случаях изотопы – вообще единственный метод, который может дать врачу информацию о состоянии больного органа. С их помощью обнаруживают заболевания почек, когда на УЗИ ничего не определяется, диагностируют микроинфаркты сердца, невидимые на ЭКГ и ЭХО-кардиограмме. Порой радиоизотопное исследование позволяет врачу «увидеть» тромбоэмболию легочной артерии, которая не видна на рентгене. Причем этот метод дает информацию не только о форме, строении и структуре органа, но и позволяет оценить его функциональное состояние, что чрезвычайно важно.
Если раньше с помощью изотопов обследовали только почки, печень, желчный пузырь и щитовидную железу, то сейчас положение изменилось. Радиоизотопная диагностика применяется практически во всех областях медицины, включая микрохирургию, нейрохирургию, трансплантологию. К тому же эта диагностическая методика позволяет не только поставить и уточнить диагноз, но и оценить результаты лечения, в том числе вести постоянное наблюдение за послеоперационными больными. К примеру, без сцинтиграфии не обойтись при подготовке больного к аортокоронарному шунтированию. А в дальнейшем она помогает оценить эффективность операции. Изотопы выявляют состояния, угрожающие жизни человека: инфаркт миокарда, инсульт, тромбоэмболию легочной артерии, травматические кровоизлияния в мозг, кровотечения и острые заболевания органов брюшной полости. Радиоизотопная диагностика помогает отличить цирроз от гепатита, разглядеть злокачественную опухоль на первой стадии, выявить признаки отторжения пересаженных органов.
Под контролем
Противопоказаний к радиоизотопному исследованию почти нет. Для его проведения вводится ничтожное количество короткоживущих и быстро покидающих организм изотопов. Количество препарата рассчитывается строго индивидуально в зависимости от веса и роста пациента и от состояния исследуемого органа. А врач обязательно подбирает щадящий режим исследования. И самое главное: облучение при радиоизотопном исследовании обычно даже меньше, чем при рентгенологическом. Радиоизотопное исследование настолько безопасно, что его можно проводить несколько раз в год и сочетать с рентгеном.
На случай непредвиденной поломки или аварии изотопное отделение в любой больнице надежно защищено. Как правило, оно расположено далеко от лечебных отделений – на первом этаже или в подвале. Полы, стены и потолки в нем очень толстые и покрыты специальными материалами. Запас радиоактивных веществ находится глубоко под землей в специальных просвинцованных хранилищах. А приготовление радиоизотопных препаратов производится в вытяжных шкафах со свинцовыми экранами.
Также ведется постоянный радиационный контроль с помощью многочисленных счетчиков. В отделении работает обученный персонал, который не только определяет уровень радиации, но и знает, что предпринять в случае утечки радиоактивных веществ. Кроме сотрудников отделения, уровень радиации контролируют специалисты СЭС, Госатомнадзора, Москомприроды и УВД.
Простота и надежность
Определенных правил во время радиоизотопного исследования должен придерживаться и пациент. Все зависит от того, какой орган предполагается обследовать, а также от возраста и физического состояния больного человека. Так, при исследовании сердца пациент должен быть готов к физическим нагрузкам на велоэргометре или на дорожке для ходьбы. Исследование будет более качественным, если его делать на голодный желудок. Ну и, конечно, нельзя принимать лекарственные препараты за несколько часов до исследования.
Перед сцинтиграфией костей пациенту придется выпить много воды и часто мочиться. Такая промывка поможет вывести из организма изотопы, которые не осели в костях. При исследовании почек тоже надо выпить побольше жидкости. Сцинтиграфию печени и желчных путей делают на голодный желудок. А щитовидная железа, легкие и головной мозг исследуются вообще без всякой подготовки.
Радиоизотопному исследованию могут помешать металлические предметы, оказавшиеся между телом и гамма-камерой. После введения препарата в организм надо подождать, пока тот достигнет нужного органа и распределится в нем. Во время самого исследования пациент не должен двигаться, иначе результат будет искажен.
Простота радиоизотопной диагностики дает возможность обследовать даже крайне тяжелых больных. Ее применяют и у детей, начиная с трех лет, в основном им исследуют почки и кости. Хотя, конечно, дети требуют дополнительной подготовки. Перед процедурой им дают успокаивающее, чтобы во время исследования они не вертелись. А вот беременным радиоизотопное исследование не проводят. Это связано с тем, что развивающийся плод очень чувствителен даже к минимальной радиации.