Раскрытие грудной клетки для чего
Искривление грудного отдела позвоночника: что делать?
Тяжести, неправильная осанка, травмы — всё это может спровоцировать развитие сколиоза. Рассказываем больше о причинах и симптомах этого заболевания, а также о способах его диагностики и лечения.
Прямохождение не только продолжило эволюцию человека, но и спровоцировало многочисленные патологии позвоночника. Тяжёлая нагрузка, неправильная осанка, травмы, инфекции — всё это приведёт к деформации костей спины, в том числе вызовет искривление грудного отдела позвоночника.
Причины деформации позвоночника
Сколиоз — специфическое заболевание, причина которого кроется в строении человеческого тела. Наши предки опирались на все конечности, отчего на нагрузка на позвоночник распределялась равномерно. Прямохождение сместило нагрузку, а физическая работа, травмы и слаборазвитые мышцы усугубили проблему. На искривление грудного отдела позвоночника может негативно повлиять много факторов:
К искривлению приведут хронические стрессы и постоянное нахождение в неудобной позе. Кроме того, некоторые люди к нему наследственно предрасположены.
Симптомы различных видов сколиоза грудного отдела
Искривление костей позвоночника имеет три классификации: по степени тяжести, типу искривления и по направлению изгиба.
По тяжести выделяют четыре степени:
По типу искривления выделяют три вида:
По стороне сколиоз грудного отдела делится на право- и левосторонний. Правосторонний обычно доставляет сильный дискомфорт, а левосторонний, наоборот, может долго протекать практически бессимптомно.
Общие симптомы всех степеней и типов сколиоза: боль в спине, асимметрия плеч и сутулость. Однако при развитии заболевания могут появиться такие признаки, как:
Как диагностируют искривление грудного отдела позвоночника?
Проблемами спины занимаются несколько врачей. Ортопед и хирург помогут вам при врождённых или приобретённых аномалиях строения позвоночника, а травматолог — при поражениях позвоночника после повреждений спины. Невролог сможет назначить лечение при поражении нервной ткани из-за патологий костей.
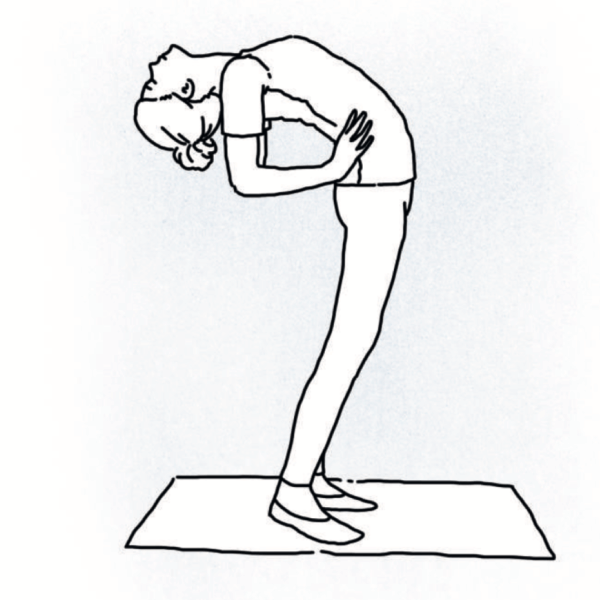
Сколиоз второй степени и выше хорошо заметен при первичном визуальном осмотре в нескольких положениях: стоя, лёжа и при наклоне вперёд.
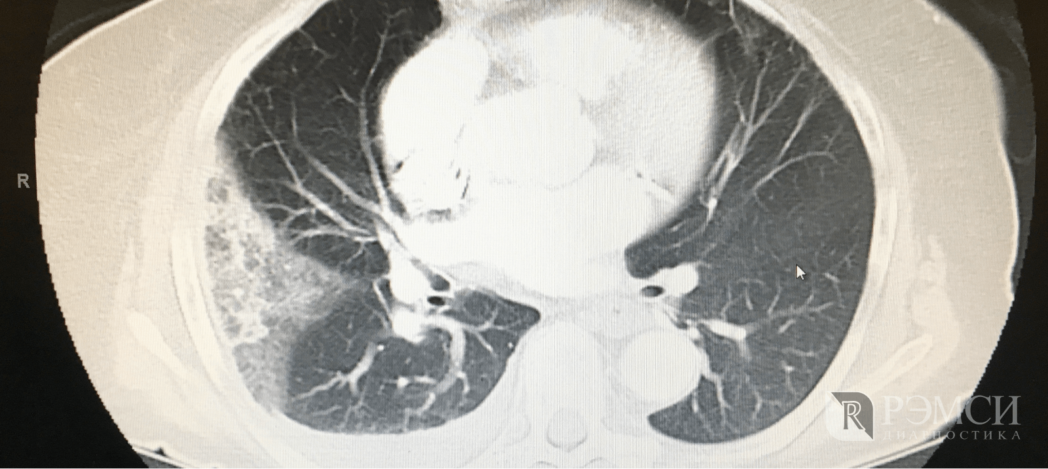
Для определения степени и вычисления угла наклона вас могут отправить на рентген. Вероятно, посоветуют сделать МРТ грудного отдела позвоночника. Такой снимок не только покажет изменения в костях, но и позволит проверить степень деформированности внутренних органов при высокой степени сколиоза. Похожий результат даст компьютерная томография.
Как лечится сколиоз?
Низкие степени сколиоза исправляются лечебной физкультурой, массажем и плаванием. Часто назначают физиопроцедуры: электрофорез, грязелечение и магнитотерапию.
Тяжёлые формы искривления можно исправить только хирургическим вмешательством.
После проведённого лечения часто назначают применение фиксирующих корсетов. Они позволяют закрепить результат, но их нельзя носить слишком долго.
Как избежать искривления спины?
Как и в случае со многими другими болезнями, сколиоз грудного отдела проще предотвратить. Следить за этим должны в первую очередь родители:
Взрослым в профилактике сколиоза поможет здоровый образ жизни:
При первых изменениях в осанке или появлении болей в спине незамедлительно обращайтесь к врачу. Искривление первой степени легко вылечить или, по крайней мере, задержать.
Как проходит исследование органов грудной клетки?
Рассказываем обо всех видах исследования органов грудной клетки: от КТ до торакотомии. Чем они отличаются? В каком случае какое исследование назначают?
С осмотром грудной клетки знакомы все. Некоторые люди проверяют органы грудной клетки регулярно из-за проблем со здоровьем, а кто-то ограничивается обязательной флюорографией раз в год для справки на работу. Однако, исследование органов грудной клетки бывает разное: это может быть рентген, КТ, эндоскопия и даже операция. Чем они отличаются, и в каком случае какой вариант назначают? Давайте разбираться.
Рентген при осмотре грудной клетки
Самый простой способ исследовать внутренние органы — сделать снимок при помощи специального оборудования. В зависимости от типа и мощности прибора снимки будут разного качества и глубины:
Для ФЛГ и рентгена вас попросят раздеться и встать перед устройством, которое сделает снимок. Нужно снять все украшения с шеи, так как на снимке они будут перекрывать тело.
Для ультразвукового исследования тело покрывают гелем, чтобы датчик лучше скользил, и исследуют им нужный участок груди.
Использование томографии
Томография — один из ключевых неинвазивных методов осмотра грудной клетки. Его несомненные преимущества: высокое качество изображения и практически полная безопасность для пациента. Для исследования органов грудной клетки используют два типа томографии:
В сети наших диагностических центров, перед проведением КТ вас попросят заполнить договор на оказание медицинских услуг, согласие на обработку персональных данных и анкету с информацией о состоянии вашего здоровья — последнее поможет врачу-рентгенологу сделать упор на важные моменты при исследовании.
Дальше вас будет сопровождать рентгенолаборант. Он расскажет вам о ходе исследования, после чего проводит в раздевалку. Обычно для проведения томографии не нужно раздеваться полностью: достаточно снять одежду с металлическими предметами (молниями и пуговицами), обувь, очки и украшения.
Вас проводят в кабинет, где вы ляжете на стол томографа. Лаборант будет наблюдать за ходом исследования. Так что если вам вдруг станет плохо, сможете попросить остановить исследование. Но если противопоказаний нет, пациент всегда чувствует себя комфортно. Всё, что от вас требуется: слушать команды лаборанта и задерживать дыхание в нужный момент. Если при выполнении МРТ нужно лежать неподвижно, то при КТ небольшие движения не будут искажать готовый снимок.
Если нужно провести исследование с контрастом, то после серии снимков лаборант введёт вам контрастное вещество внутривенно — количество зависит от вашего веса. После этого процедуру возобновляют на пару минут.
Всё исследование длится не более пятнадцати минут. После этого лаборант вновь заходит в кабинет, помогает вам подняться и провожает в раздевалку. Заключение с расшифровкой готово сразу после проведения процедуры.
Эндоскопия в исследованиях лёгких
В рамках эндоскопии, через естественные пути в организм вводят инструмент с камерой. Изображение хорошего качества передаётся на монитор, благодаря чему можно рассмотреть нужный участок.
Бронхоскопия — единственный метод безоперационной эндоскопии грудной клетки. Она используется как для диагностики, так и для лечения. С помощью эндоскопа можно удалить слизь, гной и инородные тела, ввести лекарственные препараты, а также взять мокроту и образцы ткани для анализа.
Исследование нельзя проходить при дыхательной недостаточности, обострении астмы, аневризме, инфаркте и нарушениях свёртываемости крови. А перед обследованием вам обязательно назначат анализы:
Исследование органов грудной клетки с помощью операций
Разумеется, ни один врач не будет проводить полостную операцию просто для осмотра. Но есть два вида эндоскопии, которые выполняются под общим наркозом через разрезы грудной клетки:
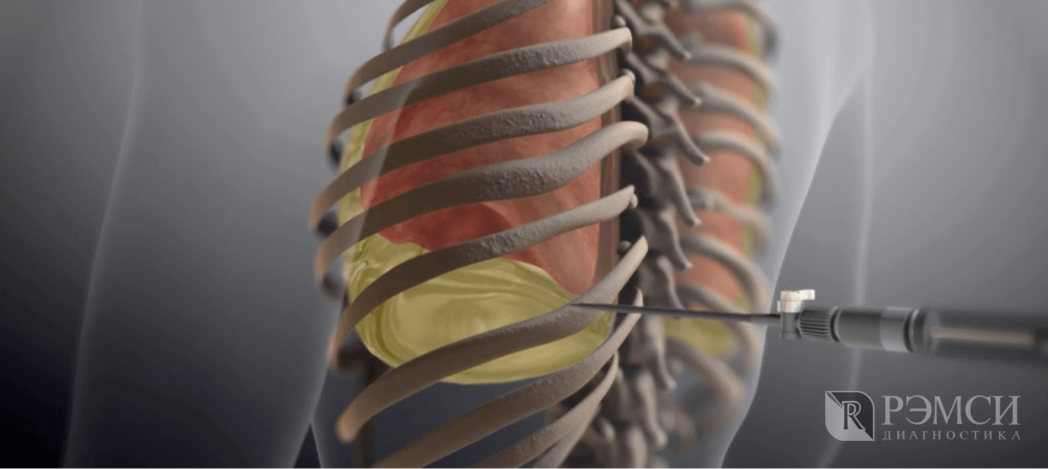
Нельзя не упомянуть пункции плевральной полости и биопсию плевры. Доктор вводит в тело иглу и берёт на анализ кусочек ткани или плевральную жидкость.
Более серьёзный вид оперативного обследования — торакотомия. Врач самостоятельно осматривает все внутренние органы, вскрыв грудную клетку. Существенный плюс торакотомии — возможность взять образцы любых тканей на обследование и оперативное выполнение лечения.
В каких случаях назначают обследования
Чем проще исследование органов грудной клетки, тем чаще его назначают. Флюорографию рекомендуют проходить раз в год для профилактики. Если по работе вы контактируете с людьми и продуктами питания, результаты ФЛГ потребуются для доступа к работе.
Другие виды обследований без серьёзных показаний вам никто не назначит. ОРЗ или ангина — не повод делать эндоскопию и МРТ. При пневмонии могут назначить томографию и бронхоскопию. А другие виды исследований назначаются при серьёзных и опасных симптомах:
Противопоказаний у исследований совсем немного:
Исследования необходимы при серьёзных заболеваниях, так как без них будет тяжело установить причины недугов. Кроме того, почти все виды обследований позволяют сразу же провести лечение, если оно возможно. Поэтому, несмотря на сложность их проведения, они пользуются большой популярностью при всех болезнях дыхательной системы.
Деформации грудной клетки
Деформации грудной клетки
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
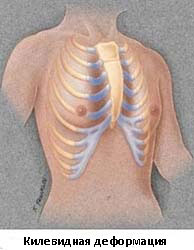
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
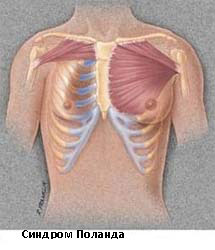
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
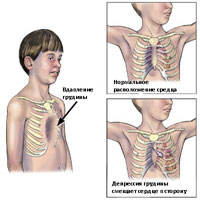
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Асфиксия новорожденных
Содержание статьи
Асфиксия новорожденных – это патологическое состояние, которое может появиться у детей при рождении или в течение первых семи дней жизни. Характеризуется нарушением дыхания и гипоксией – нехваткой кислорода в организме. Ключевые причины, по которым у новорожденных формируется детская асфиксия – это нездоровое течение беременности, болезни матери и плода.Такие дети нуждаются в проведении реанимационных мероприятий, а прогноз зависит от своевременности оказанной помощи.
Общие сведения о заболевании
Асфиксию диагностируют у 4-6% детей. Причем процент колеблется в зависимости от степени недоношенности плода. У малышей, которые рождаются до 36 недели, частота развития патологии достигает 9%, а у детей, родившихся после 37 недели – снижается до 1-2%.
Научные определения асфиксии новорожденного сводятся к тому, что ребенок не может самостоятельно дышать или совершает поверхностные судорожные дыхательные движения, которые не позволяют организму получить кислород в достаточном объеме. Авторы рассматривают асфиксию младенцев как удушье, при котором сохраняются другие признаки того, что плод жив: есть сердцебиение, пуповина пульсирует, мускулатура слабо, но сокращается.
К причинам развития асфиксии новорожденных относят комплекс факторов риска, которые нарушают кровообращение и функции дыхания плода в утробе и в процессе рождения. К наиболее распространенным причинам относятся:
Наиболее частой причиной асфиксии является внутриутробная гипоксия, то есть нехватка малышу кислорода в утробе матери.
Какими бы ни были причины патологического состояния, оно вызывает у ребенка одинаковые процессы:
Чем дольше организм ощущает нехватку кислорода, тем более серьезной становится степень поражения тканей, органов и систем.
Основные признаки и симптомы
Наиболее очевидным диагностическим признаком является расстройство дыхательных процессов. Именно оно в последующем приводит к нарушениям работы сердечно-сосудистой системы, ослаблению мышечного тонуса и рефлексов ребенка.
Клинические проявления умеренной асфиксии:
Состояние ребенка при этом считается среднетяжелым. В течение первых 2-3 дней жизни он находится в состоянии повышенной возбудимости, которое может сменяться синдромом угнетения, слабости, вялости. Проявляется состояние мелким тремором рук и ног, нарушенным сном, слабыми рефлексами.
При тяжелой асфиксии клиническая картина включает:
Виды асфиксии новорожденных
Классификацию проводят по нескольким признакам. В первую очередь, в зависимости от времени развития патологического состояния выделяют:
В свою очередь, первичная асфиксия также делится на два подвида:
Классификация асфиксии по шкале Апгар
Чтобы поставить оценку степени тяжести асфиксии новорожденного, используют шкалу Апгар. С ее помощью врач оценивает частоту пульса, дыхание, мышечный тонус, окрас кожи и рефлексы, после чего определяет степень тяжести патологического состояния.
Чтобы поставить оценку, каждый из пяти признаков врач оценивает в 0, 1 или 2 балла. Соответственно, максимальная и самая лучшая оценка – 10 баллов. Оценку определяют с учетом таких критериев:
Состояние оценивают на первой и пятой минутах жизни. Соответственно, ребенок получает две оценки: например, 8/10. Если оценка составляет 7 и ниже, состояние малыша оценивают дополнительно на 10-й, 15-й и 20-й минутах.
В зависимости от оценки по шкале Апгар, определяют степень асфиксии:
Оценка Апгар не отличается высокой степенью чувствительности. Поэтому если у ребенка присутствуют отклонения, для оценки асфиксии необходима дополнительная диагностика.
Диагностика
Диагностировать асфиксию в период вынашивания плода (первичную, или внутриутробную) позволяют:
При вторичной, или внеутробной асфиксии постановка диагноза проводится с учетом наличия признаков патологического состояния, внешнего состояния младенца, степени тяжести проявления нехватки кислорода и дальнейших анализов, которые проводятся после выполнения алгоритма неотложной помощи ребенку.
Для диагностики используют:
В некоторых случаях также назначают ультразвуковое исследование головного мозга, с помощью которого определяют, насколько поражена центральная нервная система. Обследование также позволяет отличить гипоксическое повреждение нервной системы от травматического.
Лечение
Клинические рекомендации при асфиксии предусматривают первоочередное предоставление первой помощи новорожденному. Это самый ответственный шаг, который при условии грамотного проведения снижает тяжесть последствий патологического состояния и риск развития осложнений. Ключевая цель реанимационных мероприятий при асфиксии – достичь максимально высокой оценки по шкале Апгар к 5-20 минутам жизни новорожденного.
Провести последовательную и эффективную реанимацию новорожденного, родившегося в асфиксии, позволяют этапы и принципы АВС-реанимации Источник:
Проведение лечебной гипотермии у новорожденных, родившихся в асфиксии. К. Б. Жубанышева, З. Д. Бейсембаева, Р. А. Майкупова, Т. Ш. Мустафазаде. Наука о жизни и здоровье, 2019. с. 60-67 :
Уход за новорожденным ребенком, перенесшим асфиксию, проводится в условиях роддома. Малышей с легкой формой размещают в специальную палатку с высоким содержанием кислорода. При средней или тяжелой форме асфиксии младенцев размещают в кувез – специальный бокс, куда подается кислород. При необходимости проводят повторную очистку дыхательных путей, освобождают их от слизи.
Схему дальнейшего лечения, восстановления и ухода определяет лечащий врач. Общие рекомендации по уходу предусматривают:
В ходе реабилитации следить за состоянием ребенка помогает регулярный мониторинг:
После выписки малыша нужно регулярно наблюдать у педиатра, невропатолога.
Последствия и осложнения
Однако при тяжелом течении патологии на протяжении первого года жизни развиваются серьезные осложнения. К ранним последствиям, которые могут появиться в первые несколько суток после реанимации, относят:
К более поздним нарушениям относят такие диагнозы:
При своевременном и грамотном врачебном вмешательстве, а также при условии качественного восстановительного периода асфиксия новорожденных в будущем может не иметь опасных последствий. Легкие формы асфиксии почти не влияют на ребенка, после болезни его дальнейшее развитие будет проходить так же, как у других малышей.
Профилактика асфиксии новорожденных
Профилактикой патологического состояния должна заниматься будущая мать в период беременности. Для этого следует:
В акушерстве уделяется значительное внимание разработке результативных профилактических способов, которые позволяют снизить риск асфиксии при родах и в течение первых дней жизни младенца.
Источники: