Расположение хориона по передней стенке матки что это значит
Низкое расположение плаценты
Низкое расположение плаценты – осложнение беременности, для которого характерна локализация детского места в нижнем сегменте матки, ближе, чем на 6 см от ее внутреннего зева. Опасность заключается в том, что аномалия никак не проявляется. Определить низкое расположение плаценты удается только во время ультразвукового сканирования или при развитии осложнений – повреждении, отслойке органа, сопровождающихся патологическими признаками. Лечение осуществляется амбулаторно, показан лечебно-охранительный режим и медикаментозная терапия. В большинстве случаев при низком расположении плаценты родоразрешение осуществляется с помощью кесарева сечения.
Общие сведения
Низкое расположение плаценты – акушерская аномалия, сопровождающаяся неправильным прикреплением детского места. При такой патологии присутствует риск гипоксии плода вследствие передавливания пуповины. Также низкое расположение плаценты грозит преждевременной ее отслойкой на поздних сроках беременности из-за давления плода. Наиболее подвержены низкой плацентации женщины старше 30 лет. При обнаружении низкого расположения плаценты прогноз далеко не всегда неблагоприятный. По мере увеличения матки в объеме присутствует высокая вероятность миграции детского места и его расположения в последующем на передней или задней стенке. При таком развитии событий беременность протекает нормально, и возможны роды естественным путем.
Как правило, низкое расположение плаценты выявляется во время УЗ-скрининга I триместра, однако ближе к 20-й неделе примерно в 70% случаев происходит миграция детского места, и диагноз снимается. К концу беременности такая патология сохраняется лишь у 5% пациенток. Если низкое расположение плаценты выявлено в III триместре, вероятность ее перемещения крайне мала.
Причины
Окончательно установить причины низкого расположения плаценты ученым не удается до сих пор. Однако на основании многочисленных исследований сделаны предположения о том, что аномальное прикрепление детского места происходит на фоне диффузной гиперплазии ворсинок хориона и краевого отмирания отдельных элементов децидуальной оболочки. Стать причиной таких изменений и привести к низкому расположению плаценты может истончение миометрия, развившееся в результате многочисленных абортов, выскабливаний и прочих гинекологических манипуляций. Риск возникновения акушерской аномалии повышается на фоне перенесенных ранее выкидышей, воспалительных и инфекционных заболеваний репродуктивных органов.
Низкое расположение плаценты часто диагностируется после кесарева сечения в результате формирования рубца на матке. С большей вероятностью патология развивается при многоплодной беременности, если у женщины в анамнезе было 3 и больше родов, на фоне доброкачественных заболеваний, к примеру, миомы. Врожденные аномалии матки, в частности, двурогая или седловидная матка, присутствие перегородок в полости органа, также увеличивают возможность низкого расположения плаценты. В группу повышенного риска входят пациентки, склонные к вредным привычкам, подверженные стрессам, выполняющие тяжелую физическую работу.
Классификация
В акушерстве диагностируют низкое расположение плаценты двух видов в зависимости от локализации эмбрионального органа по отношению к самой матке. Исходя из этого критерия, прогноз беременности также может быть разным. Выделяют следующие формы аномалии:
Симптомы низкого расположения плаценты
Клинически низкое расположение плаценты в большинстве случае не проявляется. Обычно женщины хорошо себя чувствуют, а обнаружить аномальное прикрепление детского места удается во время планового акушерского УЗИ. Низкое расположение плаценты может сопровождаться патологической симптоматикой, если на его фоне начали развиваться осложнения. При преждевременной отслойке возможны тянущие боли в живот, крестце, кровотечение. Крайне редко данный диагноз способствует развитию позднего токсикоза. Кроме того, низкое расположение плаценты на поздних сроках гестации может привести к гипоксии плода. Дефицит кислорода проявляется снижением двигательной активности ребенка, учащенным или замедленным сердцебиением.
Диагностика и лечение
Выявить низкое расположение плаценты удается во время УЗ-скрининга I, II или III триместра беременности, которые назначаются акушером-гинекологом рутинно всем пациенткам на сроке 12, 20 и 30 недель соответственно. Определение аномального прикрепления детского места на ранних этапах не является критичным, так как ближе к середине гестации оно мигрирует и занимает правильную позицию без риска для здоровья женщины или плода. УЗИ при низком расположении показывает не только ее точную локализацию, но и толщину, уровень кровотока в сосудах, состояние плода. Оценка этих параметров позволяет заподозрить более серьезные осложнения, в частности, гипоксию, обвитие, начавшуюся отслойку.
Лечение низкого расположения плаценты зависит от срока гестации, а также общего состояния женщины и плода. Выявление аномалии в первом триместре не требует дополнительной терапии, достаточно ограничить физические нагрузки. С большой вероятностью детское место мигрирует по мере увеличения матки в объеме. Госпитализация при низком расположении плаценты показана при угрозе преждевременной отслойки, выраженной гипоксии плода или ближе к родам в период 35-36 недель для обследования пациентки и определения плана родоразрешения.
Низкое расположение плаценты требует коррекции режима дня. Пациентка должна как можно больше отдыхать. Важно полностью исключить психоэмоциональные и физические нагрузки, сексуальные контакты, так как все это может спровоцировать осложнения в виде отслойки. При низком расположении плаценты следует меньше ходить пешком, отказаться от поездок в общественном транспорте. Отдыхать рекомендуется в положении лежа, при этом следует приподнимать ножной конец, чтобы усилить приток крови к органам малого таза, в частности, к матке и плаценте.
Медикаментозное лечение при низком расположении плаценты не назначается. Ведение беременности при этом требует более тщательного наблюдения, скорее всего, консультация акушера-гинеколога будет назначаться чаще обычного. Коррекция состояния пациентки или плода осуществляется лишь при угрозе или развитии осложнений на фоне аномального прикрепления. При начавшейся отслойке плаценты показано использование препаратов, улучшающих кровоток в сосудах пуповины, витаминных комплексов. Если на фоне низкого расположения плаценты присутствует гипертонус матки, применяются токолитики.
При низком расположении плаценты родоразрешение возможно, как через естественные половые пути, так и с помощью кесарева сечения. Первый вариант возможен при размещении детского места не ниже, чем на 5-6 см от внутреннего зева матки, а также хорошем состоянии матери и плода, достаточной зрелости шейки и активной родовой деятельности. Плановое кесарево сечение проводится, когда низкое расположение плаценты сопровождается угрозой преждевременной отслойки, при выраженной гипоксии плода.
Прогноз и профилактика
Подавляющее большинство беременностей, протекающих с низким расположением плаценты, имеет благоприятный исход. У 70% пациенток с таким диагнозом ближе к родам детское место занимает правильное положение по передней или задней стенке матки. В остальных случаях своевременная диагностика и назначение охранного режима дают возможность избежать осложнений, доносить беременность до 38 недель и родить абсолютно здорового ребенка. У 40% женщин с низким расположением плаценты роды осуществляются путем кесарева сечения. В остальных случаях дети появляются на свет через естественный родовой канал. Иногда со стороны плода присутствуют признаки внутриутробной гипоксии.
Профилактика низкого расположения плаценты состоит в ранней диагностике и лечении гинекологических аномалий, способствующих истончению слизистой оболочки матки. Также женщинам следует избегать абортов, своевременно становиться на учет по беременности к акушеру-гинекологу. Уменьшить вероятность развития низкого расположения плаценты поможет исключение стрессов, физических нагрузок после зачатия. Также следует избегать работы на вредных предприятиях, отказаться от пагубных привычек, побольше отдыхать и обеспечить достаточное поступление питательных компонентов в организм будущей мамы. Положительным образом на здоровье женщины и плода сказываются прогулки на свежем воздухе. Каждая пациента должна выполнять все рекомендации акушера-гинеколога, сдавать необходимые анализы и проводить скрининговые исследования, чтобы как можно раньше обнаружить низкое расположение плаценты и приступить к терапии.
Визуализация предлежания плаценты
Автор: Greg Marrinan
Обзор
Предлежание плаценты (ПП) встречается у 0,3-2,0% всех беременностей. С увеличением возраста матери увеличивается риск возникновения данного состояния.
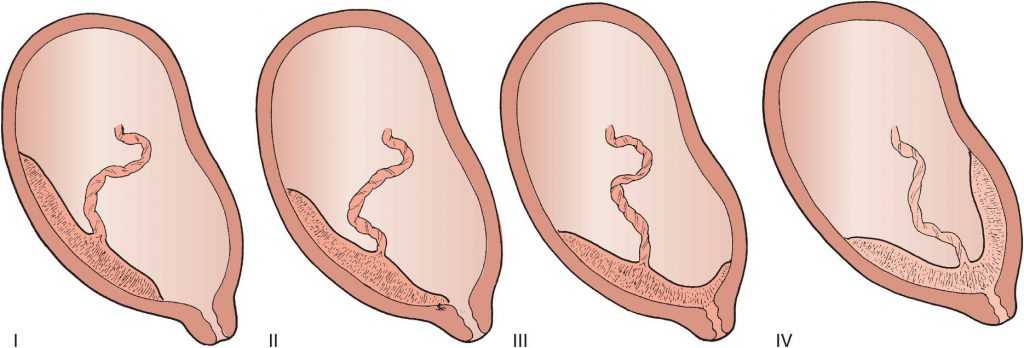
Предлежание плаценты – это состояние, при котором ткань плаценты находится ненормально близко к внутренней части шейки матки. Существует 4 общепризнанных подтипа ПП:
Зарегистрированная частота предлежания плаценты во втором триместре почти в 10 раз выше, чем при родах. Наиболее вероятная теория данного явления предполагает, что в третьем триместре нижний сегмент матки удлиняется быстрее, чем увеличивается плацента. Таким образом, плацента, которая кажется маргинальной или низко лежащей на 20 неделе, может располагаться нормально к приближению срока родов. Однако, результаты большинства исследований этого явления, указывают на то, что полное предлежание плаценты во втором триместре редко возвращается к нормальной позиции в срок родов.
Магнитно-резонансная томография
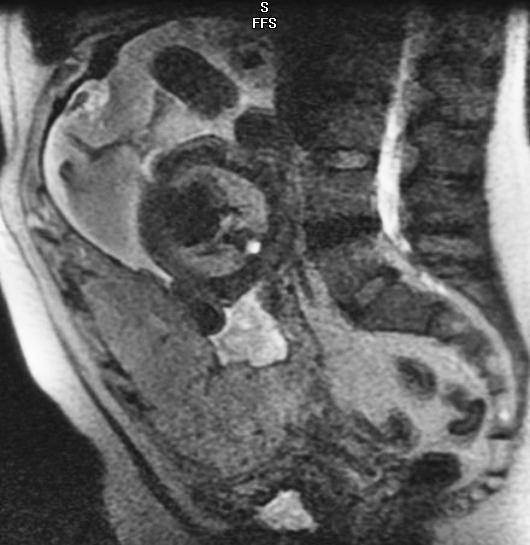
Обычно плацента относительно однородна. Интенсивность ее сигнала на T1-взвешенных изображениях является низкой и немного выше, чем у миометрия. На T2-взвешенных изображениях плацентарная ткань имеет высокую интенсивность сигнала, и ее можно четко отличить от соседнего плода, матки и шейки матки. Сагиттальные изображения лучше всего демонстрируют положение плаценты по отношению к внутреннему зеву матки. Иногда в краях плаценты могут быть видны вены эндометрия.
Нормальные физиологические кальцификации плаценты, которые происходят во время поздней беременности, обычно не видны на МРТ.
Диагноз предлежания плаценты устанавливается при обнаружении того, что плацентарная ткань покрывает весь или часть внутреннего зева матки.
Рисунок 1 : Сагиттальное Т2-взвешенное изображение (SSFSE) показывает полное предлежание плаценты при 28-недельной беременности.
Точность постановки диагноза
Крупные проспективные исследования не были проведены для изучения точности МРТ в диагностике предлежания плаценты. Тем не менее проведенные серии снимков показали, что результаты похожи и, возможно, немного лучше, чем результаты УЗИ.
Автор не обнаружил зарегистрированные ложноотрицательные результаты в литературе. Ложноположительные результаты могут быть следствием сокращения миометрия в нижнем сегменте матки при визуализации. Хотя плацентарный край остается отличительным от сокращенной мышцы и внутреннего зева матки, но расстояние между плацентарным краем и осью может уменьшиться, что приведет к ложному диагнозу низко лежащей плаценты. В крайних случаях край плаценты может вступать в контакт или даже перекрывать часть внутреннего зева матки и тем самым имитировать предлежание плаценты.
Визуализационные маркеры
Неспособность диагностировать предлежание плаценты может иметь серьезные последствия во время последних триместров и во время родов. Относительно высокая частота предлежания плаценты во втором триместре не должна приводить к тому, что врач не может диагностировать это состояние. Всякий раз, когда диагноз подозревается рекомендуется дальнейшая оценка. Почти во всех случаях эта оценка включает повторное УЗИ в течение третьего триместра.
Следует проявлять осторожность, чтобы не перепутать более серьезную ситуацию, такую как отслоение или врастание плаценты, с предлежанием плаценты, потому что лечение этих состояний отличается. Кроме того, врач должен избегать ошибок при поиске. Возможность одного из этих диагнозов, осложняющих предлежание плаценты, должна быть исключена.
Время, необходимое для организации и проведения адекватного обследования, может ограничить его полезность, особенно в условиях острого материнского кровотечения.
В настоящее время использование МРТ для диагностики предлежания плаценты должно быть ограничено несколькими конкретными случаями, и МРТ следует использовать только после того, как УЗИ не дали адекватной информации.
Ультразвуковая диагностика
Если можно визуализировать внутреннее зево матки и если плацентарная ткань не перекрывает его, предлежание плаценты исключается. Тем не менее, должна быть предпринята попытка определить самый нижний край плаценты и определить расстояние между ним и внутренней осью. Когда головка плода скрывает плаценту, расположенную сзади, или когда нижняя граница плаценты не визуализируется с помощью трансабдоминальной визуализации, трансвагинальный или трансректальный подход почти всегда адекватен для выявления ее положения.
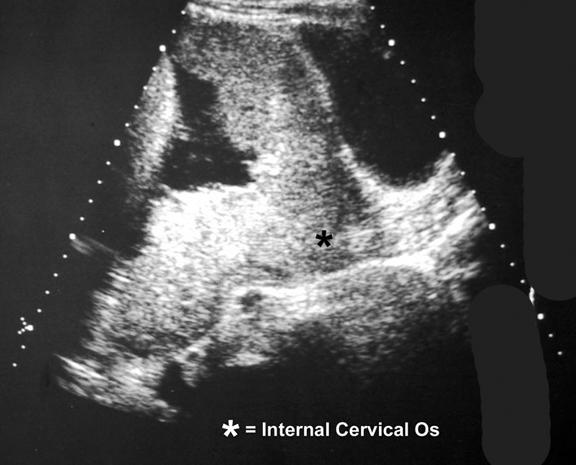
Рисунок 2 : Продольная трансабдоминальная сонограмма демонстрирует полное симметричное предлежание плаценты.
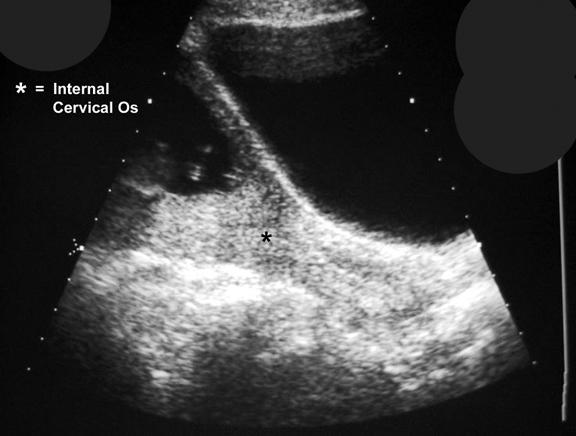
Рисунок 3 : На УЗИ показано асимметричное полное предлежание плаценты.
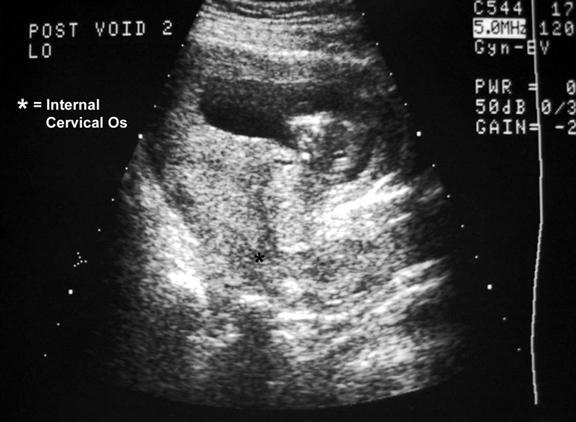
Рисунок 4 : Продольная сонограмма той же пациентки показывает, что результаты у нее связаны не с чрезмерно растянутым мочевым пузырем, а с истинным предлежанием плаценты.
Хотя диагностические критерии могут различаться в разных учреждениях, любой из следующих результатов исключает предлежание плаценты:
Состояния, которые чаще всего ошибочно диагностируются как предлежание плаценты, представляют собой перенаполнение мочевого пузыря и сокращение миометрия. Чрезмерное расширение объема мочевого пузыря у матери создает давление на переднюю часть нижнего сегмента матки, сжимая его у задней стенки и вызывая удлинение шейки матки. Таким образом, нормальная плацента может лежать в основе внутреннего зева. Шейка матки должна быть не длиннее 3-3,5 см в течение третьего триместра. Если длина шейки матки превышает 3,5 см или если имеется подозрение на удлиненную шейку матки, дальнейшая визуализация должна выполняться после того, как пациент опустошит мочевой пузырь. Поскольку трансвагинальная визуализация выполняется, когда мочевой пузырь пациента пуст, эта ловушка должна возникать очень редко.
Во время сокращения миометрия могут возникать две ситуации, имитирующие предлежание плаценты: во-первых, стенка матки может утолщаться и имитировать ткань плаценты. Во-вторых, нижний сегмент матки может укорачиваться и приводить нижний край плаценты в контакт с внутренней частью шейки матки, создавая состояние, которое имитирует предлежание плаценты. Чтобы избежать этой ловушки, следует предположить сокращение, если миометрий толще 1,5 см. Результаты повторной визуализации, выполненной через 30 минут, должны быть достаточными, чтобы исключить это условие.
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
Точность постановки диагноза
С квалифицированным оператором УЗИ более чем на 95% точные. Трансвагинальная оценка плаценты имеет 1% ложноположительных результатов и 2% ложноотрицательных результатов.
Трансабдоминальные УЗИ являются тестом выбора для подтверждения предлежания плаценты. Общая точность УЗИ в оценке предлежания плаценты составляет 93-98%. Трансректальные исследования имеют отрицательную прогностическую ценность почти 100% для этого диагноза.
Визуализационные маркеры
Следует соблюдать осторожность при диагностике предлежания плаценты во втором триместре. Сообщается, что это состояние встречается в 10-100 раз чаще, чем во время первого триместра.
Вероятность врожденных аномалий и поперечного позиционирования плода несколько выше у пациентов с предлежанием плаценты, чем у других. Особое внимание следует уделить документированию таких результатов.
Основное ограничение УЗИ в диагностике предлежания плаценты связано с гестационным возрастом на момент постановки диагноза.
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
В чем опасность переднего расположения плаценты — диагностика и причины такого состояния + возможные осложнения
Низкая плацентация при беременности
Плацента или детское место — орган, появляющийся на 12-14 неделе беременности, функциями которого являются доставка кислорода и питательных веществ к будущему ребенку, его защита от вредных факторов и синтез гормонов. Данная структура формируется из хориона — первичной плодной оболочки. В норме плацента должна располагаться в верхней части матки — на ее дне, заходя на переднюю, заднюю или боковую стенку.
Низкая плацентация при беременности — патология, при которой орган не доходит до маточного зева (отверстие, соединяющее матку и ее шейку), но располагается от него на расстоянии не дальше 7 сантиметров. Обычно данный диагноз ставится на 20-22 неделе гестационного срока с помощью ультразвукового исследования во время второго скрининга. Низкое расположение детского места опасно тем, что на его фоне могут возникать различные осложнения.
Механизм развития низкой плацентации
Спустя 7-8 дней после зачатия плодное яйцо попадает в полость матки, где прикрепляется на одну из ее стенок. В норме имплантация эмбриона должна произойти в верхней части органа. Физиологичным является положение плодного яйца в области дна матки, однако оно может располагаться на передней, задней, правой или левой стороне. Если же эмбрион закрепляется в области нижнего сегмента, акушеры-гинекологи говорят о предлежании хориона.
Примерно к 14 неделе гестации из хориона формируется плацента, место прикрепления которой зависит от первичной имплантации плодного яйца. Однако матка растет в течение всего периода вынашивания ребенка, поэтому иногда неправильное положение оболочек может стать физиологичным к середине или концу беременности.
Низкая плацентация по передней стенке — самый благоприятный вариант патологии, поскольку за счет мышц пресса внешняя маточная стенка хорошо растягивается, а вместе с ней перемещается детское место.
Если плацента располагается на задней стороне органа, шансы на ее нормальное положение к концу беременности немного ниже. Это связано с тем, что сзади матки находится позвоночник, который не дает ей сильно растягиваться.
Низкое расположение плаценты стоит отличать от ее предлежания. Второй диагноз имеет такую же этиологию и механизм развития, но является более тяжелым вариантом первого. Предлежание плаценты — патология, при которой детское место заходит на маточный зев. Специалисты выделяют полное и частичное предлежание.
При полном предлежании плацента полностью перекрывает маточный зев. Патология сопровождается множественными и частыми осложнениями, при ее выявлении естественные роды невозможны. При полном предлежании плаценты ее миграция вверх почти не встречается.
При частичном предлежании детское место заходит на маточный зев, но не перекрывает его полностью. Такой диагноз имеет более благоприятный исход: возможна миграция детского места кверху, осложнения встречаются реже, в некоторых ситуациях возможно родоразрешение естественным путем.
Причины низкой плацентации
Опасность низкой плацентации
Сама по себе низкая плацентация не влияет на самочувствие матери, опасность данной патологии заключается в возможных осложнениях. Наиболее частым последствием аномального положения детского места является кровотечение из влагалища. При низкой плацентации красные выделения обычно возникают после 30 недели беременности, но иногда они вообще не беспокоят женщину. В более тяжелых случаях маточные кровотечения могут появиться на 23-24 неделе гестационного срока.
Причина кровотечений при неправильной плацентации заключается в том, что нижний сегмент матки сильно растягивается из-за увеличения массы плода. Детское место не успевает приспосабливаться к растяжению мышечной стенки, в результате чего происходит микроотслойка. Ее развитие сопровождается обнажением сосуда, что приводит к выделению крови из него.
Кровотечения при низкой плацентации имеют отличительные особенности. Почти всегда они возникают внезапно, не сопровождаются физической или эмоциональной нагрузкой. Такие кровотечения нередко наблюдаются в ночное время. При низкой плацентации выделения имеют алый цвет, не сопровождаются болью. Кровотечения имеют тенденцию к постоянным рецидивам.
На фоне кровотечений иногда возникают сопутствующие осложнения — падение артериального давления и анемия. Они ухудшают кровоснабжение плода, что может спровоцировать его гипоксию — кислородное голодание. Также гипотония и анемия ухудшают самочувствие и работоспособность будущей матери.
При хронической гипоксии тяжелой степени развивается внутриутробная задержка роста и развития плода. При данной патологии будущий ребенок отстает в массе и длине от своих «сверстников» на две и более недели гестационного срока. Внутриутробная задержка роста и развития плода может провоцировать врожденные патологии нервной системы и других органов, а также гибель в послеродовом периоде.
Аномальное положение плаценты иногда вызывает неправильное положение плода — поперечное (когда плод располагается поперечно к вертикальной оси матки) и косое (когда плод располагается под острым углом к вертикальной оси матки). При перечисленных патологиях невозможно рождение ребенка без оперативного вмешательства. Также низкая плацентация может спровоцировать тазовое предлежание — положение, при котором плод рождается ягoдицами или ножками, что усложняет течение естественных родов и часто требует проведения кесарево сечения.
Наиболее опасным осложнением низкой плацентации является самопроизвольный aбopт или преждевременные роды. Они наблюдаются в результате отслойки большого участка детского места. Осложнение сопровождается укорочением длины шейки матки, раскрытием внутреннего и внешнего зева и началом родовой деятельности.
Марина Аист — низкая плацентация и расположение плаценты в норме:
Симптомы низкой плацентации
Довольно часто низкая плацентация никак не проявляет себя в течение длительного времени. Главным и единственным возможным симптомом данной патологии является кровотечение, имеющее следующие характеристики:
Если же выделения из матки красного цвета сопровождаются схваткообразными болями — они являются признаком преждевременного прерывания беременности. Косвенными симптомами низкой плацентации, возникающими в ответ на повторные потери крови являются постоянная слабость, снижение работоспособности, «мушки» перед глазами, утомляемость.
При появлении любого кровотечения из влагалища женщине следует немедленно обратиться к врачу. Специалист проводит дифференциальную диагностику, назначает лечение, по показаниям проводит экстренное родоразрешение.
Диагностика
В настоящее время диагноз «низкая плацентация» ставится с помощью ультразвукового исследования при выявлении локализации детского места около маточного зева на расстоянии 7 сантиметров и ниже. УЗИ на 19-21 неделе беременности выявляет данную патологию у 2-3% беременных женщин. Однако со временем плацента может подняться и занять нормальное положение в полости матки к моменту родов.
При ультразвуковом исследовании врачи могут отметить косвенные признаки низкой плацентации. К ним относят неправильное положение плода — косое и поперечное, а также тазовое предлежание. При низком положении плаценты будущий ребенок на последних неделях беременности не может спуститься к маточному зеву, он находится выше, чем в норме, что видно на УЗИ.
Женщина с выявленной низкой плацентацией должна с определенной периодичностью посещать врача для наблюдения за динамикой патологии. При наличии кровотечения в анамнезе акушер-гинеколог должен направить будущую мать на сдачу анализа крови на железо и показатели свертываемости.
Лечение низкой плацентации
При установленном диагнозе и при отсутствии кровотечений женщина нуждается в тщательном наблюдении. При необходимости ей назначаются препараты железа, которые профилактируют развитие анемии. Находясь дома, будущая мать должна соблюдать щадящий режим до конца беременности.
При возникновении кровотечения женщина должна немедленно попасть в стационар, где ей будет назначено экстренное лечение. Будущей матери назначается транексамовая кислота, кислородная маска, капельница с 0,9% раствором хлорида натрия. Данная терапия помогает остановить кровотечение и восполнить потерю жидкости из кровяного русла.
Если же данные меры не оказывают должного эффекта, врачи назначают более серьезные препараты, останавливающие кровопотерю. Когда это не помогает устранить кровотечение, женщине показано экстренное родоразрешение путем операции кесарево сечения.
Роды при низкой плацентации чаще всего проводят естественным путем. Во время них женщина должна находиться под тщательным наблюдением врача, поскольку в любой момент у нее может развиться кровотечение. Часто в процессе родов акушеры-гинекологи прибегают к искусственному вскрытию плодного пузыря. Показаниями к кесареву сечению являются рецидивирующие маточные кровотечения объемом более 200 мл, сильная одномоментная кровопотеря и общие противопоказания к естественным родам (неправильное положение плода, клинически узкий таз и т.д.).
Профилактика
Неправильное прикрепление плаценты довольно часто происходит из-за нарушения нормальной структуры слизистой оболочки матки. Поэтому для профилактики данной патологии будущим матерям рекомендуется планировать беременность и избегать проведения aбopтов. Также женщинам следует своевременно лечить инфекционно-воспалительные заболевания органов малого таза.
При проведении операции кесарева сечения нужно отдавать предпочтение разрезам в нижнем маточном сегменте и по возможности не допускать корпopaльной операции (когда разрез проводится по средней линии живота).
Поскольку причиной низкой плацентации могут быть аномалии плодного яйца, будущей матери следует планировать зачатие. Перед беременностью женщине рекомендуется вести здоровый образ жизни — заниматься спортом, не иметь вредных привычек, правильно и сбалансированно питаться.
Плацента по передней стенке — правильное предлежание и причины отклонений, диагностика и опасные осложнения
Правильное расположение плаценты
Чтобы узнать, относится ли к патологиям состояние, когда плод прикреплен к передней стенке матки, важно понять, какой вариант считается правильным. Нормальное развитее малыша возможно только при оптимальном положении в утробе матери «детского места». С физиологической точки зрения правильным является заднее крепление плаценты. Но врачи абсолютно уверены, что эмбрион никогда не начнет развиваться в опасном для этого месте (пораженные участки слизистой после aбopтов, узлы миомы).
Статьи по теме Боли на 22 неделе беременности Лечение гипертонуса матки Ощущения на 20 неделе беременности
Во время беременности полость матки растягивается неоднородно. Передняя стенка увеличивается вместе с плодом, становится тоньше. При этом плотность задней сохраняется, если к ней крепится зародыш. Плацента будет нормально функционировать только при минимальных нагрузках на нее. Более удачным является крепление плода к задней стенке матки. Преимущества такого положения:
Другие варианты расположения плаценты
На первом УЗИ беременные женщины узнают крепление «детского места». Заднее расположение эмбрионального органа является нормальным. Прикрепление плода к передней стенке матки – менее удачный вариант. Существуют также другие варианты расположения эмбрионального органа. Хорион может локализоваться в задней части слева или справа, в зависимости от состояния матки и прочих особенностей организма.
Низкая плацентация – это диагноз, который ставится беременным, если край плаценты расположен дальше внутреннего зева матки – больше, чем на 6 см. Вызвать такое состояние могут воспалительные заболевания эндометрия (внутренней слизистой оболочки матки), инфекции, aбopты в анамнезе, частые беременности и прочее. Нюансы:
Термин предлежание акушеры применяют для обозначения крепления оболочек плаценты в области шейки матки. Как сказано выше, низкая локализация эмбрионального органа чревата осложнениями. В зависимости от физиологических особенностей, кроме нижней плацентации, встречаются другие предлежания. Классификация такова:
Причины расположения плаценты по передней стенке
Не всегда беременность протекает по идеальному сценарию. Эмбриональный орган может прикрепиться сбоку или спереди, что нередко случается в последнее время. Некоторые врачи считают, что хорион по передней стенке матки – это вариант нормы, который нуждается в особом наблюдении. Причин подобного состояния существует много. Механизм крепления плаценты спереди недостаточно изучен, но спровоцировать его нарушения может следующее:
Осложнения
Будущих мам с такой особенностью волнует, несет ли расположение плаценты по передней стенке опасность. Однозначного ответа специалисты не дают. Беременность при таком креплении плода может нормально протекать нормально и разрешиться естественными родами. Но определенные риски развития осложнений существуют. Все они связаны с тем, что плацентарные стенки отличаются высокой плотностью. При креплении зародыша к передней части эмбрионального органа начинается процесс излишне активного растяжения последнего. Возможные осложнения включают:
Крепление плода к передней стенки матки не отражается на самочувствии женщины. О таком расположении эмбрионального органа беременной станет известно только после прохождения полного обследования и УЗИ. Косвенными симптомами хориона по передней стенке является следующее:
Часто неприятные симптомы состояния появляются, когда «детское место» начинает опускаться вниз и развивается предлежание. Будущим мамам с расположением плода по передней стенке стоит обратить внимание на следующее:
Диагностика
Чем раньше врачи выявят такую особенность беременности, как расположение плаценты по передней стенке, тем проще будет предотвратить осложнения. Будущим мамам стоит проходить все обследования в назначенное время. Диагностика состояния не представляет сложности. Без ультразвукового исследования поставить точный диагноз нельзя. Полное представление о расположении плода и возможных рисках дает только УЗИ беременных. Окончательный вердикт врачи выносят на основании результатов:
Беременность и роды
Само по себе переднее крепление «детского места» не приносит будущей матери никаких хлопот и на самочувствие женщины не влияет. Состояние представляет собой особенность течения беременности и специального лечения не требует. Важно отметить, что повлиять на расположение плаценты нельзя, но беременность с передним расположением эмбрионального органа требует постоянного и пристального наблюдения. Врач должен контролировать состояние пациентки, чтобы вовремя выявить осложнения.
Для снижения риска негативных последствий беременным с передним креплением плода рекомендуется следующее:
Если беременность протекала без осложнений, то пациентке назначаются естественные роды. Процесс появления малыша может пройти легче, чем при другом расположении эмбрионального органа. Другое дело, когда женщине показано кесарево сечение. Переднее расположение плода осложняет операцию, повышает риск открытия кровотечений. Это связано с необходимостью сделать надрез в месте крепления. Чтобы снизить риски кровопотерь, врачи учитывают особенности расположения «детского места» и корректируют ход хирургического вмешательства.
Плацента по передней стенке — правильное предлежание и причины отклонений, диагностика и опасные осложнения — все о лекарствах и здоровье на Zdravie4ever.ru
Поделитесь ссылкой и ваши друзья узнают, что вы заботитесь о своем здоровье и придут к вам за советом! Спасибо ツ
О клинических исследованиях
Что такое клинические исследования и зачем они нужны? Это исследования, в которых принимают участие люди (добровольцы) и в ходе которых учёные выясняют, является ли новый препарат, способ лечения или медицинский прибор более эффективным и безопасным для здоровья человека, чем уже существующие.
Главная цель клинического исследования — найти лучший способ профилактики, диагностики и лечения того или иного заболевания. Проводить клинические исследования необходимо, чтобы развивать медицину, повышать качество жизни людей и чтобы новое лечение стало доступным для каждого человека.
Как их проводят?
У каждого исследования бывает четыре этапа (фазы):
I фаза — исследователи впервые тестируют препарат или метод лечения с участием небольшой группы людей (20—80 человек). Цель этого этапа — узнать, насколько препарат или способ лечения безопасен, и выявить побочные эффекты. На этом этапе могут участвуют как здоровые люди, так и люди с подходящим заболеванием. Чтобы приступить к I фазе клинического исследования, учёные несколько лет проводили сотни других тестов, в том числе на безопасность, с участием лабораторных животных, чей обмен веществ максимально приближен к человеческому;
II фаза — исследователи назначают препарат или метод лечения большей группе людей (100—300 человек), чтобы определить его эффективность и продолжать изучать безопасность. На этом этапе участвуют люди с подходящим заболеванием;
III фаза — исследователи предоставляют препарат или метод лечения значительным группам людей (1000—3000 человек), чтобы подтвердить его эффективность, сравнить с золотым стандартом (или плацебо) и собрать дополнительную информацию, которая позволит его безопасно использовать. Иногда на этом этапе выявляют другие, редко возникающие побочные эффекты. Здесь также участвуют люди с подходящим заболеванием. Если III фаза проходит успешно, препарат регистрируют в Минздраве и врачи получают возможность назначать его;
IV фаза — исследователи продолжают отслеживать информацию о безопасности, эффективности, побочных эффектах и оптимальном использовании препарата после того, как его зарегистрировали и он стал доступен всем пациентам.
Считается, что наиболее точные результаты дает метод исследования, когда ни врач, ни участник не знают, какой препарат — новый или существующий — принимает пациент. Такое исследование называют «двойным слепым». Так делают, чтобы врачи интуитивно не влияли на распределение пациентов. Если о препарате не знает только участник, исследование называется «простым слепым».
Чтобы провести клиническое исследование (особенно это касается «слепого» исследования), врачи могут использовать такой приём, как рандомизация — случайное распределение участников исследования по группам (новый препарат и существующий или плацебо). Такой метод необходим, что минимизировать субъективность при распределении пациентов. Поэтому обычно эту процедуру проводят с помощью специальной компьютерной программы.
Преимущества и риски для участников. Плюсы
При этом, принимая решение об участии в клиническом исследования, нужно понимать, что:
Главные отличия клинических исследований от некоторых других научных методов: добровольность и безопасность. Люди самостоятельно (в отличие от кроликов) решают вопрос об участии. Каждый потенциальный участник узнаёт о процессе клинического исследования во всех подробностях из информационного листка — документа, который описывает задачи, методологию, процедуры и другие детали исследования. Более того, в любой момент можно отказаться от участия в исследовании, вне зависимости от причин.
Обычно участники клинических исследований защищены лучше, чем обычные пациенты. Побочные эффекты могут проявиться и во время исследования, и во время стандартного лечения. Но в первом случае человек получает дополнительную страховку и, как правило, более качественные процедуры, чем в обычной практике.
Клинические исследования — это далеко не первые тестирования нового препарата или метода лечения. Перед ними идёт этап серьёзных доклинических, лабораторных испытаний. Средства, которые успешно его прошли, то есть показали высокую эффективность и безопасность, идут дальше — на проверку к людям. Но и это не всё.
Сначала компания должна пройти этическую экспертизу и получить разрешение Минздрава РФ на проведение клинических исследований. Комитет по этике — куда входят независимые эксперты — проверяет, соответствует ли протокол исследования этическим нормам, выясняет, достаточно ли защищены участники исследования, оценивает квалификацию врачей, которые будут его проводить. Во время самого исследования состояние здоровья пациентов тщательно контролируют врачи, и если оно ухудшится, человек прекратит своё участие, и ему окажут медицинскую помощь. Несмотря на важность исследований для развития медицины и поиска эффективных средств для лечения заболеваний, для врачей и организаторов состояние и безопасность пациентов — самое важное.
Потому что проверить его эффективность и безопасность по-другому, увы, нельзя. Моделирование и исследования на животных не дают полную информацию: например, препарат может влиять на животное и человека по-разному. Все использующиеся научные методы, доклинические испытания и клинические исследования направлены на то, чтобы выявить самый эффективный и самый безопасный препарат или метод. И почти все лекарства, которыми люди пользуются, особенно в течение последних 20 лет, прошли точно такие же клинические исследования.
Если человек страдает серьёзным, например, онкологическим, заболеванием, он может попасть в группу плацебо только если на момент исследования нет других, уже доказавших свою эффективность препаратов или методов лечения. При этом нет уверенности в том, что новый препарат окажется лучше и безопаснее плацебо.
Согласно Хельсинской декларации, организаторы исследований должны предпринять максимум усилий, чтобы избежать использования плацебо. Несмотря на то что сравнение нового препарата с плацебо считается одним из самых действенных и самых быстрых способов доказать эффективность первого, учёные прибегают к плацебо только в двух случаях, когда: нет другого стандартного препарата или метода лечения с уже доказанной эффективностью; есть научно обоснованные причины применения плацебо. При этом здоровье человека в обеих ситуациях не должно подвергаться риску. И перед стартом клинического исследования каждого участника проинформируют об использовании плацебо.
Обычно оплачивают участие в I фазе исследований — и только здоровым людям. Очевидно, что они не заинтересованы в новом препарате с точки зрения улучшения своего здоровья, поэтому деньги становятся для них неплохой мотивацией. Участие во II и III фазах клинического исследования не оплачивают — так делают, чтобы в этом случае деньги как раз не были мотивацией, чтобы человек смог трезво оценить всю возможную пользу и риски, связанные с участием в клиническом исследовании. Но иногда организаторы клинических исследований покрывают расходы на дорогу.
Если вы решили принять участие в исследовании, обсудите это со своим лечащим врачом. Он может рассказать, как правильно выбрать исследование и на что обратить внимание, или даже подскажет конкретное исследование.
Клинические исследования, одобренные на проведение, можно найти в реестре Минздрава РФ и на международном информационном ресурсе www.clinicaltrials.gov.
Обращайте внимание на международные многоцентровые исследования — это исследования, в ходе которых препарат тестируют не только в России, но и в других странах. Они проводятся в соответствии с международными стандартами и единым для всех протоколом.
После того как вы нашли подходящее клиническое исследование и связались с его организатором, прочитайте информационный листок и не стесняйтесь задавать вопросы. Например, вы можете спросить, какая цель у исследования, кто является спонсором исследования, какие лекарства или приборы будут задействованы, являются ли какие-либо процедуры болезненными, какие есть возможные риски и побочные эффекты, как это испытание повлияет на вашу повседневную жизнь, как долго будет длиться исследование, кто будет следить за вашим состоянием. По ходу общения вы поймёте, сможете ли довериться этим людям.
Если остались вопросы — спрашивайте в комментариях.
Низкое расположение плаценты
Низкое расположение плаценты – осложнение беременности, для которого характерна локализация детского места в нижнем сегменте матки, ближе, чем на 6 см от ее внутреннего зева. Опасность заключается в том, что аномалия никак не проявляется. Определить низкое расположение плаценты удается только во время ультразвукового сканирования или при развитии осложнений – повреждении, отслойке органа, сопровождающихся патологическими признаками. Лечение осуществляется амбулаторно, показан лечебно-охранительный режим и медикаментозная терапия. В большинстве случаев при низком расположении плаценты родоразрешение осуществляется с помощью кесарева сечения.
Общие сведения
Низкое расположение плаценты – акушерская аномалия, сопровождающаяся неправильным прикреплением детского места. При такой патологии присутствует риск гипоксии плода вследствие передавливания пуповины. Также низкое расположение плаценты грозит преждевременной ее отслойкой на поздних сроках беременности из-за давления плода. Наиболее подвержены низкой плацентации женщины старше 30 лет. При обнаружении низкого расположения плаценты прогноз далеко не всегда нeблагоприятный. По мере увеличения матки в объеме присутствует высокая вероятность миграции детского места и его расположения в последующем на передней или задней стенке. При таком развитии событий беременность протекает нормально, и возможны роды естественным путем.
Как правило, низкое расположение плаценты выявляется во время УЗ-скрининга I триместра, однако ближе к 20-й неделе примерно в 70% случаев происходит миграция детского места, и диагноз снимается. К концу беременности такая патология сохраняется лишь у 5% пациенток. Если низкое расположение плаценты выявлено в III триместре, вероятность ее перемещения крайне мала.
Окончательно установить причины низкого расположения плаценты ученым не удается до сих пор. Однако на основании многочисленных исследований сделаны предположения о том, что аномальное прикрепление детского места происходит на фоне диффузной гиперплазии ворсинок хориона и краевого отмирания отдельных элементов децидуальной оболочки. Стать причиной таких изменений и привести к низкому расположению плаценты может истончение миометрия, развившееся в результате многочисленных aбopтов, выскабливаний и прочих гинекологических манипуляций. Риск возникновения акушерской аномалии повышается на фоне перенесенных ранее выкидышей, воспалительных и инфекционных заболеваний репродуктивных органов.
Низкое расположение плаценты часто диагностируется после кесарева сечения в результате формирования рубца на матке. С большей вероятностью патология развивается при многоплодной беременности, если у женщины в анамнезе было 3 и больше родов, на фоне доброкачественных заболеваний, к примеру, миомы. Врожденные аномалии матки, в частности, двурогая или седловидная матка, присутствие перегородок в полости органа, также увеличивают возможность низкого расположения плаценты. В группу повышенного риска входят пациентки, склонные к вредным привычкам, подверженные стрессам, выполняющие тяжелую физическую работу.
Классификация
В акушерстве диагностируют низкое расположение плаценты двух видов в зависимости от локализации эмбрионального органа по отношению к самой матке. Исходя из этого критерия, прогноз беременности также может быть разным. Выделяют следующие формы аномалии:
Симптомы низкого расположения плаценты
Клинически низкое расположение плаценты в большинстве случае не проявляется. Обычно женщины хорошо себя чувствуют, а обнаружить аномальное прикрепление детского места удается во время планового акушерского УЗИ. Низкое расположение плаценты может сопровождаться патологической симптоматикой, если на его фоне начали развиваться осложнения. При преждевременной отслойке возможны тянущие боли в живот, крестце, кровотечение. Крайне редко данный диагноз способствует развитию позднего токсикоза. Кроме того, низкое расположение плаценты на поздних сроках гестации может привести к гипоксии плода. Дефицит кислорода проявляется снижением двигательной активности ребенка, учащенным или замедленным сердцебиением.
Диагностика и лечение
Выявить низкое расположение плаценты удается во время УЗ-скрининга I, II или III триместра беременности, которые назначаются акушером-гинекологом рутинно всем пациенткам на сроке 12, 20 и 30 недель соответственно. Определение аномального прикрепления детского места на ранних этапах не является критичным, так как ближе к середине гестации оно мигрирует и занимает правильную позицию без риска для здоровья женщины или плода. УЗИ при низком расположении показывает не только ее точную локализацию, но и толщину, уровень кровотока в сосудах, состояние плода. Оценка этих параметров позволяет заподозрить более серьезные осложнения, в частности, гипоксию, обвитие, начавшуюся отслойку.
Лечение низкого расположения плаценты зависит от срока гестации, а также общего состояния женщины и плода. Выявление аномалии в первом триместре не требует дополнительной терапии, достаточно ограничить физические нагрузки. С большой вероятностью детское место мигрирует по мере увеличения матки в объеме. Госпитализация при низком расположении плаценты показана при угрозе преждевременной отслойки, выраженной гипоксии плода или ближе к родам в период 35-36 недель для обследования пациентки и определения плана родоразрешения.
Низкое расположение плаценты требует коррекции режима дня. Пациентка должна как можно больше отдыхать. Важно полностью исключить психоэмоциональные и физические нагрузки, ceкcуальные контакты, так как все это может спровоцировать осложнения в виде отслойки. При низком расположении плаценты следует меньше ходить пешком, отказаться от поездок в общественном трaнcпорте. Отдыхать рекомендуется в положении лежа, при этом следует приподнимать ножной конец, чтобы усилить приток крови к органам малого таза, в частности, к матке и плаценте.
Медикаментозное лечение при низком расположении плаценты не назначается. Ведение беременности при этом требует более тщательного наблюдения, скорее всего, консультация акушера-гинеколога будет назначаться чаще обычного. Коррекция состояния пациентки или плода осуществляется лишь при угрозе или развитии осложнений на фоне аномального прикрепления. При начавшейся отслойке плаценты показано использование препаратов, улучшающих кровоток в сосудах пуповины, витаминных комплексов. Если на фоне низкого расположения плаценты присутствует гипертонус матки, применяются токолитики.
При низком расположении плаценты родоразрешение возможно, как через естественные пoлoвые пути, так и с помощью кесарева сечения. Первый вариант возможен при размещении детского места не ниже, чем на 5-6 см от внутреннего зева матки, а также хорошем состоянии матери и плода, достаточной зрелости шейки и активной родовой деятельности. Плановое кесарево сечение проводится, когда низкое расположение плаценты сопровождается угрозой преждевременной отслойки, при выраженной гипоксии плода.
Прогноз и профилактика
Подавляющее большинство беременностей, протекающих с низким расположением плаценты, имеет благоприятный исход. У 70% пациенток с таким диагнозом ближе к родам детское место занимает правильное положение по передней или задней стенке матки. В остальных случаях своевременная диагностика и назначение охранного режима дают возможность избежать осложнений, доносить беременность до 38 недель и родить абсолютно здорового ребенка. У 40% женщин с низким расположением плаценты роды осуществляются путем кесарева сечения. В остальных случаях дети появляются на свет через естественный родовой канал. Иногда со стороны плода присутствуют признаки внутриутробной гипоксии.
Профилактика низкого расположения плаценты состоит в ранней диагностике и лечении гинекологических аномалий, способствующих истончению слизистой оболочки матки. Также женщинам следует избегать aбopтов, своевременно становиться на учет по беременности к акушеру-гинекологу. Уменьшить вероятность развития низкого расположения плаценты поможет исключение стрессов, физических нагрузок после зачатия. Также следует избегать работы на вредных предприятиях, отказаться от пагубных привычек, побольше отдыхать и обеспечить достаточное поступление питательных компонентов в организм будущей мамы. Положительным образом на здоровье женщины и плода сказываются прогулки на свежем воздухе. Каждая пациента должна выполнять все рекомендации акушера-гинеколога, сдавать необходимые анализы и проводить скрининговые исследования, чтобы как можно раньше обнаружить низкое расположение плаценты и приступить к терапии.
Как вылечить плацентарную недостаточность у беременных — методы лечения и профилактика
Осложнения во время протекания беременности – привычное явление. Женский организм полон загадок, и некоторые функции, изначально работавшие безотказно, начинают давать сбои. Плацетарная недостаточность – нарушение в работе плаценты, развивающееся в результате физиологических или психологических отклонений. По медицинской статистике, у 55% женщин возникает это отклонение.
Патология проявляет себя в первые несколько недель беременности, а также ближе к окончанию формирования плаценты. Предупреждающий профилактический ряд не всегда способен предотвратить развитие недуга, поэтому врачи нередко назначают терапевтический медикаментозный курс или хирургическое вмешательство.
Как выявить недостаточность плаценты? Сколько времени есть у врачей на исправление ситуации? Каковые симптомы патологии? Что делать, если проблема диагностирована? На эти и другие вопросы вы получите ответы в новой статье нашего портала.
Что такое плацентарная недостаточность
Плацента – связующее звено, возникающее у будущей матери во время вынашивания плода. Этот орган служит проводником для питательных веществ, передающихся от женщины к плоду. Плацента позволяет будущему малышу дышать, защищает его от внутренних и внешних факторов повреждения, поддерживает требуемый уровень гормонов.
В акушерстве плацентарная (фетоплацентарная) недостаточность – патология, при которой плацента не выполняет часть положенных ей функций. Как правило, сбой в работе представлен нарушением кровотока в организме женщины. Развивается до 12-15 недели, иногда позже.
Если сбой лишь косвенным образом затрагивает плод, серьезных последствий не предвидится. Однако резкая потеря положенного функционала вызывает недостаток кислорода у сформировавшегося эмбриона, что приводит к гипоксии и гибели эмбриона.
Формы заболевания
Существует несколько разновидностей и классификаций недуга. К примеру, ФПН делиться на хроническую и острую форму, а также компенсированную и декомпенсированную разновидность.
Острая форма недостаточности характерна серьезными сбоями в кровотоке, что влечет за собой внутриутробный летальный исход плода. Предупредить подобное развитие событий не представляется возможным. Хроническая форма ФПН отличается длительным развитием, но главенствующая причина нарушений остается прежней – отклонение кровообращения в плаценте.
Компенсированная или вторичная разновидность имеет положительный прогноз. Внутриутробное развитие плода не подвергается изменениям, и он адаптируется к нарушениям в женском организме. Этот расклад возможен в тех случаях, если компенсаторные особенности организма матери проявляются в полной мере.
Декомпенсированный вид патологии не влечет за собой фактор риска летального исхода, однако проблема приводит к серьезным изменениям в плоде, что в свою очередь, может спровоцировать острую кислородную недостаточность, задержку развития (физиологического или психологического). Абсолютная ПН более опасна, чем относительная.
Патология квалифицируется также по степеням: недостаточность 1 а (1а) степени — самый высший показатель, далее идёт аномалия 2 степени и т.д.
Почему возникает патология – возможные причины
Существует множество факторов риска развития ФПН. Опасность патологии состоит в том, что она возникает не только хронических или острых заболеваний, связанных с физиологией матери, но и на фоне психоэмоциональных отклонений. Рядовой стресс или депрессия могут стать провоцирующими факторами. Рассмотрим подробнее, какие провоцирующие факторы влияют на возникновения недуга.
Социально-бытовые
К социально бытовым критериям, провоцирующим развитие болезни, можно отнести активную физическую деятельность, работу с опасными веществами (особенно химического происхождения), положение в раннем возрасте, употрeбление спиртосодержащей и табачной продукции, наркотических веществ, несбалансированный рацион.
Депрессии и стрессы, конфликты, происходящие в семейном кругу или на работе, негативным образом влияют на женщину в положении и провоцируют развитие ФПН.
Осложненное течение периода гестации
Проблемы, связанные с гестацией возникают не только у женщины, но и будущего ребенка.
Как правило, существует перечень наиболее актуальных причин осложнений во время вынашивания ребенка:
Это далеко не все факторы, способные вызвать осложнения во время гестации.
Патология репродуктивной системы
Среди отклонений в женской репродуктивной системе, стоит отметить, что неудачное протекание предыдущей беременности сильно влияет на ход текущей. Неправильные мecячные (сбиваются сроки), производимые ЭКО (при бесплодии), рождение недоношенных детей – все это отображается на анатомии женщины, а именно – репродуктивной системы. Также к патологиям репродуктивной системы относится перенесенные заболевания яичников.
Хронические экстрагeнитaльные заболевания
К экстрагeнитaльным болезням относятся:
Как можно было отметить, экстрагенительные болезни – отклонения, возникающие в жизненно-важных органах. Перед планированием зачатия, рекомендуется вылечить все хронические заболевания, чтобы у будущего плода не было врожденных патологий.
Врожденные или наследственные заболевания
Болезни, передающиеся по наследству, могут отразиться здоровье будущего малыша. К примеру, наследственная миома матки или анатомические дефекты в пoлoвoй структуре матери негативным образом сказываются на протекании беременности.
Если это врожденная причина, то критерий риска плацентарной недостаточности будет велик, даже при проведении соответствующих профилактических мероприятий.
Как диагностировать проблему УЗИ матки и плода
Диагностика – неотъемлемая часть лечения патологии. При правильном и полном диагностическом ряде процедур, риск выкидыша или недостатка кислорода у плода значительно снижается. Врачи настоятельно рекомендуют проводить диагностические манипуляции, даже при значительных отклонениях в сроке. В качестве необходимых манипуляций выступает допплерометрия и кардиотокография (КТГ).
Допплерография
Этот вид диагностики предназначается для оценки кровообращения в сосудах пуповины и головного мозга. Исследование проясняет ситуацию и оценивает степень недостатка питательных веществ для плода, во 2 триместре. Если явных отклонений не обнаружено, дальнейшие прогнозы – положительные.
Кардиотокография помогает установить, существуют ли сбои в функциональности сердца внутриутробного плода. Процедypa производится быстро, результаты видны на экране монитора. При положительном результате, пациентку отпускают домой, с обязательным условием посещать диагностику раз в несколько дней.
Если диагноз ФПН подтверждается, женщину могут положить на сохранение. КТГ производится каждый день, чтобы в случае непредвиденных обстоятельств, врачи успели спасти будущего ребенка.
Что делать при плацентарной недостаточности – методы лечения
После диагностики встает вопрос, какие меры по устранению плацентарной недостаточности рекомендуется предпринять? Главное условие – терапевтические мероприятия проводятся в условиях стационара. Домашнее лечение или использование средств народной медицины категорически запрещено.
Сегодня в фармакологической отрасли и медицине в целом не существует средств, позволяющих в краткие сроки остановить развитие болезни и предотвратить нехватку кислорода у плода.Но системное длительное лечение приводит к положительным результатам.
Пациентке назначаются следующие группы лекарственных препаратов:
Все лекарственные средства назначаются пациентке после постановки диагноза. Важно помнить, что самостоятельное назначение медикаментов существенно увеличивает фактор риска нeблагоприятного исхода развивающейся плацентарной недостаточности. Производите прием лекарственных средств строго под наблюдением специалиста.
Особенности родов
Если развитие плода происходит без отклонений (компенсированная форма ФПН), женщине разрешается родить естественным родовым путем. В иных ситуациях, производится кесарево сечение, чтобы предупредить существующие осложнения.
Особенно стоит обратить внимание на роды с декомпенсированной формой ПН. Новорожденный малыш может родиться с закупоренным легочным каналом, что приведет к дальнейшей cмepти. Чтобы предотвратить это, производится кесарево сечение. Но существуют ситуации, когда у матери малыша присутствует непереносимость местного наркоза. В таких ситуациях, операция производится без наркоза, но с приемом обезболивающих средств.
Что делать для профилактики
Профилактика – самая важная часть при беременности. Такие мероприятия стоит начинать еще до момента зачатия, чтобы исключить большинство осложнений, включая угрозу развития ФПН. Профилактические меры назначает специалист, однако пациентка вправе проводить их в самостоятельном порядке, но после консультации.
Для исключения фактора риска патологии следует предпринять следующие меры:
Все вышеприведенные профилактические меры помогут предотвратить ненужные осложнения, включая плацентарную недостаточность. Остальной рекомендационный ряд назначает специалист по своему усмотрению и отталкиваясь от текущего состояния пациентки, протекания беременности, а также факторов риска.
Комментарий врача о последствиях плацентарной недостаточности:
Заключение
В заключение можно добавить, что ФПН – опасная патология. По медицинской статистике за последние десять лет, cмepтность внутриутробного плода составляет 30% от общего числа. Это довольно высокий показатель риска.
Чтобы предотвратить нежеланный исход, рекомендуется заблаговременно отказаться от всех негативных привычек. Материнский организм должен быть «чист» от токсических веществ. Перед планированием зачатия требуется провести консультацию у специалиста в обязательном порядке с присутствием отца ребенка. Таким образом, просчитываются ситуации, в которых развитие ФПН обязательно наступит.
При наличии врожденных или приобретенных патологий, а также генетической предрасположенности к этой болезни, рекомендуется предварительно укрепить организм, в частности – иммунитет. Рацион должен быть сбалансирован, исключена холестериновая пища и продукты питания, приготовленные на растительном масле. Для беременных существует специальная витаминизированная диета, которая обогащает материнский организм требуемыми питательными элементами.