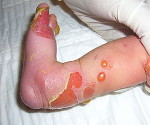
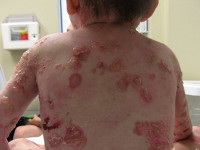
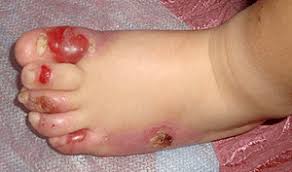
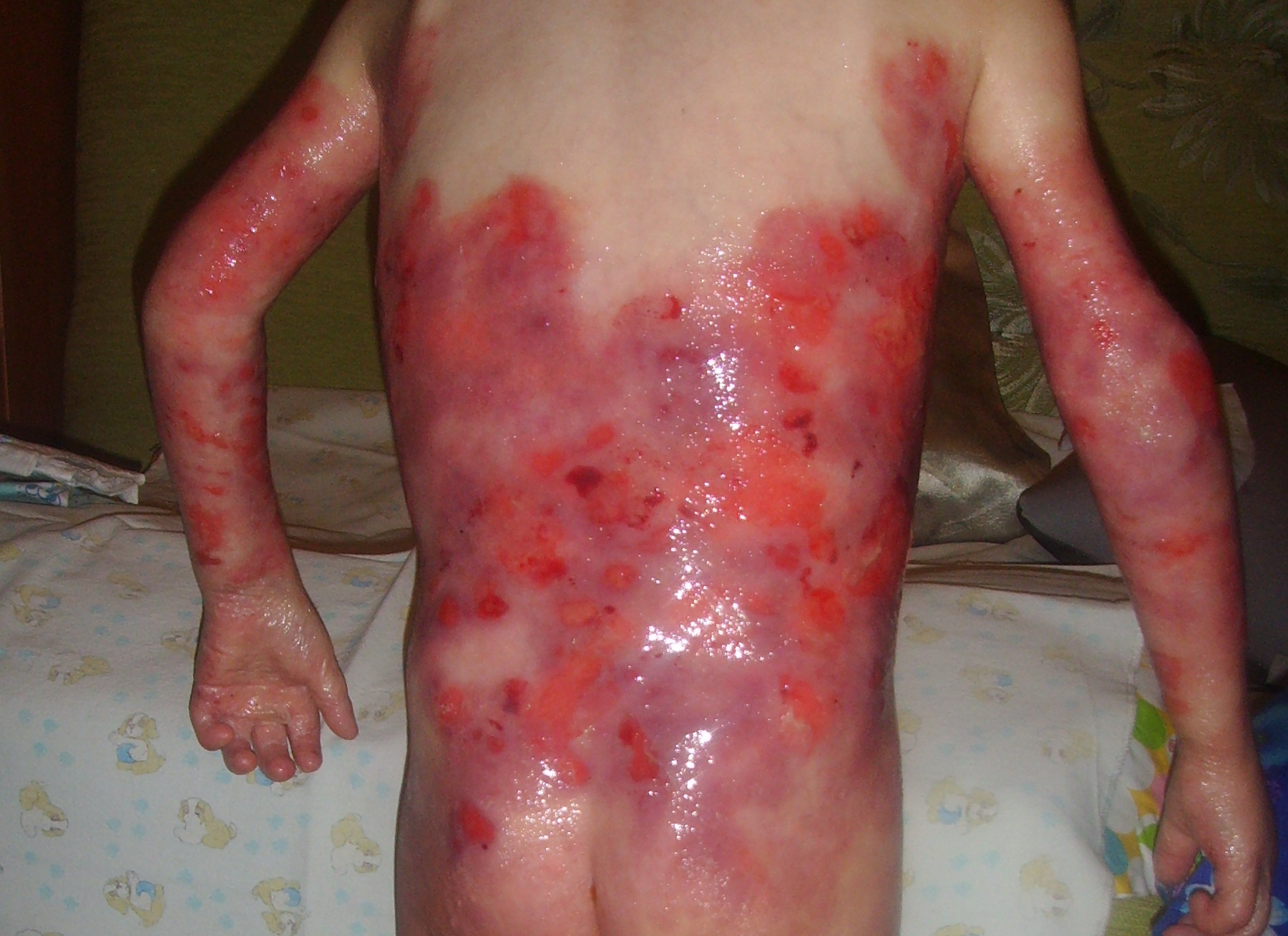
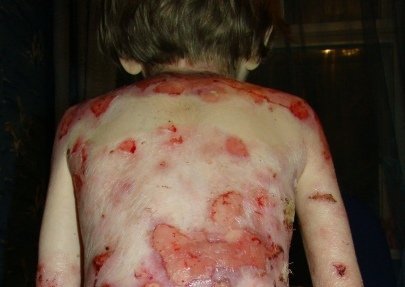
Рдбэ что это за болезнь
Буллезный эпидермолиз
МКБ-10
Общие сведения
Буллезный эпидермолиз – это гетерогенная группа наследственных заболеваний кожи, которые характеризуются образованием пузырей и эрозий в ответ на незначительное механическое воздействие. Впервые данный термин был использован в 1886 году немецким врачом-дерматологом Генрихом Кёбнером, дальнейшие исследования продемонстрировали, что существует множество разновидностей этой патологии. Генетические исследования буллезного эпидермолиза показали, что он может наследоваться как аутосомно-рецессивно, так и аутосомно-доминантно, с ним ассоциированы мутации более чем 10 генов. Существенные различия имеются и в клиническом течении разных типов этого заболевания, встречаемость колеблется в пределах 1:30000-1:1000000.
Патогенез нарушений при буллезном эпидермолизе долгое время оставался малоизученным. Прорыв в этом направлении произошел с внедрением в медицинскую практику электронной микроскопии, которая помогла визуализировать ультраструктуру пораженных тканей кожи. Следующий важный шаг в изучении буллезного эпидермолиза был совершен с открытием иммуногистологических исследований (иммунофлуоресценция). В настоящее время именно эти методики играют важнейшую роль в диагностике данных заболеваний, уступая по точности лишь генетическому анализу. Ввиду того, что методы изучения буллезного эпидермолиза постоянно совершенствовались, претерпевала изменения и классификация форм этой группы заболеваний.
Причины буллезного эпидермолиза
Этиология буллезного эпидермолиза неодинакова у разных типов заболевания, что в некоторых случаях достаточно сильно осложняет диагностику. Простой буллезный эпидермолиз обусловлен мутациями генов KRT5 и KRT14, однако, по данным врачей-генетиков, нарушением структуры этих генов объясняется только 75% случаев заболевания этого типа. При этом в кожных покровах, предположительно, нарушается равновесие в системе «ферменты-ингибиторы», и некоторые белки становятся объектом атаки. При простом буллезном эпидермолизе это могут быть протеины базальной мембраны (альфа6-бета4-интегрин) и белки десмосом базального слоя эпидермиса – десмоплакин, плакофиллин-1. В результате при механическом воздействии происходит выделение ферментов, которые разрушают указанные белки, тем самым провоцируя цитолиз и разрушение структуры эпидермиса, приводя к образованию пузырей.
Причиной развития другой формы патологии – пограничного буллезного эпидермолиза – являются мутации в генах LAMB3, LAMA3 и некоторых других. Большинство из этих мутации наследуется по аутосомно-рецессивному механизму, объектом атаки разбалансированной ферментной системы становятся такие протеины, как коллаген 17-го типа и ламинин-332. Эти белки участвуют в поддержании нормальной структуры нижних слоев эпидермиса, поэтому их повреждение приводит к характерным клиническим симптомам пограничного буллезного эпидермолиза. Помимо легкого образования пузырей и эрозий он характеризуется также повышенной ломкостью кожных покровов и более тяжелым течением.
Дистрофический тип буллезного эпидермолиза обусловлен мутациями в гене COL7A1, которые могут наследоваться как по аутосомно-доминантному, так и аутосомно-рецессивному механизмам. Белком-мишенью при этом выступает коллаген 7-го типа, который отвечает за стабильность структуры других соединительнотканных волокон кожи. Уменьшение количества этого протеина в тканях кожных покровов приводит к легкому развитию высыпаний, эрозий и пузырей, а также нередко сопровождается нарушениями других органов. В частности, дистрофический буллезный эпидермолиз часто приводит к развитию контрактуры суставов, поражение захватывает слизистые оболочки органов дыхательной и пищеварительной систем. На рубцах, которые остаются после заживления эрозий, нередко возникают злокачественные опухоли.
В целом, общий патогенез буллезного эпидермолиза можно свести к нарушению активности некоторых ферментов в тканях кожи. В результате этого разрушаются определенные ключевые структурные белки эпидермиса, дермы или базальной мембраны, что нарушает связи между клетками и приводит к образованию пузырей при механическом воздействии даже незначительной силы. Типы буллезного эпидермолиза отличаются один от другого локализацией пузырьков, видом мутации, что привела к этому заболеванию, и разновидностью белка, который стал объектом атаки ферментов.
Классификация буллезного эпидермолиза
В настоящий момент существуют десятки разновидностей буллезного эпидермолиза, которые достаточно трудно классифицировать в определенные группы. Проблема осложняется еще и тем, что почти за полтора века изучения данной патологии предпринимались неоднократные попытки разделить ее на определенные типы, используя самые современные на тот момент данные. В конечном итоге это привело к некоторой путанице, даже в научной литературе можно найти самые разнообразные варианты разделения буллезного эпидермолиза на разновидности. Наиболее современная классификация этого состояния в дерматологии включает в себя четыре типа заболевания, которые, в свою очередь, делятся на ряд подтипов:
Такой тип разделения всех клинических форм буллезного эпидермолиза является в настоящее время общепринятым. Но даже в пределах одного типа наблюдается большое разнообразие клинических симптомов заболевания, что осложняет диагностику и нередко влияет на прогноз патологии. Поэтому на сегодняшний день не прекращаются поиски более структурированной и приемлемой классификации буллезного эпидермолиза.
Симптомы буллезного эпидермолиза
Проявления буллезного эпидермолиза разных типов объединяет одно – развитие пузырей и эрозий в ответ на механическое воздействие на кожу. Различается лишь степень выраженности этих изменений, локализация, время существования и результаты заживления. При локализованной форме простого буллезного эпидермолиза (подтип Вебера-Коккейна) поражения располагаются только на определенном участке тела (руки, стопы). В младенческом возрасте возможна более широкая площадь появления пузырей, но с возрастом их выраженность уменьшается. Напротив, генерализованный подтип Доулинга-Меары характеризуется развитием мелких везикулярных высыпаний на значительной площади тела. Такой тип буллезного эпидермолиза возникает с самого раннего детства и может стать причиной смерти ребенка, итогом разрешения пузырьков может быть гиперкератоз, нарушения пигментации кожи, иногда возникает поражение слизистых.
Пограничная форма буллезного эпидермолиза протекает намного более тяжело, особенно так называемый летальный подтип Херлитца. При этом наблюдается повышенная ломкость кожных покровов, образование большого количества пузырьков, эрозий, на лице и спине часто возникают симметричные грануляции. Поражаются и слизистые оболочки рта, обнаруживается гипоплазия эмали и обусловленный ею тяжелый кариес. Столь тяжелое течение пограничного буллезного эпидермолиза часто становится причиной летального исхода в первые годы жизни. У выживших больных во взрослом возрасте формируются контрактуры суставов, поражение почек, потеря ногтей. Более легкая атрофическая форма пограничного буллезного эпидермолиза также характеризуется обширными высыпаниями, после разрешения которых формируются атрофические участки и рубцы. Также она часто приводит к дистрофии ногтей и рубцовой алопеции.
Дистрофический буллезный эпидермолиз практически всегда является генерализованным и поражает обширные участки тела. Доминантный вариант заболевания в целом отличается более доброкачественным течением, образование пузырей и их разрешение происходит медленно, однако большинство больных в конце концов теряют ногти на руках. После заживления эрозий на поверхности кожи формируются заметные рубцы. Рецессивный вариант дистрофического буллезного эпидермолиза, особенно его тяжелый генерализованный подтип, протекает намного тяжелее: помимо высыпаний у больных часто регистрируются псевдосиндактилии, обширные шрамы, потеря ногтей. Возникает поражение костей скелета, на месте заживших шрамов с годами может развиваться плоскоклеточный рак. Проблемой является еще и высокая устойчивость подтипа Аллопо-Сименса к терапевтическим мероприятиям.
Осложнения любого типа буллезного эпидермолиза сводятся к риску развития шока (при обширных поражениях), присоединения вторичной инфекции и спровоцированного ею сепсиса, обезвоживания больных. В большинстве случаев терапевтические процедуры производят только с целью недопущения этих состояний. Вероятность развития осложнений тем выше, чем большую область тела занимают патологические очаги и чем деструктивнее их характер (напряженные пузыри, эрозии, язвы).
Диагностика буллезного эпидермолиза
В настоящее время диагностика буллезного эпидермолиза осуществляется путем осмотра кожных покровов пациента, с помощью проведения иммуногистологических исследований и генетических анализов, в некоторых случаях производят изучение наследственного анамнеза. При осмотре кожных покровов специалист также может произвести диагностические тесты – механически воздействовать на кожу пациента и спустя время оценить результаты. Развитие на этом участке характерных для буллезного эпидермолиза пузырей или эрозий говорит в пользу наличия данного заболевания. На следующих этапах диагностики производят более точное определение формы патологии.
Иммунофлуоресцентный анализ при буллезном эпидермолизе осуществляется при помощи моно- и поликлональных антител, имеющих сродство к основным белкам эпидермиса, светлой пластинки и верхних слоев дермы. Это позволяет оценить количество того или иного белка, что, в свою очередь, говорит о ферментной активности тканей. Уменьшение количества того или иного белка свидетельствует о его низком выделении или же ускоренном разрушении. Снижение концентрации ключевых протеинов на определенных участках позволяет определить уровень развития пузырей на самом раннем этапе, что уже помогает с высокой долей вероятности определить тип буллезного эпидермолиза. Точку в диагностике этого состояния ставит генетический анализ методом прямого секвенирования генов, которые ассоциированы с тем или иным типом заболевания. Такой многостадийный подход к диагностике буллезного эпидермолиза обеспечивает высокую точность.
Значительно упростить диагностику этого заболевания позволяет изучение наследственного анамнеза пациента, по которому можно выявить его кровных родственников с такой же проблемой. Кроме того, если у кого-то из родных имеется буллезный эпидермолиз, имеет смысл производить пренатальную генетическую диагностику, что позволит выявить наличие данной патологии на ранних этапах развития плода. Дифференциальную диагностику осуществляют с истинной пузырчаткой, некоторыми формами буллезного пемфигоида, приобретенным буллезным эпидермолизом (который является не наследственным, а аутоиммунным заболеванием).
Лечение буллезного эпидермолиза
Специфического лечения этого заболевания не существует, все терапевтические процедуры сводятся к предупреждению развития осложнений и уменьшению выраженности пузырьков и эрозий. В случае тяжелых форм буллезного эпидермолиза назначают преднизолон. Из наружных терапевтических манипуляций производят асептическое вскрытие пузырьков, обработку их крышки антисептиками, накладывают гелиомициновую мазь. Наложение повязок нужно производить крайне осторожно, так как давление бинтов может спровоцировать появление новых пузырей. При наличии осложнений (шока, сепсиса) проводят симптоматическое лечение противошоковыми препаратами и антибиотиками. С профилактической целью можно производить облучение кожных покровов ультрафиолетовыми лучами.
Современная генетика и ряд других областей медицины продолжают широкие исследования буллезного эпидермолиза с целью поиска более эффективных методик лечения. Среди основных технологий и методов наиболее перспективными считаются способы с использованием стволовых клеток, белковая и генная терапии. Однако пока ни один из методов не вышел за рамки экспериментов на животных, поэтому буллезный эпидермолиз в настоящее время является неизлечимым заболеванием.
Прогноз буллезного эпидермолиза
Прогноз буллезного эпидермолиза чаще всего неопределенный, так как зависит от множества факторов и обстоятельств – типа заболевания, наличия или отсутствия у больного сопутствующих нарушений, его образа жизни. Например, локальный подтип простого эпидермолиза чаще всего имеет доброкачественное течение и редко создает угрозу жизни пациенту. Тогда как подтип Аллопо-Сименса имеет очень высокую смертность – как и от кожных проявлений, так и по причине отдаленных осложнений, таких как поражения почек и органов ЖКТ, а также развития плоскоклеточного рака кожи. Больные с такой проблемой должны бережно относиться к своей коже, не забывать про антисептическую обработку эрозий и других поражений, избегать занятий травмирующими видами спорта и иной деятельностью такого рода.
Буллезный эпидермолиз
Общие сведения
Буллезный эпидермолиз (сокр. БЭ) – это понятие объединяющее целую группу редких наследственных болезней, имеющих генетическую и клиническую гетерогенность. Чаще всего патологические процессы происходят в кератиноцитах и приводят к образованию пузырей с доброкачественным течением, возникновению эрозивных участков кожи и слизистых оболочек, повышенной ранимости и чувствительности кожных покровов к любым незначительным механическим травмам, развитию «механобуллезной болезни», которая еще называется синдром Бабочки. Встречаемость разных видов пузырчатки – всего 1 случай на 30-100 тыс. человек.
Ввел понятие буллезного эпидермолиза немецкий дерматолог Генрих Кёбнер еще в 1886 г., хотя подобные случаи кожных заболеваний встречались и ранее.
Продолжительность жизни при буллезном эпидермолизе
Несмотря на стремительное развитие всемирной медицины продолжительность жизни у пациентов с врожденным эпидермолизом – «детей-бабочек» чаще всего не высокая. Все зависит от подтипа заболевания, глубины и обширности патологических поражений. Простой буллезный эмидермолиз при правильном уходе и комплексной терапии протекает легче, с возрастом минимизируется количество пузырей и прогноз для таких пациентов благоприятный. Другие типы генодерматозной болезни, особенно при присоединении инфекций, чаще всего стафилококковой или стрептококковой, при развитии системных осложнений и сепсиса чаще всего приводят к летальному исходу в ранние годы жизни детей.
Патогенез
Патология выявляется с рождения – на коже имеются пузырчатые образования с серологическим содержимым, которые при вскрытии примерно через 2-3 дня оставляют долго незаживающие эрозии, чаще всего приводящие к развитию атрофичной рубцовой ткани, гипер- либо гипокератоза, повторному развитию пузырей. Известны случаи манифестации болезни и в более позднем возрасте – в младенчестве, раннем детстве и даже юношестве.
Поражение кожи — возникновение язв и пузырей вызывают любые механические воздействия, поэтому больше всего страдают участки с наиболее частым трением – подмышки и различные складки, места прилегания одежды и лямок.
В основе патологии лежат мутации генов, кодирующих белки различных слоев кожи – базальных мембран, дермы. При этом происходит нарушение баланса в системе ферментов и ингибиторов, белки становятся объектом атаки защитных систем организма – ферментативного цитолиза, вызывающего отек цитоплазмы, разрыв клеточных оболочек и как следствие — нарушений межклеточных связей, структуры эпидермиса с образованием внутри- либо субэпидермальных булл и везикул.
Классификация
Изучая на ультраструктурном уровне морфологию кожи (количество, виды таких структур кожи как нити кератина, десмосомы, гемидесмосомы, якорные нити, якорные волокна и пр.) и локализацию пузырчатых образований в слоях эпидермиса. Выделяют три основных типа механобуллезного эпидермолиза, которые подразделяются на более чем 30 подтипов в зависимости от фенотипических и генетических особенностей больных, а также типа наследования:
Причины буллезного эпидермолиза
Основные причины возникновения патологии — мутации более чем в 10 генах, отвечающих за кодирование белков различных слоев кожи, чаще всего в 75% — это гены KRT5 и 14, LAMC2, LAMA3, LAMB3, COL17A1. Как указывает онлайн-ресурс Википедия почти для каждого из установленных подтипов БЭ удалось выявить мутации в определённых генах, среди них чаще всего встречаются:
Тип наследования буллезного эпидермолиза встречается как аутосомно-рецессивный (наиболее часто), аутосомно-доминантный, так и однородительская дисомия, и соматический мозаицизм.
Факторы, провоцирующие врожденный буллезный эпидермолиз
Врожденный синдром Бабочки может развиться даже у здоровых родителей, не несущих мутированные гены. Спонтанные мутации возникают внутриутробно и причиной тому становится:
Симптомы
Симптоматика буллезного эпидермолиза связана с нарушением структуры кератиноцитов и проявляется в виде:
Дополнительные симптомы простого БЭ
Простые эпидермолитические поражения обычно возникают на кистях рук и на стопах либо могут покрывать всё тело. Кроме того может наблюдаться:
Заживление пузырей чаще всего происходит без рубцевания, иногда даже напоминает простой герпес, но при этом очень высока вероятность рецидивов.
Простой буллезный эпидермолиз
Особенности течения пограничного БЭ
Этот тип отличается развитием патогномоничного симптома – возникновения участков обильной грануляционной ткани на различных частях тела (как на фото буллезного эпидермолиза пограничного типа), например, локализованной симметрично вокруг рта, в средней части лица, вокруг носа, на верхней части спины, в подмышечных впадинах или ногтевых валиках. Патология может привести к ониходистрофии и даже полной утрате ногтевых пластинок, большому количеству милий, серьёзных рубцов на теле, в том числе рубцовой алопеции, корок на коже, язв в ротовой полости, гипоплазии эмали и тяжелому кариесу зубов. Среди возможных системных осложнений обычно выявляют полиэтиологическую анемию, задержку роста, эрозии, кожные везикулярные высыпания и отслоение, стриктуры в желудочно-кишечном тракте. Риск их развития повышается в зависимости от площади, степени деструктивности и глубины кожных поражений.
Пограничнй буллезный эпидермолиз
Пограничный буллезный эпидермолиз характеризуется крайне высокой смертностью преимущественно в первые годы жизни, вызванной прекращением прибавки в весе, сепсисом, пневмонией или обструкцией трахеи и гортани.
Внекожные проявления дистрофического БЭ
Помимо генерализованных кожных поражений — рецидивирующего образования пузырей, эрозий, милий, атрофического рубцевания и утраты ногтей «синдром Бабочки» вызывает:
Дистрофический буллезный эпидермолиз
Анализы и диагностика
Наибольшее значение в постановке диагноза играет биопсия — исследование образцов кожи при помощи трансмиссионных электронных микроскопов, позволяющих осуществить визуализацию и провести полуколичественный анализ различных структур эпидермиса. Благодаря доступности моноклональных и поликлональных антител против белков разных слоев эпидермиса, участвующих в патогенезе буллезного эпидермолиза на сегодняшний день всю большую популярность завоёвывают иммуногистологические методы.
Иммуногистохимический метод исследования и метод непрямой иммунофлюорисценции позволяют определить состояние экспрессии структурных белков с наследственными дефектами в клетках кожи — кератиноцитах и базальных мембранах (основы эпителия, выполняющей барьерную и трофическую функцию), а также схему распределения протеидов в ранее образованных или искусственно спровоцированных пузырях, в том числе — их глубину локализации.
Благодаря современным методам ДНК-диагностики удается быстро классифицировать разновидность патологии, выявить структурные белки, подвергшиеся мутации и составить клинический прогноз. Инновационный метод генетического анализа – прямое секвенирование дает возможность выявить мутации, их тип и локализацию, достоверно подтвердить диагноз.
Помимо этого важную роль играет сбор семейного анамнеза и истории болезни пациента, комплексное обследование всего организма, проведение лабораторных анализов.
Лечение буллезного эпидермолиза
Наиболее эффективным и распространённым на сегодняшний день считается превентивное и симптоматическое лечение, так как радикальной терапии для излечения любого из подтипов БЭ до сих пор разработано не было, хотя точно поставленный диагноз дает возможность существенно повысить качество жизни и снизить вероятность рецидивов.
Наиболее перспективными считаются направления лечения, способные препятствовать образованию или заменять белки кожи неправильной структуры:
Комплексная терапия обычно состоит из таких составляющих как:
Врожденный буллезный эпидермолиз
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ВРОЖДЕННЫМ БУЛЛЕЗНЫМ ЭПИДЕРМОЛИЗОМ
Шифр по Международной классификации болезней МКБ-10:
Q81
ОПРЕДЕЛЕНИЕ
Врожденный буллезный эпидермолиз – фенотипически и генетически гетерогенная группа генодерматозов, основным клиническим проявлением которых являются пузыри, возникающие после незначительного механического воздействия на коже и слизистых оболочках вследствие генетически обусловленных дефектов структурных белков кожи, обеспечивающих интраэпидермальные или дермоэпидермальные связи.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Согласно рекомендациям Третьего международного согласительного совещания по диагностике и классификации буллезного эпидермолиза (2008 г.) и их пересмотру в 2014 году, различают 4 основных типа и 6 субтипов врождённого буллезного эпидермолиза, объединенных одним общим признаком – механической слабостью или хрупкостью эпителиальных структур кожи [5, 6] (Таблица 2). Внутри основных субтипов выделено около 30 клинических форм заболевания. В классификации врожденного буллезного эпидермолиза также учитываются уровни кожного покрова, в которых образуются пузыри.
К основным типам ВБЭ относят простой буллезный эпидермолиз (ПБЭ), пограничный буллезный эпидермолиз (ПогрБЭ), дистрофический буллезный эпидермолиз (ДБЭ) и синдром Киндлер.
Таблица 2. Классификация врожденного буллезного эпидермолиза 6
| Типы ВБЭ | Основные группы | Уровень образования пузыря | Клинические формы (подтипы) ВБЭ |
| Простой буллезный эпидермолиз | Супрабазальный ПБЭ | Интраэпидермальный | Синдром отслаивания кожи на конечностях Поверхностный ПБЭ Акантолитический ПБЭ |
Синдромы хрупкости кожи:
— Десмоплакина дефицит
— Плакоглобина дефицит
— Плакофиллина дефицит
Тяжелый генерализованный ПБЭ
Средне-тяжелый генерализованный ПБЭ
ПБЭ с пятнистой пигментацией
ПБЭ кольцевидный мигрирующий
ПБЭ аутосомно-рецессивный с вовлечением кератина 14
ПБЭ с мышечной дистрофией
ПБЭ с атрезией пилоруса
ПБЭ Огна
ПБЭ аутосомно-рецессивный с дефицитом антигена 1 буллёзного пемфигоида
ПБЭ аутосомно-рецессивный с дефицитом экзофиллина 5
ПогрБЭ генерализованный средне-тяжелый
ПогрБЭ с атрезией пилоруса
ПогрБЭ с поздней манифестацией
ПогрБЭ с вовлечением дыхательной и почечной систем
ПогрБЭ инверсный
ЛОК-синдром (ларинго-онихо-кожный)
ДДБЭ акральный
ДДБЭ претибиальный
ДДБЭ пруригинозный
ДДБЭ с поражением только ногтей
ДДБЭ, буллезный дермолиз новорожденных
РДБЭ генерализованный средне-тяжелый
РДБЭ инверсный
РДБЭ локализованный
РДБЭ претибиальный
РДБЭ пруригинозный
РДБЭ центростремительный
РДБЭ, буллезный дермолиз новорожденных
Этиология и патогенез
Развитие врожденного буллезного эпидермолиза (ВБЭ) обусловлено мутациями генов, кодирующих структурные белки кожи, которые обеспечивают связь между эпидермисом и дермой. К настоящему времени в 15 генах структурных белков кожи выявлено более 1000 мутаций, способных приводить к развитию различных клинических типов врожденного буллезного эпидермолиза [1, 2] (Таблица 1).
С мутациями связаны нарушения синтеза белков: отсутствие белка, синтез функционально неполноценного белка, синтез белка с нарушениями структуры, облегчающими доступ к белку протеаз, что приводит к его быстрому разрушению.
Белками, с которыми связано развитие заболевания, являются кератины 5 и 14, десмоплакин, плакофилин-1, плектин, интегрин α6β4, ламинин 332, коллагены VII и XVII типов, киндлин. Эти белки имеют различную локализацию в коже: в кератиноцитах локализуются кератины 5 и 14, внутри светлой пластинки (lamina lucida) базальной мембраны – интегрин α6β4, ламинин 332, коллаген XVII типа, под темной пластинкой (lamina densa) базальной мембраны – коллаген VII типа, на разных уровнях эпидермиса – киндлин.
Известны данные о распространенности врожденного буллезного эпидермолиза на территории 70 из 85 субъектов Российской Федерации: от 0 до 19,73 случаев на миллион населения, в среднем – 3,64 случая на миллион населения [3]. Оценивается, что популяционная частота врожденного буллезного эпидермолиза в России составляет 1:50000–1:300000, а прогнозируемое ежегодное количество больных ВБЭ – 14–34 случаев на 1,7 млн. новорожденных [4].
В большинстве стран мира отмечается преобладание в структуре заболевания простого врожденного буллезного эпидермолиза, в ряде стран – дистрофического буллезного эпидермолиза; реже диагностируется пограничный тип заболевания [3]. Гендерные различия для врожденного буллезного эпидермолиза не характерны. Среди зарегистрированных больных преобладают несовершеннолетние, что обусловлено смертностью больных ВБЭ с тяжелым течением до достижения совершеннолетия и отсутствием обращаемости за медицинской помощью совершеннолетних больных с легким течением заболевания.
Таблица 1. Гены, подвергающиеся мутациям, при разных формах ВБЭ
| Группа БЭ | Дефектный белок (белок-мишень) | Ген, кодирующий белок |
| Простой БЭ | ||
| 1. Супрабазальный | ||
| a) летальный акантолитический | Десмоплакин | DSP |
| b) отсутствие плакофилина 1 | Плакофилин 1 | PKP-1 |
| c) Поверхностный | данные отсутствуют | — |
| 2. Базальный | ||
| a) Локализованный | кератин 5, кератин 14 | KRT5, KRT14 |
| b) Герпетиформный | кератин 5, кератин 14 | KRT5, KRT14 |
| c) другие генерализованные | кератин 5, кератин 14 | KRT5, KRT14 |
| d) с пятнистой пигментацией | кератин 5 | KRT5 |
| e) с мышечной дистрофией | плектин | PLEC |
| f) с атрезией привратника | плектин, α6β4 интегрин | PLEC, ITGA6, ITGB4 |
| g) аутосомно-рецессивный | кератин14 | KRT14 |
| h) Огна(Ogna) | плектин | PLEC |
| i) кольцевидный мигрирующий | кератин 5 | KRT5 |
| Пограничный БЭ | ||
| 1. Острый летальный | ламинин- 332 | LAMA3, LAMB3, LAMC2 |
| 2. Генерализованный (не остропротекающий) | Ламинин-332, коллаген 17 типа | LAMA3, LAMB3, LAMC2, COL17A1 |
| 3. Локализованный не-Герлитца | коллаген 17 типа | COL17A1 |
| 4. С атрезией привратника | α6β4 интегрин | ITGA6, ITGB4 |
| 5. Инверсный | ламинин 332 | LAMA3, LAMB3, LAMC2 |
| 6. С поздней манифестацией | данные отсутствуют | — |
| Дистрофический БЭ | ||
| Все формы | коллаген 7 типа | COL7A1 |
| Синдром Киндлер | киндлин 1 | KIND1 |
Клиническая картина
Cимптомы, течение
Основным клиническим признаком любой формы (подтипа) ВБЭ является появление пузырей при незначительной механической травме. Для всех подтипов простого БЭ характерны полушаровидные, напряженные, целиком заполненные жидкостью пузыри, возникающие чаще в местах трения и травмирования. При пограничных и дистрофических подтипах пузыри вялые, со складчатой, свисающей под весом жидкости покрышкой, легко вскрывающиеся, образующиеся не только в местах травмирования, но и в местах растяжения кожи (подмышечные и паховые складки, шея). Множественные, с большой площадью поражения пузыри и эрозии могут наблюдаться при любых подтипах заболевания, единичные – преимущественно при простых подтипах. Образование милиумов на коже присуще любому подтипу ВБЭ, пигментные невусы характерны для рецессивных дистрофических подтипов. При всех пограничных и дистрофических подтипах наблюдается длительное заживление эрозий.
ПБЭ тяжелый генерализованный (Кебнера)
Заболевание начинается с рождения или первых месяцев жизни с появления множественных генерализованных пузырей. Первые пузыри возникают, как правило, на стопах, реже – на других отделах конечностей, шее, спине, ягодицах. Наиболее выраженные клинические проявления заболевания регистрируются в возрастном периоде до 1 года, в дальнейшем кожный процесс стабилизируется, его ухудшение наблюдается летом, значительное улучшение – в зимнее время года. В раннем детском возрасте у больных появляются гиперкератотические участки на подошвах и гипергидроз ладоней и подошв, сохраняющиеся и во взрослом возрасте. В период полового созревания и климакса наблюдается улучшение кожного процесса.
ПБЭ локализованный (Вебера-Коккейна)
Первое появление пузырей наблюдается, как правило, на стопах и ассоциировано с началом ходьбы, но может возникать и раньше. В дальнейшем пузыри появляются на кистях, их образование всегда ассоциировано с травмированием. Эпителизация пузырей происходит с образованием милиумов. Прогрессирование заболевания наблюдается до 4–5-летнего возраста, в дальнейшем регистрируется постепенное улучшение кожного процесса. Гиперкератоз подошв развивается до 10-летнего возраста, во время полового созревания появляется или усиливается гипергидроз и утолщение ногтей на стопах.
Простой герпетиформный БЭ (Доулинг-Меара)
Множественные генерализованные пузыри на коже и слизистой оболочке полости рта появляются с рождения или в течение первой недели жизни и не имеют отчетливой связи с травмированием. Склонность к группировке (герпетиформность) и вторичная пигментация наблюдаются с 3–6 месячного возраста больного. Прогрессирование заболевания наблюдается в возрастной период до 1 года, затем характерна стабилизация процесса и постепенное улучшение вплоть до полного прекращения появления пузырей или редкого их появления в связи с механической травмой. Часто происходит заполнение пузырей гнойным содержимым и образование слоистых желто-коричневых корочек. После разрешения высыпаний на коже выявляется стойкая пигментация. С 2-х летнего возраста больного становится отчетливой сезонность обострений – ухудшение летом и улучшение зимой, у некоторых больных регистрируется разрешение высыпаний во время лихорадки. Гиперкератоз на подошвах и изменения ногтей развиваются с первых лет жизни. Также у больных наблюдаются некожные проявления заболевания: запоры, анальные трещины, затруднение дыхания, бледность, слабость, головокружение, пищеводный рефлюкс, анемия. У взрослых лиц может возникнуть базальноклеточный рак кожи.
Пограничный генерализованный тяжелый ВБЭ (летальный Герлитца).
Заболевание характеризуется появлением и распространением вялых, множественных, быстро вскрывающихся пузырей на коже и слизистых оболочках, образованием грануляций вокруг ногтей и рта, появляющихся при рождении (у большей части больных) или в первые дни жизни. Нередко при рождении наблюдается аплазия кожи, охриплость голоса, деформации ногтей или анонихия. После прорезывания зубов заметна гипоплазия эмали.
Заживление эрозий происходит с рубцовой атрофией, которая при локализации на слизистой оболочке полости рта приводит к микростомии и анкилоглоссии. Также нередко наблюдаются эрозии и помутнение роговицы, сращение век. Со временем развивается диффузная алопеция, у взрослых лиц – плоскоклеточный рак кожи.
К некожным проявлениям заболевания относятся: отставание в росте и развитии, нарушение дыхания, анемия, реже – гастроэнтерит, пневмония, сепсис. Летальный исход в первые месяцы и годы жизни связан с дыхательной недостаточностью, пневмонией, сепсисом, дистрофией. Больные, пережившие первые годы жизни, в дальнейшем страдают от дисфагии, сужения пищевода, аномалий мочеполовой системы, стриктур уретры, стеноза гортани, затруднения дыхания, анемии.
ПогрБЭ генерализованный среднетяжелый (не Герлитца)
Начальные симптомы заболевания аналогичны таковым при тяжелом генерализованном ПогрБЭ. Пузырные высыпания располагаются преимущественно на кистях и стопах. В дальнейшем состояние кожи и слизистых оболочек улучшается, кожные эрозии эпителизируются с образованием поверхностной атрофии. Также, как и при тяжелой форме заболевания нередко выявляются рубцовые сращения век, постепенная утрата ногтей, запоры, стриктуры уретры и влагалища, сужение наружного отверстия мочеиспускательного канала, позднее половое развитие, боли в сердце, кардиомиопатия, аритмии, низкие рост и вес, высокий голос, пищеводный рефлюкс, почечная недостаточность, миалгии, артралгии, остеопороз. Отличительным признаком заболевания от нетяжелых рецессивных подтипов ДБЭ является гипоплазия зубной эмали и углубления в ней.
ПогрБЭ с поздней манифестацией.
Пузыри и эрозии появляются на кистях и стопах, реже – на локтях, коленях и слизистой полости рта, не с рождения, а в детском или молодом возрасте. Ногти дистрофичны или отсутствуют, наблюдается гипергидроз, несовершенный амелогенез (неправильное или несовершенное развитие зубной эмали), потеря дерматоглифики и медленно прогрессирующая атрофия кожи.
Доминантный дистрофический ВБЭ
Лишь у небольшого числа пациентов пузыри на коже и слизистой оболочке полости рта появляются с рождения, у большинства – с первого месяца жизни. Пузыри как правило, располагаются в местах давления и трения, но могут появляться и спонтанно на любых участках кожи, чаще – в акральных зонах. Со второго года спонтанного возникновения пузырей не происходит, а к 4–5летнему возрасту жизни больного пузыри появляются только после заметной травмы (падение, ушибы, трение, расчесы) и повторно располагаются на рубцах в местах заживления предшествующих эрозий, как правило, на локтях, лодыжках, коленях, шее. Появление высыпаний на слизистой оболочке полости рта становится редким или полностью прекращается к 9–10 году жизни. Состояние кожи стабилизируется в периоде полового созревания и остается неизменным в последующие годы. В единичных случаях появление пузырей прекращается к 12–13 годам.
На заживших участках кожи образуются милиумы и пигментные невусы. Ногтевые пластинки, утраченные в течение первых лет жизни из-за возникновения под ними пузырей, не восстанавливаются, хотя контуры ногтевого ложа не сглаживаются, остальные ногтевые пластинки становятся небольшими по размеру (микронихия), серовато-желтого цвета, утолщенными. С возрастом поражение ногтей прогрессирует. Беловатые участки шагреневой кожи в виде папул и бляшек на спине вдоль позвоночника, на шее, груди и пояснице у некоторых пациентов заметны после 10–16 лет.
К некожным проявлениям заболевания относятся: дисфагия, стриктуры пищевода, запоры, анальные трещины.
Рецессивный дистрофический БЭ инверсный
Пузыри на коже и слизистой оболочке появляются с первой недели жизни, с 2–6 летнего возраста высыпания локализуются преимущественно в складках, на проксимальных отделах конечностей, шее и туловище. У взрослых лиц поражение кожи менее обширно, наблюдается преимущественно в складках и завершается рубцеванием, ограничивающим движения. С возрастом развивается диффузная алопеция вплоть до полного облысения. Эрозии в полости рта заживают с рубцеванием, обусловливая микростомию и анкилоглоссию. Поражение слизистых оболочек с возрастом прогрессирует: наблюдается постоянная дисфагия, стриктуры пищевода, диарея или запоры, нарушения мочеиспускания, эрозии и помутнение роговицы, сращение век. Снижается слух, что связано с сужением слухового прохода. Отмечаются позднее половое развитие, отсутствие роста волос на теле после пубертатного возраста, развитие стриктур влагалища. Поражение кистей и стоп минимально, хотя часть ногтей утрачивается в детском возрасте.
В третьем-четвертом десятилетиях жизни наблюдается развитие быстро метастазирующего плоскоклеточного рака кожи в области хронических кожных язв и/или на рубцах.
Дистрофический БЭ пруригинозный
Заболевание выявляется с рождения или с раннего детского возраста, характеризуется умеренно выраженным образованием пузырей, преимущественно в акральных зонах, после заживления эрозий остается рубцовая атрофия кожи. У взрослых лиц на голенях образуются лихеноидные папулы и бляшки, наблюдается ониходистрофия. Исключительно сильный зуд провоцирует появление пузырей, экскориаций, милиумов.
Синдром Киндлер
Типичные клинические проявления синдрома Киндлер развиваются с рождения и включают в себя образование пузырей на коже и слизистых оболочках, последующее рубцевание с формированием контрактур, псевдосиндактилий, микростомии и анкилоглоссии, прогрессирующую пойкилодермию, фоточувствительность, стенозирующие процессы желудочно-кишечного и урогенитального тракта в виде сужения пищевода, мочеточников и влагалища, патологию зубо-челюстной системы (нарушение прорезывания зубов, кариес, периодонтит, структурная слабость десен и /или их опухание, постепенная потеря зубов вплоть до полной адентии). Нередко наблюдаются дистрофия ногтевых пластинок (истончение, изогнутость, дорсальный птеригиум), эктропион нижних век, ладонно-подошвенная кератодермия, псевдоаингум (циркулярные фиброзные перетяжки пальцев вплоть до спонтанной ампутации), лейкокератоз губ, плоскоклеточный рак кожи, нарушение потоотделения (ангидроз или гипогидроз), скелетные аномалии.
Другие подтипы ВБЭ встречаются крайне редко.
Осложнения ВБЭ
Наиболее опасным осложнением РДБЭ и ПогрБЭ Герлитца является плоскоклеточный рак кожи. В большинстве случаев новообразования кожи появляются на облучаемых солнцем (голова, шея, тыл кистей) и наиболее часто травмируемых частях тела (нижние конечности, особенно зона коленей). Новообразования агрессивны и быстро метастазируют.
Диагностика
Диагностика врожденного буллезного эпидермолиза основана на анализе данных анамнеза, клинической картины заболевания и результатов лабораторных исследований.
Гистологическое исследование биоптата кожи, полученного из очага поражения со свежим пузырем, выявляет субэпидермальную полость, но не позволяет диагностировать тип заболевания. Для установления типа врожденного буллезного эпидермолиза необходимо проведение исследований методом непрямой иммунофлюоресценции или трансмиссионной электронной микроскопии. В пренатальной диагностике ВБЭ ключевую роль играет генетический анализ.
Исследование биоптатов кожи больных ВБЭ с помощью непрямой реакции иммунофлюоресценции (нРИФ) используется для определения в зоне дермо-эпидермального соединения экспрессии структурных белков кожи. Устанавливают их присутствие, снижение или отсутствие их экспрессии. Методом нРИФ определяют также уровень образования пузыря (внутриэпидермально, внутри светлой пластинки базальной мембраны, под плотной пластинкой базальной мембраны). Диагностическое значение имеют выявление дефицитного белка и определение уровня формирования пузыря.
Для проведения исследований методом нРИФ требуется получение биоптата кожи со свежим, существующим не более 24 часов пузырем. Биопсию проводят на границе видимо здоровой кожи и свежего пузыря или в зоне трения (через 30 минут после его прекращения).
При необходимости для установления субтипа ВБЭ может быть проведено исследование методом трансмиссионной электронной микроскопии, которое позволяет определить уровень образования пузыря и обнаружить ультраструктурные изменения в коже больных ВБЭ. С помощью трансмиссионной электронной микроскопии возможно оценить состояние таких клеточных и внутриклеточных структур как десмосомы, полудесмосомы, кератиновые филаменты, крепящие (якорные) филаменты, крепящие (якорные) фибриллы, которые при различных клинических формах НБЭ могут отсутствовать, содержаться в коже в недостаточном количестве, иметь дефектную структуру.
Для диагностики ассоциированных с ВБЭ заболеваний и внекожных поражений, а также осложнений ВБЭ, могут потребоваться консультации терапевта, гастроэнтеролога, гематолога, кардиолога, хирурга, уролога, гинеколога, стоматолога, офтальмолога, оторинолариногола, онколога (по показаниям).
Дифференциальный диагноз
Дифференциальная диагностика БЭ наиболее трудна в младенческом возрасте и проводится с другими пузырными заболеваниями новорожденных – пузырчаткой новорожденных, эксфолиативным дерматитом Риттера, герпесом новорожденных, недержанием пигмента (синдром Блоха-Сульцбергера), буллезной врожденной ихтиозиформной эритродермией. Начавшиеся поздно подтипы ВБЭ дифференцируют с пузырными заболеваниями – герпетиформным дерматитом Дюринга, буллезным пемфигоидом Левера, многоформной экссудативной эритемой, токсическим эпидермальным некролизом, синдромом Стивенса-Джонсона, IgA-линейным дерматозом, приобретенным буллезным эпидермолизом. Простой герпетиформный БЭ напоминает герпетиформный дерматит Дюринга, простой локализованный – дисгидротическую экзему.
Синдром Киндлер имеет выраженное сходство с наследственной пойкилодермией Ротмунда-Томсона (Rothmund-Thomson), наследственной акрокератотической пойкилодермией Вери (Weary).
Лечение
Цели лечения
— регресс пузырных и эрозивно-язвенных высыпаний;
— профилактика возникновения новых высыпаний;
— устранение или уменьшение выраженности симптомов некожных проявлений заболевания;
— повышение качества жизни больных.
Общие замечания по терапии
Этиопатогенетической терапии БЭ не существует. Терапия больных ВБЭ включает [8–10]:
— уход за пораженной и непораженной кожей,
— лекарственную терапию поражений кожи и слизистых оболочек,
— лечение осложнений заболевания (анемии, псевдосиндактилии, кариеса и адентии, стриктур пищевода, остеопороза и др.) специалистами соответствующего профиля (терапевтом, гематологом, гастроэнтерологом, хирургом, стоматологом).
Уход за пораженной кожей заключается в обработке пузырей, эрозий и язв. Пузыри перед вскрытием, эрозии и язвы перед перевязкой обрабатывают раствором антисептика, предпочтительно водным.
Пузыри вскрывают иглой для подкожных инъекций, хирургической иглой, ножницами или скальпелем, обработанными антисептиками. Рекомендуется прокалывать пузырь параллельно его покрышке, не задевая дно, создав 2 отверстия, входное и выходное. Содержимое с помощью марлевой салфетки аккуратно удаляется легкими промакивающими движениями во избежание увеличения площади пузыря. При выраженной болезненности в области пузыря его содержимое можно аспирировать шприцом.
Покрышку пузыря удалять нежелательно в связи с дополнительными болевыми ощущениями, однако покрышка может быть удалена во избежание повторного наполнения пузыря экссудатом.
Проколотые пузыри затем повторно обрабатывают раствором антисептика (D) [8].
После обработки эрозий и язв раствором антисептика проводится перевязка. Для перевязки используются:
— первичные (контактные) повязки (неадгезивные повязки, коллагеновые пористые покрытия),
— вторичные (фиксирующие) повязки.
На поверхность эрозивно-язвенных дефектов кожи наносится первичный (контактный) перевязочный материал. Предпочтение отдается неадгезивным повязкам, которые не имеют клеевой основы, что не приводит к прилипанию повязки к коже больных. Повязку предварительно обрезают в соответствии с очертаниями раневого дефекта до размера, превышающего размер дефекта кожи на 1–2 см. Гидрогелевые повязки меняют ежедневно либо по мере высыхания, остальные виды неадгезивных повязок – каждые 3-4 дня, при наличии избыточного отделяемого с поверхности эрозий и язв – ежедневно (D) [9]. В случаях обильной экссудации на поверхности эрозий и язв используются повязки, абсорбирующие экссудат, которые накладывают, захватывая, по крайней мере, 2 см окружающей кожи (D) [8]. В случае выявления в области эрозий и язв признаков вторичного инфицирования (гнойное отделяемое, гнойные корочки) применяются неадгезивные повязки и раневые покрытия, содержащие антимикробные средства или антисептики. Повязки, содержащие ионы серебра и/или антибактериальные препараты, следует использовать не более, чем на 3 дня.
Для облегчения снятия повязок при проведении перевязок возможно использование очистителя для кожи в форме спрея.
При зуде назначают антигистаминные и топические глюкокортикостероидные препараты, при болезненности в области высыпаний – препараты из группы ненаркотических анальгетиков, в том числе нестероидные противовоспалительные средства.
При затруднении глотания лекарственные препараты предпочтительно назначать перорально в жидком виде или в виде суспензии или парентерально.
При осложнении эрозивно-язвенных поражений кожи вторичным инфицированием в зависимости от его выраженности проводится системная и/или топическая антибактериальная терапия.
Для улучшения барьерных свойств кожи рекомендуется использование мазей, содержащих витамин А, а также косметических увлажняющих кремов, которые наносят на сухие участки кожи 2 раза в день.
Терапия заболеваний внутренних органов и некожных поражений, ассоциированных с ВБЭ, и осложнений ВБЭ назначается и проводится специалистами соответствующего профиля. При выявлении пониженного уровня общего гемоглобина в крови показана консультация терапевта или гематолога для подтверждения диагноза железодефицитной анемии и назначения терапии препаратами железа. При поражении желудочно-кишечного тракта, мочеполовых путей, в том числе, при развитии стриктур, показаны консультации гастроэнтеролога, уролога, гинеколога. При поражении зубов больным необходима консультация стоматолога, при поражении сердца – кардиолога, при выявлении признаков остеопороза – терапевта. При развитии псевдосиндактилий, затруднения глотания и мочеиспускания в результате стриктур и сужения пищевода, уретры, мочеточника следует рекомендовать консультацию хирурга для определения показаний и противопоказаний к хирургическому лечению.
Схемы терапии
1. Для обработки вскрытых пузырей, эрозий и язв используются антисептические средства (D) [9–12]
— хлоргексидина биглюконат 0,05%, 0,1%, 0,5% водный раствор
или
— метилтиониния хлорид 1% раствор для местного и наружного применения (водный)
или
— нитрофурал 0,02% раствор для местного и наружного применения (водный)
или
— гидроксиметилхиноксалиндиоксид 1% раствор для внутриполостного введения и наружного применения
или
— бензилдиметил-миристоиламино-пропиламмоний 1% раствор,
или
— октенидина дигидрохлорид раствор для местного и наружного применения.
2. Для первичной перевязки используются (D) [9–12, 15]
неадгезивные повязки: контактная накладка на рану, повязка липидо-коллоидная стерильная, тонкая губчатая повязка для лечения острых и хронических ран, мазевые повязки, стерильная повязка с восковым покрытием.
3. В случаях обильной экссудации используются
первичные повязки: моделируемые повязки с мягким силиконовым покрытием.
4. В случаях длительного существования эрозий и язв (не менее 1 месяца) используются
— первичные повязки: гидрогелевая повязка без самоклеющейся основы, гидроактивная мазевая повязка, повязка из волокон кальция-альгината, самофиксирующаяся гидроколлоидная повязка, гидроколлоидная повязка;
— коллагеновые пористые покрытия (коллагеновые губки): раневое коллагеновое покрытие, нетканое раневое покрытие, коллагеновая губка с диоксометилтетрагидропиримидином.
5. При выявлении в области эрозий и язв признаков вторичной инфекции (гнойное отделяемое, гнойные корочки) используются первичные повязки:
— серебросодержащие: антимикробная гидроальгинатная повязка, липидо-коллоидное контактное покрытие с сульфадиазином серебра, липидоколлоидная повязка на полимерной сетчатой основе с ионами серебра, серебросодержащая повязка с антибактериальными свойствами, стерильное формоустойчивое гидрогелевое антибактериальное покрытие, повязка антимикробная мягкая силиконовая, средства перевязочные защитно-покровные на основе технологии с серебром;
— содержащие хлоргексидин: повязка атравматическая антимикробная стерильная с хлоргексидином, парафинизированная марлевая повязка с 0,5% раствором хлоргексидина ацетата;
— содержащие антибактериальное средство: мазевая атравматическая с восковым покрытием, стерильная с мазью с мазью на основе гидроксиметилхиноксалиндиоксида 5%, мазевая атравматическая с восковым покрытием, стерильная с мазью с мазью на основе диоксометилтетрагидропиримидин и хлорамфеникола, покрытие раневое на основе коллаген-хитозанового комплекса с включением антибактериального средства фурагина калия и анестетика анилокаина, покрытие раневое на основе коллаген-хитозанового комплекс с включением антисептика растительного происхождения шиконина, покрытие на раны и ожоги.
6. Для фиксации первичных повязок используются вторичные повязки, к которым относятся самофиксирующиеся, фиксирующие, трубчатые фиксирующие, эластичные трубчатые бинты или нательное белье (D) [9–12, 15].
7. В случае прилипания повязок при необходимости их снятия используется (D) [8] очиститель для кожи в форме спрея (распыляют вокруг места фиксации повязки и другого перевязочного материала, через несколько секунд осторожно удаляют повязку с кожи).
8. Для стимуляции эпителизации эрозий и язв используются стимуляторы регенерации тканей (D) [9–12]
— декспантенол + хлоргексидин, крем –1 раз в сутки наружно в течение 3 недель (D) [16]
или
— декспантенол, крем – 1 раз в сутки наружно в течение 28 дней (D) [17]
или
— диоксометилтетрагидропиримидин + ретинол, мазь – 1 раз в сутки наружно в течение 30 дней (D) [18]
или
— гемодериват телячьей крови, гель 2% – 1 раз в сутки наружно в течение 3 недель (D) [19]
или
— ретинола ацетат в капсулах или в масляном растворе в суточной дозе 5000 МЕ на кг массы тела (равными частями утром и вечером после еды) перорально в течение 1,5–2 месяцев (D) [20].
10. При распространенных инфицированных поражениях кожи назначается системная антибактериальная терапия (D) [9–12]
— амоксициллин + клавулановая кислота 125+31,25мг/5 мл в сутки или 250+62,5мг/5 мл в сутки (порошок для приготовления суспензии для приема внутрь) перорально в течение 2 недель
или
— клиндамицин 150 мг перорально 3-4 раза в сутки в течение 2 недель или 300 мг внутримышечно 2 раза в сутки в течение 10-14 дней,
или
— ципрофлоксацин 250 мг перорально 2 раза в сутки в течение 2 недель или 200 мг внутривенно капельно в течение 30 минут 2 раза в сутки, на курс 10–14 инъекций
или
— моксифлоксацин 400 мг перорально 1 раз в сутки в течение 2 недель или 400 мг внутривенно в течение 60 минут, на курс 10–14 инфузий.
11. При поражениях кожи, сопровождающихся зудом, назначаются (D) [9–12]
наружно:
— клобетазола пропионат, 0,05% мазь 1–2 раза в сутки на зудящие очаги поражения до наступления улучшения, но не более 4 недель.
системно:
Блокаторы Н1-гистаминовых рецепторов
— фексофенадин 120 мг в сутки перорально в течение 10 дней,
или
— эбастин 10–20 мг в сутки перорально в течение 7–14 дней,
или
— лоратадин 10 мг перорально 1 раз в сутки в течение 7–14 дней;
или
— дезлоратадин 5 мг или 10 мл перорально 1 раз в сутки в течение 7–14 дней;
или
— цетиризин 5 мг или 10 мл перорально 1 раз в сутки в течение 7–14 дней;
или
— левоцетиризин 5 мг или 20 капель перорально 1 раз в сутки течение 7–14 дней.
Анксиолитики
— гидроксизин 75–100 мг в сутки перорально или внутримышечно взрослым, 1–2,5 мг на кг массы тела в сутки – детям в течение 7–14 дней
Антидепрессанты
— пароксетин 20 мг в сутки перорально
| Примечание. В инструкции по медицинскому применению пароксетина врожденный буллезный эпидермолиз и зуд не включены в показания к применению препарата. |
| Примечание. Для определения показаний и противопоказаний к назначению лекарственных препаратов из групп антидепрессантов и анксиолитиков необходима консультация психиатра (психотерапевта). |
12. При поражении слизистой оболочки полости рта назначается (D) [9–13]
— хлоргексидина биглюконат 0,05%, 0,1%, 0,5% водный раствор – полоскать полость рта после каждого приема пищи
или
— холина салицилат + цеталкония хлорид гель 2–3 раза в сутки до еды и перед сном (полоску геля длиной 1 см для взрослых наносят на пораженный участок слизистой оболочки);
или
— метронидазола бензоат + хлоргексидина биглюконат, гель стоматологический на область десен 2 раза в сутки в течение 7-10 дней;
или
— алюминия гидроксид + магния гидроксид гель и суспензия, алюминия фосфат гель 20% (несколько капель подержать во рту около 2 минут);
или
— ретинола пальмитат мазь – аппликации на слизистую оболочку полости рта 2–3 раза в сутки на марлевой салфетке в течение 10 минут, затем полчаса воздержаться от употребления пищи.
13. При ощущении болезненности в очагах поражения назначаются нестероидные противовоспалительные средства (D) [9–12, 14]
— парацетамол 500 мг или 15 мл перорально до 4 раз в сутки;
или
— ибупрофен 200 мг перорально 3 раза в сутки (утреннюю дозу принимают до еды, остальные –на протяжении дня после еды)
или
— ибупрофен + парацетамол: 1 таблетка перорально 2-3 раза в сутки с интервалом не менее 4 часов.
Особые ситуации
Новорожденные.
В периоде новорожденности наблюдение и симптоматическая терапия за больными ВБЭ проводится в условиях отделения интенсивной терапии педиатрического стационара. Основные принципы терапии не отличаются от таковых у взрослых лиц. Лекарственная терапия проводится с учетом возрастных ограничений к назначению лекарственных препаратов. Профилактические прививки противопоказаны только в период нарушения общего состояния ребенка.
Беременные.
Беременность у больных ВБЭ обычно протекает без осложнений. При планировании беременности необходимо провести лечение сопутствующих заболеваний, в том числе очагов хронической инфекции, хирургическое устранение контрактур и псевдосиндактилии.
Во избежание травмирования принимают меры предосторожности при взятии крови, вагинальном исследовании, пальпации, УЗИ.
Основным в период беременности является наружное лечение.
Немедикаментозная терапия
Режим
Необходимо избегать физических нагрузок, связанных с повышением потоотделением, травмоопасных ситуаций, резких движений. Перевязочные материалы, одежда, закрытая обувь позволяют свести к минимуму травмирование кожи. При хорошем самочувствии и отсутствии высыпаний на коже допустимо плавание.
Диета
Тяжелые подтипы ВБЭ, а также нетяжелые, но протекающие с поражением полости рта, требуют особого внимания к питанию.
Диета должна быть механически, термически и химически щадящей (протертой и полужидкой, не горячей).
Питание особенно важно для больных с большой площадью поражения кожи, так как они теряют питательные вещества и влагу с тканевой жидкостью, необходимой для заживления ран и борьбы с инфицированием.
Питание больных должно быть богато белками, углеводами, жирами, а также содержать витамины, минералы, пищевые волокна и большое количество жидкости. При однообразной диете и недостаточном питании потребление витаминов и минералов с пищей ограничено, поэтому рекомендуется дополнительно принимать поливитамино-минеральные комплексы. При наличии эрозий во рту, дисфагии и сужении пищевода назначают жидкие комплексы. В их составе особенно важны витамины А, группа В, С, Д и Е, из минералов – железо, цинк, селен и кальций:
— витамин А (ретинола пальмитат), масляный раствор 100 000 МЕ/мл перорально на ночь по 10–30 капель (в зависимости от возраста и веса пациента) в течение 2 месяцев. Курсы терапииможно повторять с интервалом в 3 месяца;
— витамин С (аскорбиновая кислота) 100 мг перорально после еды 3–4 раза в сутки в течение 2 недель.
При большом количестве пузырей и эрозий пациент нуждается в восполнении теряемой жидкости.
Требования к результатам лечения
Уменьшение площади поражения кожи и слизистых оболочек.
Тактика при отсутствии эффекта от лечения
В настоящее время не существует эффективного лечения буллезного эпидермолиза. Появление новых пузырей и эрозий неизбежно и не рассматривается, как отсутствие эффекта.
Госпитализация
Показанием к госпитализации в стационар дерматовенерологического профиля является распространенное поражение кожи и слизистых оболочек.
Показания к госпитализации в стационар хирургического профиля (осложнения, связанные с отсутствием поступления в организм пищи на протяжении более 3 дней, наличие контрактур и псевдосиндактилий, сужение пищевода и др.) определяются врачом-хирургом.
Показания к госпитализации в стационар терапевтического профиля (анемия, некупируемая боль, назначение препаратов, требующих постоянного клинико-лабораторного наблюдения и др.) определяются врачом-терапевтом.
Профилактика
Пренатальная диагностика – лучший способ профилактики тяжелых наследственных заболеваний. Она возможна только при планировании беременности задолго до ее наступления. Медико-генетическое консультирование семьи проводится с целью оценки риска появления больного ребенка в семье, информирования семьи о риске развития наследственного заболевания, о возможных диагностических и терапевтических методах. Показания для консультирования – предыдущее рождение ребенка с ВБЭ, наличие заболевания у одного из родителей, установленное или подозреваемое заболевание в семье. Генетический анализ крови и кожи больного позволяет уточнить тип и подтип ВБЭ, а также обнаружить мутацию соответствующего гена. При наступлении беременности в сроки 10–12 недель проводят биопсию ворсин хориона, в которых ведется поиск уже известной мутации. Быстрое получение результатов (в течение 3–4 дней после взятия материала) позволяет принять решение о прерывании беременности своевременно.
У пациента с ВБЭ профилактические меры в отношении появления пузырей на коже и слизистых оболочках включают ограничение возможности травмирования кожи (одежда, диета, особенности ухода, неадгезивные повязки, наружные средства, уход за полостью рта)
Профилактика развития осложнений – диспансеризация, периодический контроль лабораторных показателей для выявления и контроля анемии, полный осмотр пациентов с целью раннего выявления злокачественных опухолей кожи, своевременное лечение зубов.
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Врожденный буллезный эпидермолиз»:
1. Альбанова Вера Игоревна – ведущий научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, доктор медицинских наук, г. Москва
2. Карамова Арфеня Эдуардовна – заведующий отделом дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
3. Чикин Вадим Викторович – старший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва.
4. Рахматулина Маргарита Рафиковна – заместитель директора ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России по научно-клинической работе, доктор медицинских наук, г. Москва.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.