зачем берут плаценту на исследование
Патологоанатомическое отделение (аккордеон)
Гистологическое исследование последа
После рождения ребенка послед, включающий в себя плаценту, пуповину и плодовые оболочки, подлежит патологоанатомическому исследованию с целью оценки его строения (наличие хронической плацентарной недостаточности – ХПН), выявления инфекции, поскольку нормальные массо-ростовые показатели ребенка при рождении не являются гарантией 100% полноценности плаценты. Важным является исследование последа на предмет выявления инфекционного процесса, поскольку зачастую признаки внутриутробной инфекции (ВУИ) могут появиться через несколько дней после рождения, и в такой ситуации необходимо знать был ли инфекционный процесс в последе при рождении, а без полноценного гистологического заключения по последу это сделать затруднительно. Достаточно часто недоношенных детей переводят из родильного дома на второй этап выхаживания в стационар, и врачи запрашивают гистологическое заключение по последу.
Как подготовить материал для транспортировки? После рождения ребенка послед осматривается врачами, далее помещается в плотный полиэтиленовый пакет, туго завязывается и к нему крепится бирка с информацией о родильнице (ФИО, № истории болезни, дата родов). Если это послед от многоплодной беременности, то к пуповине 1 плода прикрепляется маркировка (клипса, бинт). Послед не требует фиксации за исключением отсроченной (5-7 дней) транспортировки. Хранится биологический материал в холодильнике, замораживать материал нельзя! Медицинским персоналом пишется направление на гистологическое исследование последа с указанием полного заключительного диагноза, что необходимо для полноценного патологоанатомического заключения (приложение).
Гистологическое исследование. Материал доставляется в лабораторию гистологии, где врачом-патологоанатомом проводится его описание, взвешивание, вырезка кусочков для дальнейшего исследования. Стандартное количество кусочков для исследования.
Срок гистологического заключения по последу – 3-4 дня со дня поступления материала в патологоанатомическое отделение. Сроки выдачи заключения могут быть удлинены по объективным причинам (праздничные дни, аутопсии, выездные консультации).
Патологоанатомическое/гистологическое заключение после исследования последа выдается на руки родителям, родственникам (по желанию родителей). Возможна отправка ответа по электронной почте.
Copyright © ФГБНУ «НИИ АГиР им. Д.О. Отта», 2003-2020
Исследование плода и плаценты при врожденных пороках развития, несовместимых с жизнью
Целью исследования было выявить структуру врожденных пороков развития плода, несовместимых с жизнью, приведших к индуцированному прерыванию беременности по медицинским показаниям, структурные изменения в последе при наличии пороков развития. Проведено ран
The aim of the study was to reveal the structure of fatal congenital malformations of the fetus, leading to the induced interruption of pregnancy due to medical indications, structural changes in the afterbirth in the presence of malformations. The randomized comparative study was conducted in 2 stages (retrospective and prospective).
Врожденные пороки развития (ВПР) плода считают важнейшей медицинской и социальной проблемой, поскольку они занимают ведущее место в структуре причин перинатальной, неонатальной и младенческой заболеваемости, смертности и инвалидности [1]. Также актуальной является проблема прерывания беременности в поздние сроки по медицинским показаниям со стороны плода, так как на ее долю приходится около 20% от общего числа абортов, а количество осложнений возрастает в 3–4 раза при прерывании беременности во втором триместре по сравнению с первым [2]. Согласно данным ВОЗ, ВПР отмечают у 4–6% детей. В России ежегодно более 50 000 детей рождаются с ВПР, число пациентов с ВПР превышает 1,5 млн человек. При наличии у плода ВПР, несовместимых с жизнью, или сочетанных пороков с неблагоприятным прогнозом для жизни и здоровья, при ВПР, приводящих к стойкой потере функций вследствие тяжести и объема поражения при отсутствии методов эффективного лечения, женщине предоставляется информация о возможности искусственного прерывания беременности по медицинским показаниям [3]. При отказе женщины прервать беременность из-за наличия ВПР, несовместимых с жизнью, или иных сочетанных пороков беременность ведется в соответствии с разделом I настоящего порядка. Высокие затраты на лечение, уход и реабилитацию детей с ВПР обусловливают необходимость разработки и совершенствования не только методов контроля, диагностики и профилактики ВПР у детей, но и изучения патоморфологии плода и последа [4].
В последние десятилетия интенсивно изучаются многочисленные антенатальные факторы, приводящие к повреждению нервной системы плода — внутриутробные инфекции, генетические дефекты, проблемы резус-конфликта, воздействие на плод лекарственных веществ и целый ряд других факторов. Нередко причинами врожденных пороков развития плода и последа являются инфекционные причины: инфекционные фетопатии формируются с 16-й недели, когда происходит генерализация инфекции у плода, вследствие чего могут возникать такие пороки развития, как фиброэластоз эндокарда, поликистоз легких, микро- и гидроцефалия (ранние фетопатии) [5].
Большое количество работ посвящено методам прерывания беременности в позднем сроке по медицинским показаниям со стороны плода — врожденным порокам развития плода, реабилитации женщин после элиминации плода [6–11]. В то же время недостаточно описаны результаты патологоанатомического исследования плода и плаценты при врожденных пороках, несовместимых с жизнью. Наше исследование посвящено прерыванию беременности во втором триместре по медицинским показаниям со стороны плода. Данная публикация посвящена вопросам патологоанатомического исследования плода и последа.
Целью данного исследования было выявить структуру врожденных пороков развития плода, несовместимых с жизнью, приведших к прерыванию беременности по медицинским показаниям, их сочетания со структурными изменениями в последе.
Материалы и методы исследования
Исследование одобрено локальным этическим комитетом ФГБОУ ВО ОмГМУ МЗ РФ, Омск (№ 63 от 09.10.2014 г.) и выполнено на базе БУЗОО ГКПЦ, Омск. Прерывание беременности во II триместре по медицинским показаниям проводилось согласно Распоряжению Министерства здравоохранения Омской области № 308-р от 17.09.2013 г. в указанном учреждении, где был создан центр по прерыванию беременности второго триместра и женщине выдавалось заключение перинатального консилиума специалистами (акушер-гинеколог, перинатолог, неонатолог и др.). Гистологическое исследование элиминированных плодов и плацент проведено согласно рекомендациям А. П. Милованова и осуществлялось в патологоанатомическом отделении БУЗОО ОДКБ, Омск.
Основным показанием к прерыванию беременности на всех этапах являлись ВПР плода, несовместимые с жизнью. При наличии у плода ВПР, несовместимого с жизнью, или наличии сочетанных пороков с неблагоприятным прогнозом для жизни и здоровья, при ВПР, приводящих к стойкой потере функций вследствие тяжести и объема поражения при отсутствии методов эффективного лечения, предоставлялась информация о возможности искусственного прерывания беременности по медицинским показаниям. Искусственное прерывание беременности проводилось при наличии информированного добровольного согласия женщины.
На первом ретроспективном этапе (до внедрения в практику регламентирующих документов [3, 12]) проведен анализ гистологического исследования плацент после прерывания беременности у 150 женщин, которые в зависимости от метода прерывания были разделены на две группы: группу А составили 75 женщин, которым проведено прерывание беременности в поздние сроки методом трансвагинального трансцервикального амниоцентеза: амниоинфузия 10% раствором хлорида натрия. Группу Б составили 75 женщин, которым с целью прерывания беременности в поздние сроки для возбуждения и стимуляции родовой деятельности использовали гель динопростон для эндоцервикального введения. Более подробно методы прерывания беременности, их эффективность и исходы описаны в наших предыдущих публикациях [13–15]. Критериями включения пациенток в группы А и Б были следующие: срок беременности 18–21 неделя 6 дней, возможность родоразрешения через естественные родовые пути и отсутствие противопоказаний к применению гипертонического раствора хлорида натрия (10% NaCl) и простагландинов. Пациентки обеих групп были идентичны по возрасту, особенностям менструальной функции, наличию экстрагенитальных и гинекологических заболеваний, паритету. Все пациентки были консультированы в медико-генетическом отделе.
На втором этапе под проспективным наблюдением было 195 беременных, разделенных на две группы. Основную группу составили 98 женщин, которым проведено прерывание беременности в поздние сроки следующим комбинированным методом: мифепристон перорально и введение ламинарий в цервикальный канал. В группу сравнения были включены 97 женщин, прерывание беременности которым проводилось по схеме ВОЗ. Критерии включения в группы: пациентки, которым дано заключение консилиума врачей для прерывания беременности по медицинским показаниям со стороны плода в сроки гестации 18–21 неделя согласно приказам МЗСР РФ № 736 от 03 декабря 2007 г. [16] и № 572н от 01.11.2012 [3].
На проспективном этапе исследования материалом для изучения послужили результаты патоморфологического исследования плодов (аутопсийного материала) и последов (макроскопическое и микроскопическое). В работе использованы антропометрические, органометрические, гистологические методы. С целью уточнения гестационного возраста плода и дополнительных скрытых аномалий развития в соответствии с имеющимися стандартами использовали антропометрические и органометрические исследования [17–20]. Гистологические исследования органов плода, плодных оболочек, пуповины и плаценты проводили на парафиновых срезах, изготовленных по общепринятой методике и окрашенных гематоксилином и эозином, а также избирательно пикрофуксином по методу Ван Гизона. Для гистологического исследования предварительно материал фиксировали в 10% нейтральном формалине, после промывки и стандартной проводки заливали в парафин. Парафиновые срезы толщиной 3–5 мкм окрашивали гематоксилином и эозином. Элементы соединительной ткани определяли пикрофуксином по методу Ван-Гизона. Методы гистологического исследования выполнялись по прописям, изложенным в классических руководствах по гистологической технике и гистохимии. Обследование элиминированных плодов включало тщательную визуальную оценку имеющихся стигм эмбриогенеза, врожденных пороков. Для гистологического исследования отбирали фрагменты органов с целью изучения их гистоархитектоники [17].
Использовался способ статистической обработки результатов по критерию t таблиц Стьюдента, позволяющий вычислить степень достоверности различий при небольшом числе наблюдений. Перед каждым вычислением достоверности различий между количественными признаками, а также для выбора критерия корреляции оценивали нормальность их распределения по критерию Колмогорова–Смирнова. В случае ненормального распределения количественных признаков или неравенстве дисперсий применялся U-критерий Манна–Уитни. Для факторов, имеющих биноминальное распределение, дополнительно были рассчитаны 95% доверительные интервалы.
Результаты исследования
Пациентки всех групп были идентичны по возрасту, особенностям менструальной функции, наличию экстрагенитальных и гинекологических заболеваний, паритету. Эффективность прерывания беременности в поздние сроки методом амниоцентеза составила 93,3%, при применении простагландинов — 92%, на проспективном этапе не имела достоверных различий и составила 99,0% в основной группе и 96,9% — в группе сравнения.
В структуре выявленных ВПР плода на первом месте в основной группе были врожденные пороки сердечно-сосудистой системы (34 наблюдения — 34,7%), на втором — пороки центральной нервной системы (ЦНС) (29 наблюдений — 29,6%), на третьем — множественные пороки развития (13–13,3%), на четвертом — пороки мочевыводящей системы (9–9,2%) (табл. 1). В остальных наблюдениях выявлены ВПР опорно-двигательного аппарата (7–7,1%) и другие (6–6,1%): кожи и мышц, желудочно-кишечного тракта, легких, шеи и лица, прочие. В группе сравнения на первом месте также были врожденные пороки сердечно-сосудистой системы (32 наблюдения — 33,0%), на втором — пороки ЦНС (30 наблюдений — 30,9%), на третьем — множественные пороки развития (15–15,5%), на четвертом — пороки мочевыводящей системы (10–10,3%). В остальных наблюдениях выявлены ВПР опорно-двигательного аппарата (8–8,2%) и другие (2–2,1%): кожи и мышц, желудочно-кишечного тракта, легких, шеи и лица, прочие.
Среди пороков сердечно-сосудистой системы в обеих группах чаще наблюдались транспозиция магистральных сосудов, дефекты межжелудочковой и межпредсердной перегородок, общий артериовенозный канал, тетрада Фалло, сочетанные пороки сердца, аномалии Эбштейна, гипоплазия левого отдела, прочие врожденные пороки сердечно-сосудистой системы.
В структуре пороков ЦНС чаще наблюдалась гидроцефалия, анэнцефалия, синдром Арнольда–Киари и Денди–Уокера, микроцефалия, агенезия мозолистого тела, акрания, spina bifida (спинномозговая грыжа). Гидроцефалия — заболевание, характеризующееся избыточным накоплением цереброспинальной жидкости в желудочках и подоболочечных пространствах головного мозга, сопровождающееся их расширением и атрофией мозгового вещества.
В ходе ретроспективной оценки исследования последов в группе А в подавляющем большинстве наблюдений (78,7%) определялись серозно-гнойный и гнойно-некротический децидуит и лишь в небольшом проценте случаев (21,3%) наблюдался серозный децидуит. Также в этой группе отмечалось наличие дисциркуляторных нарушений (выраженный отек стромы ворсин, тромбоз межворсинчатого пространства, ретроплацентарные гематомы). В группе Б серозный париетальный децидуит определялся в большинстве случаев (54,7%), воспалительные изменения не определялись в 38,7% наблюдений, серозно-гнойный париетальный децидуит обнаружен в 6,6% случаев.
На ретроспективном этапе при исследовании последа в большей степени были обнаружены патологическое строение и пороки развития пуповины, чем в плаценте. Так, на первом месте среди признаков патологического строения пуповины была тощая пуповина: 19 наблюдений в основной группе (19,4%) и 21 (21,6%) в группе сравнения (табл. 2). На втором месте определялись ложные узлы пуповины: 16 (16,3%) и 17 (17,5%) соответственно исследуемым группам, на третьем месте — истинные узлы пуповины: 14 (14,2%) и 15 (15,5%). Нередко в структуре патологических вариантов строения пуповины было оболочечное прикрепление пуповины: 12 (12,2%) и 9 (9,3%) соответственно. Реже были выявлены гипо- и гиперизвитая пуповина: 8 (8,2%) и 7 (7,2%) соответственно исследуемым группам; единственная артерия пуповины: 6 (6,1%) и 4 (4,1%); гематома пуповины: 1 (1,0%) в основной группе и 2 (2,1%) в группе сравнения. Всего при исследовании нарушения строения пуповины были выявлены в 76 случаях основной группы и в 75 — группы сравнения, в целом в исследовании — в 77,4% наблюдениях.
При гистологическом исследовании плаценты отмечалась относительная сохранность амниального эпителия, полнокровие сосудов и незначительные воспалительные изменения (23 наблюдения — 23,5% в основной группе и 29–30,0% в группе сравнения). Серозный париетальный децидуит определялся в 17,3% наблюдений основной группы и 16,5% группы сравнения. Такие скудные изменения в плаценте, выявленные при исследовании, свидетельствуют о том, что ВПР плода, несовместимые с жизнью, чаще сочетаются с патологией строения пуповины, чем с нарушениями строения и пороками развития плаценты. Также относительная сохранность амниального эпителия, полнокровие сосудов и незначительные воспалительные изменения указывают на то, что прерывание беременности проводилось современным медикаментозным способом, который имитирует спонтанную сократительную деятельность матки и не вызывает грубых изменений в плаценте.
Таким образом, в структуре выявленных ВПР плода, несовместимых с жизнью, в исследуемых группах на первом месте были врожденные пороки сердечно-сосудистой системы, на втором — пороки ЦНС, на третьем — множественные пороки развития, на четвертом — пороки мочевыводящей системы. В остальных наблюдениях выявлены ВПР опорно-двигательного аппарата и другие: желудочно-кишечного тракта, дыхательной системы, шеи и лица, прочие.
При гистологическом исследовании плаценты ретроспективного этапа (до внедрения в акушерскую практику современных методов производства позднего индуцированного аборта) при проведении амниоинфузии гипертоническим раствором в подавляющем большинстве определялись серозно-гнойный и гнойно-некротический мембранит, при применении динопростона чаще наблюдался серозный париетальный децидуит. После внедрения в работу акушерско-гинекологической службы регламентирующего Приказа 572н при гистологическом исследовании плаценты у пациенток второго этапа обеих групп отмечалась относительная сохранность амниального эпителия, полнокровие сосудов и незначительные воспалительные изменения.
При исследовании последа чаще встречались пороки развития пуповины, чем плаценты. На первом месте среди признаков патологического строения пуповины была тощая пуповина, на втором месте — ложные узлы пуповины, на третьем — истинные узлы. Реже определялось оболочечное прикрепление пуповины. Значительно реже были выявлены гипо- и гиперизвитая пуповина, единственная пупочная артерия; гематома пуповины. При гистологическом исследовании плаценты отмечалась относительная сохранность амниального эпителия, полнокровие сосудов и незначительные воспалительные изменения. Скудные изменения в плаценте (в сравнении с изменениями в пуповине), выявленные при исследовании, свидетельствуют о том, что врожденные пороки развития плода, несовместимые с жизнью, чаще сочетаются с патологией строения пуповины, чем с плацентарными пороками. Также относительная сохранность амниального эпителия, полнокровие сосудов и незначительные воспалительные изменения указывают на то, что прерывание беременности проводилось современным медикаментозным способом, который имитирует спонтанную сократительную деятельность матки и не вызывает грубых изменений в плаценте.
Литература
* ФГБОУ ВО ОмГМУ МЗ РФ, Омск
** БУЗОО ОДКБ, Омск
Плацентоцентез: почему это так важно?
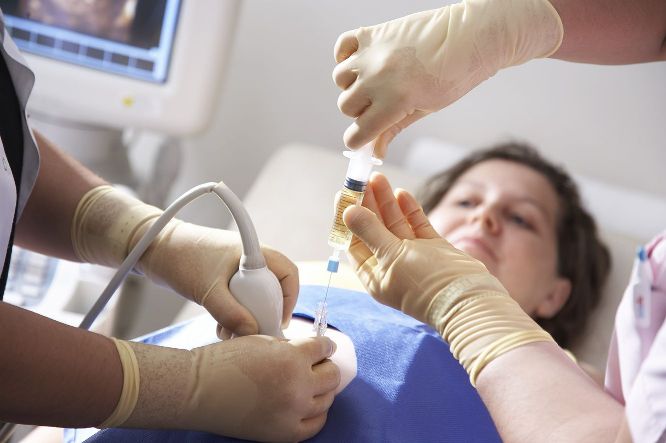
Рождение ребенка — это всегда радость. Но бывает, что для того, чтобы спокойно ждать этого чуда, необходимо удостовериться, что с малышом все хорошо. Для этого проводят плацентоцентез. Что это такое и для чего его делают разберемся далее.
Что это за процедура?
Плацентоцентез — это исследование, которое проводиться беременным женщинам на сроке до 18-ти недель. В процессе берутся клетки из плаценты, которые подаются на специальные исследования в лаборатории. Именно с помощью этого материала можно выяснить нет ли у ребенка тяжелых заболеваний (как правило, генетических или хромосомных). Важно, чтобы процедура была проведена правильно, на сроках, указанных в нормативно-правовых документах. Клетки плаценты несут полный набор информации о здоровье будущего малыша. Такая процедура является одной из самых достоверных и дает почти 100% результат.
Какая цель анализа?
Основной целью проведения анализа является исключение или подтверждение наличия разных генетических заболеваний у плода. Основными неприятностями, которые могут быть найдены при проведении данного исследования являются синдромы Дауна, Патау и Эдвардса, гемофилия, муковисцидоз. Также может быть выявлен и ряд иных заболеваний, которые носят генетический и хромосомный характер. При положительных результатах женщине может быть рекомендовано прерывание беременности, консультации психолога и генетика.
Плацентоцентез доступен в клинике IPF в Киеве по доступным ценам, запись на консультацию по ссылке.
Кому показано исследование?
Результаты плацентоцентеза почти всегда полностью достоверные. Именно это позволяет многим парам понимать, что их ждет в будущем и принимать решение о продолжении беременности или ее прерывании. Но не всем женщинам нужна такая процедура и делают ее не массово. Только в отдельных случаях исследование действительно необходимо. В большинстве же можно использовать другие методы выявления болезней.
Кому же необходима такая процедура? Ее делают, если:
Даже если у женщины есть хотя бы один из подобных факторов, её необходимо пройти плацентоцентез. Это не значит, что ее ребенок болен, но риск отклонений тогда выше, чем у обычных беременных. Но такое исследование дело добровольное и многие будущие мамочки отказываются от его проведения, мотивируя это наличием осложнений и тем, что они готовы воспитывать малыша с любыми отклонениями.
Какие противопоказания к процедуре?
Как и любое медицинское исследование плацентоцентез имеет свои особенности. Это не простая процедура, а довольно серьезное вмешательство. Хотя достоверность плацентоцентеза неимоверно высокая, все равно есть некоторые противопоказания:
Часто бывает, что у женщины очень высокий риск прерывания беременности именно из-за наличия каких-либо заболеваний у малыша. Поэтому, проведение такой процедуры во многих случаях это единственный способ узнать точный диагноз.
Когда нужно делать анализ?
Плацентоцентез сроки проведения имеет вполне конкретные. Он должен быть сделан только в определенный временной промежуток, иначе результаты не будут достоверными.
На каком сроке делают плацентоцентез?
Обычно его проводят когда срок беременности составляет от 12 до 18 недель. Самым оптимальным периодом является время до 16 недель, поскольку до этого времени как раз заканчивается полноценное формирование плаценты. Проводить исследование после того, как срок гестации стал более 20 недель нежелательно, ведь в случае плохих результатов прервать такую беременность будет сложнее, как физически, так и морально.
Как проводиться исследование?
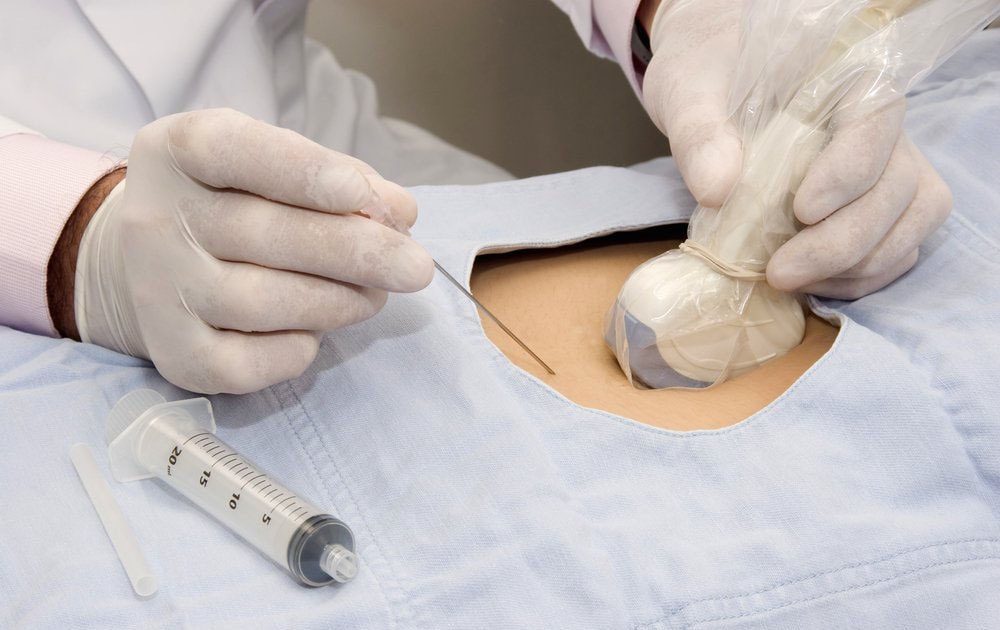
Процедура довольно сложная и она включает в себя несколько этапов. Прежде всего, необходимо подготовиться. Для этого хорошо сдать анализы. Проводиться также УЗИ на котором доктор понимает, где находится плацента. Перед тем, как делать процедуру, нужно удостовериться в том, что у женщины нет температуры или инфекционных заболеваний. Затем непосредственно делается анализ.
Исследование делают под местным наркозом. Берется специальная игла для пункций и с помощью нее проводиться забор необходимого материала. Весь процесс проходит под контролем УЗИ, чтобы не повредить эмбрион и удостовериться в том, что все идет по плану. Процесс недолгий (около 5 минут) и почти безболезненный. Хотя некоторые женщины и отмечают небольшой дискомфорт.
После того, как исследование закончилось, беременной рекомендуется несколько дней побыть под контролем врачей. Она может иметь небольшие боли или неприятные ощущения в области живота, иногда бывает и слабость. В случае, если есть какие-то неприятности, женщине могут провести курс лечения. Через 10 дней после процедуры проводят контрольное УЗИ.
Иногда плацентоцентез делают уже после родов. Это бывает в случае, если рождается мертвый ребенок, чтобы понять почему так произошло.
Когда будут результаты?
Обычно через 2-3 дня после того, как было проведено исследование, уже можно получить результат. Считается, что достоверность его более 60%, но в большинстве случаев такой анализ почти никогда не ошибается. Он считается самым точным, хотя и необязательным. Но врачи считают, что будущие родители должны понимать, что их ждет и делать выводы, уже основываясь на результаты исследования.
Возможны ли осложнения?
Хотя процедура и считается очень информативной, она может иметь некоторые последствия. Осложнения после плацентоцентеза явление не очень частое. По статистике, они могут быть только у 2% женщин. К самым основным относятся:
Как можно понять, последствия после плацентоцентеза не бывают у всех женщин и являются скорее неприятным исключением, чем правилом. И если есть серьезные показания отказываться от такого анализа не стоит.
Сколько стоит?
Процедура требует хорошего оборудования и опытных специалистов. Именно с ними можно надеяться на отличный исход и иметь минимальные риски. Плацентоцентез цена в Киеве в среднем колеблется в районе нескольких тысяч гривен (около 4000), но важность ее и значение для будущих родителей очень высока. Выбирайте клинику, которая может гарантировать то, что анализ будет взят правильно, с соблюдением всех правил. В этом случае, полученный результат поможет вам сделать правильный выбор и сделает беременность более приятной и спокойной.
Для всех родителей здоровье их малышей — это самое важное, что может быть. Но если идет речь о новорожденном малыше, могут возникать определенные сложности с постановкой диагноза. И плацентоцентез является одной из самых главных и достоверных процедур, которые могут успокоить будущую маму или наоборот дать ей подготовиться к рождению особенного малыша.
Плацентоцентез — это необязательная процедура, но ее все чаще стали предлагать для того, что как можно раньше выявить пороки развития у плода. В любом случае, после процедуры всегда необходима консультация генетика и трезвость ума, которые могут решить будущее еще не рожденного малыша.
Некоторые будущие мамы сознательно отказываются от такого анализа, мотивируя это тем, что он вредный для жизни эмбриончика. Вопрос опасен ли плацентоцентез остается открытым, ведь осложнения могут быть, но о них врачи предупреждают сразу. А делать или нет подобную процедуру может решить только сама беременная женщина. Но стоит помнить, что плацентоцентез — это огромный шаг вперед в современной медицине и он дает родителям право выбора, каким бы сложным оно не было.
_575.gif)