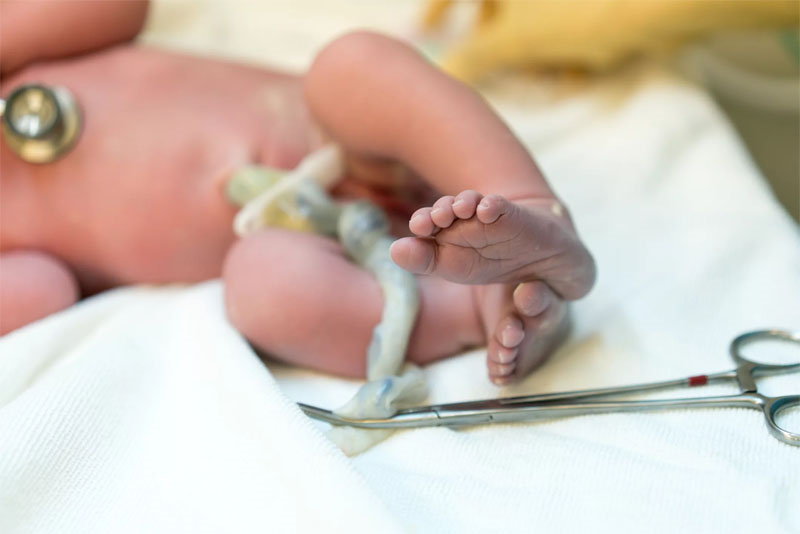
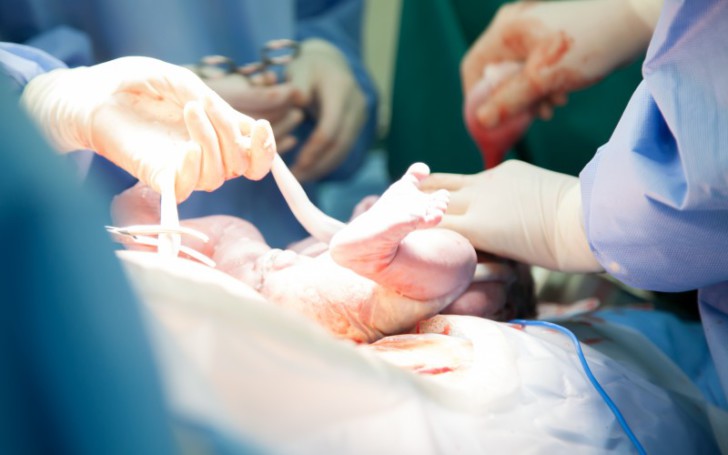
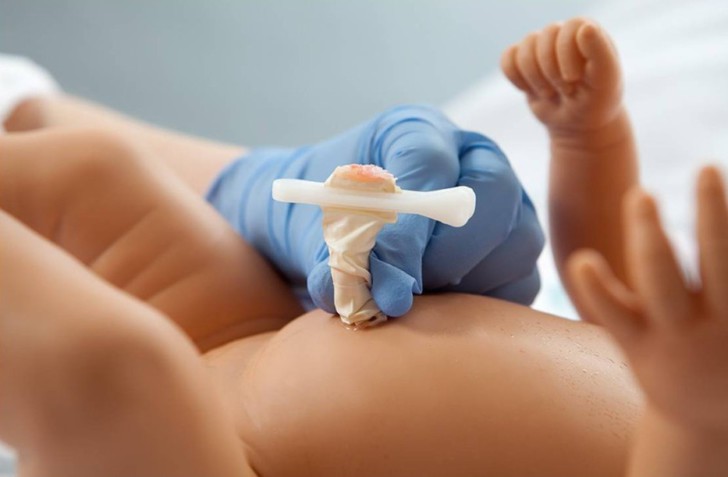
зачем давать отпульсировать пуповине нужно
Дать пуповине отпульсировать или собрать пуповинную кровь для хранения?
ВОПРОС: Здравствуйте, Елена Петровна. Я много читала о сохранении пуповинной крови, и мы с мужем хотели бы сохранить ее во время предстоящих родов. Но в то же время для нас важно дать пуповине отпульсировать… Реально ли совместить оба наши желания? Если нет, что на ваш взгляд важнее?
ОТВЕТ: Давайте сначала затронем вопрос, так ли важен срок перерезки пуповины и насколько это влияет на здоровье ребенка. Если ребенок родился здоровым, время перерезки пуповины роли не играет. Многочисленные клинические исследования и анализ разных методов и времени перерезки пуповины не показал преимущества в пользе или вреде всех этих методов. Другими словами, можно перерезать пуповину сразу или через 1-2 минуты, или после окончания пульсации пуповины (3-5 минут) – вред отсутствует. Это неправда, что якобы ребенок не дополучит 200 мл крови (чуть ли не стакан!) при быстрой перевязке. Для новорожденного важен первый вдох, и именно он включает механизм самовыживания. При этом пуповинная кровь перестает играть для новорожденного важную роль. К тому же, в плаценте нет такого большого количества крови, и она не поступает в организм ребенка полностью, если ждать завершения пульсации пуповины. К сожалению, тема перевязки пуповина стала спекулятивной и обросла слишком большим количество неправдивых фактов.
А вот для получения пуповинной крови время играет важную роль. Собрать необходимое количество крови (80 мл) после пульсации пуповины невозможно. Если не получить требуемый объем крови, то смысла в хранении таких образцов крови не будет.
К примеру, один из украинских банков пуповинной крови ГЕМАФОНД * в своих инструкциях предупреждает о нецелесообразности хранения стволовых клеток, если было собрано менее 20 мл пуповинной крови.
Сколько в норме пульсирует пуповина после родов и почему она должна отпульсировать, когда ее нужно перерезать?
Доктора спорят, в какой период после рождения младенца нужно перерезать пуповину. Согласно нормам ВОЗ, это делают через минуту после его появления на свет. Исключение – малыши, которые не могут дышать сами. В этом случае пересечение выполняют срочно и переходят к активной реанимации. Однако есть мнение, что нужно подождать с манипуляциями до 20 минут. С чем это связано, и сколько в действительности должно пройти времени согласно научным исследованиям?
Почему важно правильно перерезать пуповину?
После рождения ребенка связь с мамой через пуповину прерывается не сразу. Кровь продолжает пульсировать через нее, доставляет кислород младенцу. Доктора стремятся быстро перерезать пуповину во избежание кровотечения у матери, респираторного дистресс-синдрома и иных патологий новорожденного.
Большинство докторов склоняются к тому, что перерезание пуповины спустя 30–60 секунд снижает риск врожденных аномалий, что особенно важно для недоношенных детей.
Почему не нужно перерезать пуповину моментально после родов:
Что такое пересечение?
Пересечение (перерезание) пуповины врач выполняет с помощью ножниц и иного инструментария. Первоначально он накладывает на канатик клеммы и зажимы, которые препятствуют кровотоку по сосудам. По крови, взятой из пупочной вены в это время, можно определить резус новорожденного.
Различают несколько способов пересечения:
Сколько пульсирует в норме?
Пульсация продолжается еще 3–5 минут после рождения ребенка. В теплом помещении период пульсации может длиться до 15 минут, в воде – до получаса. В течение этого времени персонал успевает вытереть новорожденного, убрать слизь из ротика и носика, чтобы она не мешала легочному дыханию. К концу этих манипуляций пуповину отсекают – в это время пульсация обычно прекращается.
Почему она должна отпульсировать?
Баз договоренностей с матерью перерезание канатика выполняют сразу после рождения младенца. Аргументами выступает отсутствие времени у доктора, риск желтухи и повышенной вязкости крови у новорожденного. Неподтвержденным остается предположение, что быстрое пересечение пуповины снижает вероятность проникновения антител (провокаторов гемолиза) при резус-конфликте мамы и плода.
Аргумент в пользу пересечения пуповины после того, как она отпульсировала – в организм ребенка через нее поступает около 300 мл его крови, необходимой для заполнения легочного круга кровообращения. Позднее пересечение предотвращает риск инфицирования организма ребенка, что особенно важно при родах вне клиники. Нет сомнений, что в древности роженицы выжидали, пока кровь отпульсирует.
Меры предосторожности
Отсечение пуповины в период 30–180 секунд после родов в большинстве родильных домов выбрано не случайно. После родов происходит постепенное отделение плаценты от стенки матки и ее рождение после потуги. После этого становится мишенью для инфекционных агентов. Если малыш соединен с ней пуповиной, возникает риск его инфицирования.
Опасно состояние, когда плацента отделилась от матки, но находится в ней. Матка в этот период начинает сильно сокращаться, что может привести к ущемлению последа, и извлечь его можно будет только под наркозом.
Существует много причин, по которым доктору следует позволить отпульсировать пупочному канатику. Вопрос о том, когда перерезать пуповину в родах, желательно обсудить с акушером. Грамотный специалист определит подходящее время и проведет манипуляции, которые помогут крохе расти здоровым.
Мягкое рождение
Мягкие роды – это реально
Много лет назад французский акушер-гинеколог Мишель Оден разработал принципы естественных родов: женщина рожает так, как ей удобно, в воде или в кровати, лежа или стоя; она может петь или читать стихи – в общем, делать все, что ей вздумается. При этом врачи и акушерки только следят за процессом и вмешиваются в него лишь в случае крайней необходимости. По мнению Мишеля Одена, в родах женщине надо слушать свое тело, не бороться с ним, не сопротивляться, а подчиниться ему и родить естественно, как заложено природой.
Представим, что женщина хочет родить максимально естественно. Но ведь пока она не знает, как это сделать. Просто одного желания мало, нужно еще и понимать что это такое вообще – мягкие роды, для чего они нужны и что дают маме и ребенку. А где же получить информацию о мягких родах? Конечно, можно почитать литературу в книгах, журналах, Интернете, но живое общение с людьми, которые непосредственно принимают такие роды, гораздо полезнее. Да и знакомство с обстановкой роддома, с врачами и акушерками только поможет женщине быстрее адаптироваться и к клинике и к ее сотрудникам. А значит, и роды пройдут успешнее. Вообще, сейчас для будущих мам достаточно много курсов и различных спортивных занятий в фитнес-клубах и бассейнах. Кстати, готовят на них беременных и к мягким родам: рассказывают, что это такое, как такие роды проходят, зачем они нужны. Кроме теории будущая мама посещает курсы пренатальной йоги и дыхательной гимнастики, плавает в бассейне. На этих занятиях женщина учиться правильно дышать в схватках и расслабляться между ними. Здесь есть один важный момент – гораздо удобнее и правильнее заниматься в том месте и с теми специалистами, с которыми потом и планируешь рожать. Так будущая мама будет с ними на одной волне, ведь можно подготовиться на одних курсах, а прийти рожать в другое место и столкнуться с тем, что представления о родах у женщины и врача отличаются. Ну и еще раз скажу: главный итог таких занятий – это понимание, что такое мягкие роды, зачем они нужны, как они будут проходить. И конечно, должен быть создан благоприятный настрой на роды, обретена уверенность в себе и своих силах.
С чего же начинаются мягкие роды? А начинаются они со знакомства будущей мамы и тех людей, с которыми она планирует провести свои роды. Это может быть врач, акушерка, перинатальный психолог или сразу все вместе. Хорошо, если женщина посетила курсы подготовки к мягким родам, тогда она уже имеет представление о том, что с ней будет происходить и чего она хочет. Но если будущая мама на курсы не ходила и пока не может четко определиться с тем, какими она видит свои роды, то кто-то из специалистов в этом ей поможет. Чтобы понять чего хочет женщина достаточно обычной беседы. Что такое для вас мягкие или естественные роды? Это роды через естественные родовые пути? Или это еще и роды без обезболивания? А медицинские манипуляции это уже вмешательство? Чего бы вы хотели избежать? А как быть, если возникнут какие-то показания к действиям врачей? Какой помощи вы ждете или не ждете от врача или акушерки? Эти и другие вопросы помогают и будущей маме, и врачу с акушеркой наметить нужную тактику родов, ну и заодно познакомиться поближе и настроиться друг на друга.
Сами роды мама должна провести в максимально комфортной обстановке. В идеале, она рожает не в стандартной больничной палате, а в так называемой домашней. В ней есть приятная и красивая мебель, удобная кровать-трансформер и всякие приспособления для того, чтобы легче перенести схватки (фитбол, ванна-джакузи). Если мама хочет, она рожает в полумраке и под приятную музыку. Можно взять на роды мужа или любого близкого человека, но можно и не брать. Тишина, уединение, приглушенный свет, минимум посторонних людей позволяют женщине максимально расслабиться и включить природные инстинкты.
Но, конечно, мягкие роды – это не только бытовой комфорт. Гораздо важнее то, как роженица проживает схватки и как взаимодействуют с ней ее помощники. Уже давно в родах практикуется свободное поведение: женщина может двигаться так, как ей хочется, принимать любую позу, петь, кричать – в общем, действовать, как подсказывает ей ее тело. В мягких родах врачи не вмешиваются в естественный ход процесса и стремятся обойтись без каких-либо вмешательств. Например, при болезненных схватках медикаментозное обезболивание не делают, женщина ищет удобное положение тела, правильно дышит во время схваток и расслабляется между ними. Помогают ей в этом акушерка или муж, еще они могут сделать маме обезболивающий или расслабляющий массаж. Если же все-таки в родах случаются какие-то неожиданности (схватки стали очень болезненными, раскрытие шейки матки останавливается), сначала используются какие-то немедикаментозные средства, например теплая ванна. В воде схватки проходят естественно и менее болезненно, тепло воды уменьшает секрецию адреналина и расслабляет мышцы, а это способствует быстрому и мягкому раскрытию шейки матки.
Есть еще один важный момент – контакт роженицы с врачом и акушеркой. Мягкие роды – это не только оказание медицинской помощи, а еще и умение заботиться о женщине. Врач и акушерка должны проникнуться ее состоянием, включить интуицию. Если мама хочет, чтобы ей помогали, – надо ей помочь, если же, напротив, хочет уединения, – надо оставить ее в покое. Вообще, женщине очень важно, как ее поддерживают во время родов, для нее все имеет значение – взгляд, слова, улыбка, жесты, мелочей здесь нет. Самые простые вещи: расслабляющая музыка или, напротив, тишина, предложенные вода, сладкий чай – и силы восстановят, и морально поддержат.
Но только рождением ребенка мягкие роды не заканчиваются. Малыша надо еще и сразу же выложить маме на живот, и дать отпульсировать пуповине, и подождать, пока самостоятельно родится послед. Казалось бы, тоже уже давно привычные для всех роддомов вещи, вот только всегда ли это происходит так, как надо? Ребенка надо не просто на минуту приложить к груди, он может постоянно быть рядом с мамой. Если женщина хочет, то пуповине надо дать отпульсировать. Если мама чувствует себя хорошо, то рождения плаценты можно ждать и полчаса, и час.
Следующий этап мягких родов – научить маму кормить малыша грудью. В первые несколько дней после родов молока еще нет, но есть молозиво, которого вполне достаточно для питания крохи. Если же вдруг случается какое-то несоответствие: молоко пришло, а у ребенка нет аппетита или, напротив, малыш проголодался, а молока еще нет, надо научить маму, как выходить из такой ситуации без докорма и лишних нервов. И конечно, необходимо рассказать и показать маме, как ухаживать за малышом. Сначала вместе с мамой можно раздеть кроху, поменять ему памперс, переодеть его, а потом она уже и сама сможет это делать. Даже такой минимальный уход за малышом дает родившей женщине радость, а когда она приедет домой, уже не будет отчаяния от новых обязанностей, наоборот – мама станет чувствовать себя намного увереннее.
Что мне еще хотелось бы сказать о мягких родах? Мягкие роды – это не один какой-то сценарий, это отношение к родам как к индивидуальному процессу и соответственно максимально бережное отношение к маме и ребенку.
Вот такие принципы мягких родов, и очень здорово, что все больше врачей и мам становятся их приверженцами.
Плацента: все, что о ней нужно знать каждой будущей маме (2021-01-20 14:31:13)
Плацента: все, что о ней нужно знать каждой будущей маме
ВО ВРЕМЯ БЕРЕМЕННОСТИ МАЛЫШ КРЕПКО-НАКРЕПКО СВЯЗАН С МАТЕРИНСКИМ ОРГАНИЗМОМ. ЭТО НЕОБХОДИМО ДЛЯ ПРАВИЛЬНОГО И ГАРМОНИЧНОГО РАЗВИТИЯ БУДУЩЕГО ЧЕЛОВЕЧКА. ОДНИМ ИЗ ОРГАНОВ, КОТОРЫЙ ОБЕСПЕЧИВАЕТ ПОДОБНУЮ СВЯЗЬ, ЯВЛЯЕТСЯ ПЛАЦЕНТА, ИЛИ, КАК ГОВОРЯТ В НАРОДЕ, ДЕТСКОЕ МЕСТО.
Что это такое?
Этот удивительный орган формируется и функционирует только во время беременности, сразу же после рождения малыша детское место покидает материнский организм. С латыни «плацента» переводится как «лепешка». Такое название дано плаценте за ее внешний вид, ведь внешне она напоминает большую круглую лепешку или диск, к центру которого крепится пуповина.
Плацента, или детское место, начинает формироваться практически с момента прикрепления яйцеклетки к стенке матки, или, как говорят доктора, с момента имплантации яйцеклетки в полость матки. Сначала, с 9 дня после зачатия и до 13-16 недели беременности, развивается предшественник плаценты — ворсинчатый хорион. Клетки трофобласта, которые окружают зародыш, интенсивно делятся, и вокруг эмбриона образуется ветвистая оболочка из ворсин. В каждую подобную ворсинку врастают сосуды зародыша.
На сроке 16 недель хорион превращается в плаценту, которая имеет 2 поверхности: одна обращена к малышу и называется плодовой, другая, которая называется материнской, в сторону внутренней стенки матки. К плодовой стороне крепится пуповина будущего человечка, а внутри ее ворсин протекает кровь малыша. Снаружи эти ворсины омываются кровью матери. Материнская сторона плаценты разделена на 15-20 долек, отделенных друг от друга перегородками.
Таким образом, в плаценте присутствуют 2 системы кровеносных сосудов — малыша и мамы. И именно здесь происходит постоянный обмен веществ между мамой и ее будущим ребенком. При этом кровь матери и ребенка нигде не смешивается, так как две сосудистые системы разделены плацентарным барьером — особой мембраной, которая пропускает одни вещества и препятствует проникновению других. Полноценно трудиться плацентарный барьер начинает к 15-16 неделям.
Для чего нужна плацента?
Как мы уже говорили, в плаценте происходит постоянный обмен веществ между будущей мамой и ее ребенком. Из крови женщины поступают кислород и питательные вещества, а малыш «возвращает» продукты обмена и углекислый газ, которые надо выводить из организма.
Плацента также защищает малыша от неблагоприятного воздействия: плацентарный барьер задерживает содержащиеся в материнской крови бактерии, некоторые вирусы, антитела мамы, вырабатывающиеся при резус-конфликте, но беспрепятственно пропускает кислород, питательные вещества и защитные белки матери к ребенку. Но защитная функция плаценты избирательна. Одни и те же вещества по-разному преодолевают барьер в сторону крохи и в сторону матери. Например, фтор прекрасно проходит от мамы к малышу, но совершенно не проникает в обратном направлении. Бром проникает к малышу намного быстрее, чем обратно.
Кроме того, детское место играет роль железы внутренней секреции, вырабатывая гормоны, которые поддерживают беременность, готовят грудь к лактации, а организм мамы — к успешным родам.
Кстати
Эмбрион в животе у мамы не дышит, но происходит газообмен: женщина делает вдох, кислород достигает плаценты и через пуповину передается плоду. На обратном пути выводится углекислый газ. Получается, что будущая мама дышит за двоих — именно поэтому ей нужно чаще бывать на свежем воздухе, избегать стрессов, отказаться от вредных привычек.
На что обращает внимание доктор?
Делая УЗИ на разных сроках беременности, доктор внимательно следит за состоянием плаценты. Для него важны:
1. Место расположения и прикрепления плаценты, а также ее приращение
При нормально протекающей беременности плацента чаще всего располагается в слизистой оболочке передней или задней стенки матки. На ранних сроках беременности детское место нередко доходит до выхода из матки. И тогда женщина слышит термин «низкое прикрепление плаценты».
Ворсины хориона (предшественника плаценты) в процессе образования детского места «прорастают» в слизистую оболочки матки — эндометрий. В очень редких случаях бывает, что ворсины прорастают в мышечный слой или в толщу стенки матки. В таком случае говорят о приращении плаценты, которое чревато кровотечением после рождения ребенка. Если подобное происходит, приходится делать операцию — удалять плаценту вместе с маткой.
Если ворсины хориона проросли не столь глубоко, говорят о плотном прикреплении плаценты. Оно обычно встречается при низком расположении плаценты или ее предлежании. Увы, распознать приращение или плотное прикрепление плаценты можно только во время родов. В последнем случае врач, принимающий роды, будет отделять плаценту вручную.
2. Степень зрелости плаценты
Плацента растет и развивается вместе с ребенком. С помощью УЗИ доктор определяет степень ее зрелости — строение на определенном сроке беременности. Это нужно, чтобы понять, хватает ли ребенку питательных веществ и как плацента справляется со своими задачами.
Стремительное старение плаценты может быть и результатом перенесенных во время беременности инфекционных заболеваний (например, внутриматочной инфекции) или вредных привычек, например, курения. Также подобная ситуация возникает, если у женщины есть хронические заболевания, как сахарный диабет, или беременность осложняется резус-конфликтом.
В очень редких случаях речь может идти о позднем созревании плаценты. Иногда это может косвенно указывать на врожденные пороки развития плода.
3. Толщина плаценты и ее размеры
Толщину можно определить после 20 недели беременности. Если беременность протекает нормально, этот параметр до 36 недели все время увеличивается. На 7-й неделе она будет составлять 10-11 мм, на 36-й — максимум 35 мм. После этого рост плаценты останавливается и ее толщина не только не меняется, но может даже уменьшаться. Последнее будет первым симптомом старения. На 40-й неделе стареющая плацента является показанием к стимуляции еще не наступивших родов.
О тонкой плаценте говорят, если в III триместре толщина менее 20 мм. Подобная ситуация характерна для преэклампсии (повышение артериального давления, отеки и белок в моче). При этом есть угроза прерывания беременности и гипотрофии плода (отставание в росте). Когда при резус-конфликте возникает гемолитическая болезнь плода (организм резус-отрицательной мамы вырабатывает антитела к резус-положительным эритроцитам ребенка, и последние разрушаются) о нарушениях свидетельствует толстая плацента (толщина 50 мм и более). Похожие симптомы бывают и при сахарном диабете. Обе ситуации требуют лечения.
Размеры плаценты тоже могут не дотягивать до нормы или ее превышать. В первом случае при нормальной толщине меньше нормы оказывается площадь плаценты. Это может следствием генетических нарушений (таких, как синдром Дауна), преэклампсии и других осложнений. Из-за того, что маленькая плацента не может полноценно снабжать малыша кислородом и питательными веществами и выводить продукты обмена из организма, ребенок отстает в росте и весе. Подобное осложнение называется плацентарной недостаточностью. Те же последствия имеет и гиперплазия (увеличение размеров) плаценты. Своевременное лечение позволяет скорректировать развитие малыша.
Последовый период родов
Как только рождается малыш и акушерка отрезает пуповину, плацента заканчивает свою работу. В течение 30 минут она выходит наружу вместе с плодными оболочками. В этом случае говорят, что рождается послед. Доктор прежде всего внимательно осматривает плаценту, измеряет и взвешивает. Все данные записываются в историю родов. Благодаря этому врачи получают ценную информацию о том, как проходила беременность и каково самочувствие ребенка. Если показатели отличаются от нормы, об этом сообщают педиатру.
Главное — плацента и плодные оболочки должны полностью покинуть организм женщины. Если после тщательного осмотра плаценты у врачей по этому поводу возникают сомнения, проводится ручной осмотр полости матки. Ведь оставшиеся в матке частички плаценты могут стать причиной кровотечения или воспалительного процесса. Это обследование и удаление неотделившихся частиц проводятся под наркозом.
После этого плацента врачей уже не интересует. Ее либо уничтожают, либо используют в научных или лечебных целях.
УФНС России по Московской области приглашает организации и индивидуальных предпринимателей 26 ноября 2021 года в 11.00 принять участие в онлайн-конференции по теме: «Налог на прибыль. Льготы федеральные и региональные»
Про пуповину — Зачем давать отпульсировать
Про пуповину — Зачем давать отпульсировать.
Обычные возражения по поводу отсроченного пересечения пуповины: каковы доказательства?
Автор: доктор медицины Марк Слоун (США)
Перевод: доктор Аурика Сивохина. Оригинал статьи
Эта статья написана доктором Марком Слоуном, педиатром и автором Birth Day: A Pediatrician Explores the Science, the History and the Wonder of Childbirth.(«День рождения глазами педиатра: наука, история и чудо рождения»). Доктор Слоун делится информацией, в том числе результатами современных исследований отсроченного пересечения пуповины после родов, в стиле «Вопросов и ответов». Заинтересованные лица и профессионалы могут использовать пост, чтобы обсудить эту важную тему.
Многие акушеры-гинекологи продолжают накладывать зажим на пуповину немедленно после неосложненных вагинальных родов, хотя сегодня известно, что отсроченное пересечение (как правило, 2-3 минуты спустя после рождения) приносит значительную пользу новорожденному.
В некоторых случаях причина этой привычной практики – в непонимании физиологии плаценты первых минут после рождения. В других случаях играет роль человеческий фактор: мы часто не можем отказаться от привычных приемов, которым нас обучили, даже когда налицо явные доказательства их несостоятельности.
Хотя нет никакого строгого научного обоснования для немедленного пересечения пуповины (НПП), устойчивые медицинские традиции могут меняться очень долго. Вот некоторые часто встречающиеся возражения по поводу отсроченного пересечения пуповины (ОПП) и те доводы, которые сторонник отсроченного пересечения пуповины может привести в ответ:
1) У меня много пациентов, и я сильно занят. ОПП отнимает слишком много времени!
Не так уж и много, особенно когда вы примете в расчет преимущества ОПП. При рождении почти треть полного объема крови ребенка остается в плаценте. Половина этой крови поступает из плаценты к ребенку в течение первой минуты после родов, а через 3 минуты – уже более 90%.
2) Раннее пересечение пуповины помогает предотвратить тяжелое послеродовое кровотечение.
Этому нет никаких убедительных доказательств. Несколько больших исследований (включая обзор Кокрейна 2009 года), где были рассмотрены истории родов более чем 2200 женщин, не обнаружили статистически значимой разницы между НПП и ОПП с точки зрения объема физиологической кровопотери в родах или риска развития тяжелого послеродового кровотечения. (2-6, 10)
3) Для здорового доношенного ребенка нет особой пользы от ОПП.
Очень расхожее, но абсолютно неверное мнение. Является ли ребенок доношенным или рожден раньше срока, приблизительно треть его полного объема крови остается в плаценте. Это равно объему крови, которая будет необходима, чтобы наполнить легкие, печень и почки плода при рождении.
В дополнение к преимуществам, которые дает адекватный запас железа (см. ниже), младенцы, у которых пуповина была пережата через 2-3 минуты, (они таким образом получают больший объем крови по сравнению с теми, которым пуповину пересекли немедленно) – мягче проходят период сердечно-легочной адаптации после рождения.
Третий плюс — наличие в пуповинной крови плода стволовых клеток, которые играют существенную роль в развитии иммунной, дыхательной, сердечно-сосудистой и центральной нервной систем, а также выполняют множество других функций. Концентрация стволовых клеток в крови в эмбриональный период выше, чем в любом другом возрасте. При НПП около трети этих жизненно важных для человека клеток остается в плаценте. (1,3,4,6-10)
4) Хорошо, отсроченное пересечение пуповины означает, что ребенок получает больше крови и больше железа. Но дефицит железа не является реальной проблемой в развитых странах, правильно?
Неправильно. По крайней мере 10% от общего числа детей в США в возрасте 1-3 лет имеют признаки дефицита железа. В некоторых социально-экономических и этнических слоях населения эта проблема охватывает более 20% популяции. Немедленное пересечение пуповины — лишь один из многих факторов, которые способствуют дефициту железа в раннем детстве. Но младенцам, которые в первые дни жизни имеют низкий уровень железа в крови, очень тяжело его восполнить. Отсроченное пересечение пуповины обеспечивает ребенка запасом железа на 4-6 месяцев жизни. (1,3,6-10)
5) Дефицит железа влияет только на повышение утомляемости у детей?
На самом деле дефицит железа наносит намного больший вред. Раннее младенчество – время быстрого роста головного мозга и развития ребенка, и железо важно для этого процесса. При обследовании младенцев с дефицитом железа обнаружено определенное ухудшение когнитивных функций головного мозга (включая внимание и память), которое может привести в дальнейшем к снижению уровня интеллекта. Хуже того, у детей с тяжелым железодефицитом часто проявляется «притупление» эмоциональных реакций – они с трудом вступают в отношения с окружением, с теми, кто за ними ухаживает, а это может приводить к стойкой неспособности к социализации и проявлению эмоций. По многим причинам дефицит железа особенно опасен в раннем детском возрасте. (1,11)
6) Разве младенцы не получают достаточно железа с грудным молоком?
К сожалению, нет. Хотя грудное молоко и содержит удивительный набор полезных для здоровья ребенка компонентов, концентрация железа в нем невысока. Это, скорее всего, связано с механизмом восстановления организма матери после родов: родившая женщина сама нуждается в быстром восстановлении уровня железа в организме, так как при кровопотере в родах теряется некоторое его количество. Природа предусмотрела, чтобы младенцы получали бóльшую часть железа, необходимого в ранний период развития, из плацентарной крови, а не от матери в процессе грудного вскармливания, именно поэтому в грудном молоке сравнительно невысокий уровень железа. (3,7)
7) Но ребенок может потерять значительный объем крови через отток назад в плаценту («кровопотерю через ретроградный ток крови»), если пережатие пуповины отсрочено.
Это крайне маловероятно при неосложненных родах. За исключением кратковременных моментов, например, между маточными сокращениями или когда ребенок натуживается при крике, кровоток сразу после родов становится односторонним, от плаценты к ребенку. Вот краткое объяснение, почему это так:
В результате процесса, который начинается во время родов и ускоряется сразу после рождения, когда новорожденный начинает кричать, легочные кровеносные сосуды (где кровоток во время беременности очень невелик) раскрываются и заполняются кровью. Из-за этого относительно резкого изменения кровяное давление у новорожденного падает и становится ниже давления в плаценте. Плацентарная кровь, которую подгоняют сильные маточные сокращения, следует за градиентом давления и течет через пупочную вену к ребенку.
Когда насыщение крови новорожденного кислородом увеличивается, пупочные артерии закрываются, что останавливает почти весь кровоток от ребенка к плаценте. Пупочная вена, которая не чувствительна к кислороду, остается открытой несколько дольше, позволяя заключительной порции крови перейти из плаценты к ребенку до тех пор, после чего эта вена также спадается.
Отсутствие значительной «ретроградной кровопотери» подтверждено тем фактом, что в результате ОПП новорожденные имеют примерно на 30% больший объем крови, чем при НПП. (1,12)
8) ОПП может привести к опасно высокому уровню желтухи новорожденного.
Так как билирубин (причина желтухи новорожденных) поступает в кровь из разрушающихся эритроцитов, кажется логичным, что увеличенный объем крови, связанный с отсроченным пересечением пуповины, мог бы приводить к серьезной гипербилирубинемии.
Однако, хотя некоторые исследования продемонстрировали определенное повышение уровня билирубина у младенцев с ОПП в течение нескольких первых дней жизни, в большинстве работ не выявлено значительной разницы между ОПП и НПП. Этот кажущийся парадокс – относительно стабильные уровни билирубина несмотря на существенно больший объем крови – может объясняться увеличенным кровотоком в печени новорожденного, как следствие получения ребенком более полного объема крови при ОПП. Да, чем больше крови, тем выше уровень билирубина, который в свою очередь мог бы приводить к усилению желтухи, но усиленный кровоток позволяет печени эффективнее выводить билирубин. (3,4,6,7,9,10)
9) Отсроченное пересечение пуповины может приводить к повышенной вязкости крови новорожденных – «сгущению крови», и как следствие, к повреждению почек и инсультам.
ОПП может привести к несколько более высокому показателю гематокрита у новорожденного, чем при НПП, что неудивительно при получении дополнительного объема крови. Все же, несмотря на страхи сгущения крови (полицитемии) и образования микротромбов в сосудах таких органов, как мозг и почки, никакие исследования не продемонстрировали, что это провоцируется только одним ОПП. (4,6,9,10)
10) Вы не можете использовать преимущества ОПП и раннего контакта «кожа к коже» одновременно. Если вы положите новорожденного матери на живот (т.е., выше уровня плаценты), то сила тяжести уменьшит ток крови от плаценты к ребенку.
Гравитация действительно имеет значение, но главным образом для скорости плацентарного кровотока. Приблизительно через 3 минуты ребенок, удерживаемый ниже уровня плаценты, получит полный объем крови; ребенок, находящийся выше уровня плаценты (например, в непосредственном кожном контакте) также получит трансфузию полностью – это просто займет немного больше времени (около 5 минут). (1,13)
11) А что если ребенок нуждается в реанимации? Не лучше ли немедленно передать его педиатру?
Первое, что сделают по-настоящему больному ребенку в отделении интенсивной терапии новорожденных, — начнут инфузионную терапию; обычно это болюсное введение 20 – 40 мл/кг физраствора или крови. То есть, это ровно столько, сколько осталось в плаценте при НПП – приблизительно 30 мл/кг цельной крови. Есть достоверные доказательства того, что среди больных младенцев – как доношенных, так и недоношенных – лучшую динамику показывают те дети, которым пуповину пересекли не сразу. Лучше позволить природе самой сделать переливание крови. (14-16)
Резюме: Отсроченное пересечение пуповины способствует благополучному протеканию периода адаптации сердечно-легочной системы, предотвращает дефицит железа в критические периоды развития мозга, обеспечивает новорожденному богатые запасы стволовых клеток и помогает больным новорожденным достигнуть лучших результатов во время лечения – все это при очевидно небольшом риске для матери или ребенка. Свидетельства в пользу ОПП столь убедительны, что теперь доказывать свою правоту придется тем, кто хочет продолжать практику немедленного пересечения пуповины, а не тем, кто предпочитает – как это задумано природой – ждать.