зачем гинеколог мажет йодом при осмотре
Кольпоскопия: для чего она нужна и что покажет?
Доктор направил вас или вашего близкого на кольпоскопию. О том, что это за процедура, с какой целью её проводят, болезненна ли кольпоскопия, нам рассказала врач – акушер-гинеколог высшей категории «Клиники Эксперт» Пермь Марина Викторовна Пешина.
— Марина Викторовна, что такое кольпоскопия? Для чего её проводят?
— Это исследование, применяемое в гинекологии для осмотра шейки матки с целью выявления фоновых, воспалительных заболеваний или онкологических процессов.
— Какие бывают виды кольпоскопии?
— Существует два вида кольпоскопии: простая и расширенная. Простая – это только осмотр шейки матки под микроскопом. А расширенная всегда включает в себя проведение проб, т. е. обработку раствором уксусной кислоты, раствором Люголя (водный раствор йода). В практике в основном применяется расширенная кольпоскопия, так как простая даёт нам мало информации. При простой кольпоскопии врач может увидеть, допустим, только кондилому, полип, запущенный рак шейки матки и т. д. Но предраковые процессы без проведения проб увидеть нельзя.
— Расскажите, пожалуйста, поподробнее, что показывает кольпоскопия. Какие патологии можно выявить с помощью данного исследования?
— Кольпоскопия позволяет доктору увидеть эпителий шейки матки под увеличением в 30 – 60 раз. Какие патологии мы можем выявить на шейке матки? Это патологии самой шейки матки:
Когда мы осматриваем шейку матки, то попутно видим ещё и всё влагалище. Можно увидеть, например, кисты влагалища, разрастания кондилом на шейке матки и на стенках влагалища.
— Как подготовиться к кольпоскопии?
— Какая-то особая подготовка к кольпоскопии не нужна. Но желательно, чтобы женщина накануне соблюдала половой покой, потому что могут быть какие-то раздражающие факторы или аллергические реакции, например, на латекс. Нельзя спринцеваться. Кроме того, процедура не проводится во время месячных.
— А на какой день цикла можно делать кольпоскопию?
— И простую, и расширенную кольпоскопию желательно делать в первую фазу цикла после месячных, потому что во время второй фазы может быть немного больше выделений во влагалище, которые мешают осмотру шейки. Если месячные идут максимум до 7 дней, то начиная с 7 и по 14–16 день цикла – самые хорошие дни для проведения кольпоскопии. Цикл у всех разный: 25, 28 дней, у некоторых женщин даже 33 дня. Вот первая фаза – это, грубо говоря, половина цикла.
— Марина Викторовна, а можно ли делать кольпоскопию при беременности?
— Да. Исследование не представляет никакой угрозы ни для будущей мамы, ни для малыша. Врач просто вводит влагалищное зеркало и осматривает нужную область.
— Как делается кольпоскопия? Это болезненная процедура?
— Это то же самое, что осмотр в гинекологическом кресле, только мы ещё проводим осмотр через микроскоп. Процедура совершенно безболезненна. Многие женщины путают кольпоскопию с биопсией или с прижиганиями (разновидностью лечения шейки матки). Но это совершенно разные вещи. Кольпоскопия – от греческого слова «скопия», т. е. смотреть. Это просто осмотр. А если будут нужны какие-то дополнительные манипуляции, то врач по результатам кольпоскопии решает, что делать дальше: либо просто наблюдать пациентку, либо на самом деле нужно сделать ей биопсию.
— Помимо кольпоскопии врачи могут назначать и другие методы диагностики. Среди них, например, цитологическое исследование. Что лучше сделать: кольпоскопию или мазок на цитологию?
— Есть такое понятие, как онкологический скрининг. Что в него входит? Например, для профилактики рака молочной железы по всей России проводится маммография. Гинекологический онкоскрининг включает в себя цитологический мазок. Что такое цитология? Это забор мазка из цервикального канала на раковые клетки. Мы смотрим, есть ли в канале какие-то изменения, т. к. очень часто онкологические процессы начинаются именно там. И этот скрининг не обсуждаемый. Т. е. все гинекологи априори, не дожидаясь жалоб, практически на каждом первом приёме пациентки берут мазок на онкоцитологию. Здесь не стоит вопрос, что лучше сделать. Цитология обязательна для всех женщин как детородного возраста, так и пожилого. А делать ли кольпоскопию, мы уже решаем либо по результатам цитологического мазка, либо по каким-то жалобам женщины, либо по визуальному осмотру на кресле. Т. е. кольпоскопия – это дополнительный метод исследования.
Подробнее о мазке на цитологию читайте в нашей статье: Мазок на цитологию: как правильно расшифровать?
— Чтобы поставить диагноз, женщине часто назначается и ультразвуковое исследование малого таза. Можно ли проводить УЗИ и кольпоскопию в один день?
— Сейчас большинству пациенток (кроме девственниц) УЗИ обычно проводят гинекологическим датчиком, который вставляется во влагалище. И, конечно, при этом используется презерватив и специальный смазывающий гель. Поэтому если у вас эти две процедуры в один день, то желательно сделать кольпоскопию до УЗИ, чтобы во влагалище не было ни смазывающего геля, ни ещё чего-то раздражающего. А так в один день обе процедуры можно делать без проблем.
Но в диагностике патологии шейки ультразвуковое исследование нам особо не помогает. Если, конечно, мы видим на шейке какие-то образования, похожие на раковые, то направляем и по поводу патологии шейки на УЗИ, чтобы посмотреть, есть прорастание в соседние ткани, объёмные образования в малом тазу, или нет.
Записаться на УЗИ органов малого таза можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
— Кому нельзя делать кольпоскопию? Есть ли противопоказания к этому исследованию?
— Противопоказаний к этому методу диагностики почти нет. Кольпоскопию невозможно технически сделать девственницам, хотя у нас есть специальные зеркала. Но эта процедура проводится девочкам очень редко.
Противопоказанием для проведения кольпоскопии являются в основном менструальные дни. Кроме того, многие врачи (к ним отношусь и я), не делают кольпоскопию, когда у пациентки плохие анализы и мазки. Если во влагалище ярко выраженный воспалительный процесс (зуд, боль, много выделений, стенки и эпителий раздражены), то исследование лучше отложить. Сначала нужно снять воспаление и только потом проводить кольпоскопию. Это делается для того, чтобы правильно интерпретировать результат исследования, не спутать одно заболевание с другим.
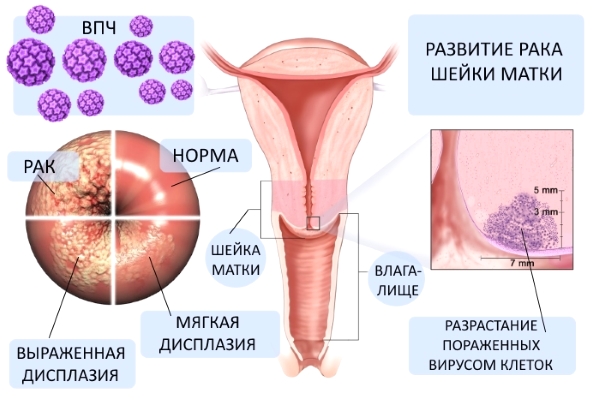
Хотела бы добавить, что кольпоскопия приобретает всё большее значение, поскольку весьма часто на обычном приёме начинающихся изменений на шейке матки не видно. Сейчас очень высокий уровень заражённости вирусом папилломы человека (ВПЧ). Это такой вирус, который по всем данным способствует в будущем развитию рака шейки матки. И если у женщины обнаружен ВПЧ, то ей, я бы сказала, в обязательном порядке нужно проходить кольпоскопию.
Записаться на приём к врачу – акушеру-гинекологу можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовала Марина Воловик
Редакция рекомендует:
Для справки:
Пешина Марина Викторовна
В 1998 г. окончила Пермскую государственную медицинскую академию по специальности «Лечебное дело».
1999 г. – интернатура по акушерству и гинекологии.
Врач-гинеколог высшей категории.
Стаж работы 22 года.
Владеет всеми методами диагностики и лечения любых гинекологических заболеваний, в том числе эстетической гинекологии и патологии шейки.
В настоящее время – врач – акушер-гинеколог, эндокринолог в «Клинике Эксперт» Пермь. Ведёт приём по адресу: ул. Монастырская, 42а.
КОЛЬПОСКОПИЯ И РАННЯЯ ДИАГНОСТИКА ПАТОЛОГИИ ШЕЙКИ МАТКИ
21.03.2018 В 2017 году ГБУ РО « Онкодиспансер» г. Таганрога приобрел цифровой кольпоскоп. Наша задача улучшить качество оказываемой медицинской помощи женщинам, которые обращаются со своими проблемами в наше учреждение. Статья посвящена ранней диагностике патологии шейки матки.
В настоящее время ключевой концепцией этиопатогенеза предраковых заболеваний шейки матки признана вирусная теория. Эпидемиологические исследования убедительно доказывают, что в развитии дисплазии ведущую роль играет папилломавирусная инфекция. В популяции женщин с тяжелой формой дисплазии шейки матки 85–95% являются ВПЧ-позитивными; у них, главным образом, обнаруживаются высокоонкогенные типы вируса — 16, 18 и 31. Возникновению предрака шейки матки способствует «содружество» ВПЧ и вируса простого герпеса II типа, хламидийной и цитомегаловирусной инфекций. Сочетание ВИЧ-инфекции и ВПЧ в разы повышает риск малигнизации.
В меньшей степени, чем вирусные агенты, на риск развития фоновой и предраковой патологии шейки матки могут влиять и другие факторы риска: курение( доказано, что женщины, выкуривающие более 20 сигарет в день в течение 20 лет, имеют пятикратное повышение риска плоскоклеточной дисплазии), длительный прием эстроген-гестагенных оральных контрацептивов, особенно с повышенным гестагенным компонентом, ранние роды, цервициты, травмы шейки матки при абортах и родах, нарушения гормональныго и иммунного гомеостаза, раннее (ранее 16 лет) начало половой жизни, частая смена половых партнеров, профессиональные вредности, отягощенный семейный анамнез.
Различают легкую (CIN-I), умеренную (CIN-II) и тяжелую (CIN-III) дисплазию.
Особенностью протекания предраковых заболеваний шейки матки является их бессимптомность или неспецифичность клинических проявлений.
Дисплазия шейки матки не имеет самостоятельных симптомов. Лишь при присоединении вторичной инфекции может развиваться клиника вагинита или цервицита (бели, жжение, контактные кровянистые выделения). При изменениях, обусловленных гормональным дисбалансом, возможны нарушения менструльного цикла по типу мено- и метроррагий. Болевые ощущения отсутствуют.
Большинство женщин с лейкоплакией шейки матки считают себя практически здоровыми, лишь незначительная часть отмечает наличие обильных белей и контактных кровянистых выделений.
Кондиломы шейки матки и аденоматозные полипы обнаруживаются, главным образом, при кольпоскопическом исследовании. При наличии в них вторичных изменений, вызванных изъязвлением, травматизацией и пр., возможно появление сукровичных выделений.
Алгоритм диагностики предраковых заболеваний шейки матки разработан детально и включает в себя серию инструментальных и лабораторных исследований, позволяющих не только установить вид предрака, но и степень дисплазии.
При визуальном осмотре влагалищной порции шейки матки с помощью зеркал гинеколог оценивает форму наружного зева, окраску слизистой, характер секрета, видимые патологические процессы. В рамках гинекологического осмотра производится забор мазков с поверхности шейки матки для онкоцитологического исследования (ПАП-тест). При выявлении подозрительных участков шейки матки следующим этапом выполняется Кольпоскопия – метод гинекологического исследования шейки матки с помощью оптического прибора – кольпоскопа. Это устройство напоминает бинокулярный микроскоп, оснащенный источником света. По необходимости врач может выбрать необходимое увеличение, как правило, от 2-х до 40-ка раз. Использование цветных фильтров при кольпоскопии позволяет оценить состояние поверхностных капилляров и сосудов.
• выявление участков патологического эпителия, которые могут указывать на дисплазию или рак шейки матки;
• определение размера и локализации пораженных участков слизистой шейки матки и влагалища;
• определение целесообразности биопсии;
• выбор метода лечения выявленных заболеваний – прижигание лекарственными препаратами, электрическим током, лазером, хирургическим инструментом;
• контроль за обнаруженными очагами каждые 3-6 месяцев;
• оценка результативности лечения.
Кольпоскоп позволяет детально рассмотреть малейшие изменения слизистой оболочки влагалищной части шейки матки. В ходе процедуры гинеколог оценивает:
• цвет слизистой оболочки без окрашивания и после обработки растворами уксусной кислоты и йода;
• поверхность и рельеф слизистой оболочки (бляшки, возвышения, углубления, эрозии);
• сосудистый рисунок (наличие измененных сосудов, сосудистых петель);
• наличие и размер участков измененного эпителия;
• границы выявленных очагов (могут быть размытые или четкие);
• наличие и состояние желез (открытые, закрытые).
Процедуру можно проводить в любой день цикла, но не в период менструального кровотечения. Оптимальными считаются первые 5 дней после прекращения менструации. Далее шейка матки продуцирует большое количество слизи, которая затрудняет диагностику.
• простая или обзорная – осмотр шейки матки с помощью кольпоскопа без применения химических реактивов;
• расширенная – во время осмотра используются различные тесты с химическими веществами (уксусной кислотой и раствором йода). Позволяет обнаружить мелкие очаги атипичного эпителия невидимые при простой кольпоскопии;
• кольпомикроскопия – исследование слизистой оболочки при большом увеличении. Позволяет оценить соотношение ядра к цитоплазме и другие особенности строения клеток.
Результаты кольпоскопии выдаются сразу по окончании осмотра. Они могут быть в виде:
• схематического рисунка по типу циферблата часов – врач схематически указывает расположение и размер выявленных патологических участков;
• словесного описания выявленных изменений;
Основанием для назначения кольпоскопии могут быть:
• Результаты цитологического анализа, указывающие на дисплазию шейки матки.
• Подозрительные участки измененного эпителия на шейке матки, обнаруженные при обычном гинекологическом исследовании. В этом случае цель кольпоскопии – выявить мелкие очаги изменений, недоступные невооруженному глазу.
• Для уточнения диагноза при подозрении на некоторые заболевания шейки матки:
o цервицит; o эндометриоз; o полипы шейки матки; o кондиломы шейки матки; o подозрение на рак шейки матки.
• Диспансерное наблюдение женщин с патологиями шейки матки.
• Контроль после лечения заболеваний шейки матки.
Противопоказаниями к проведению кольпоскопии являются:
• Первые 4 недели после родов и операций на шейке матки;
• Непереносимость препаратов йода и уксусной кислоты при проведении
Кольпоскопию проводят в гинекологическом кабинете. Женщина размещается на гинекологическом кресле. Врач расширяет влагалище зеркалом, чтобы получить доступ к шейке матки. Стенки влагалища и шейку матки очищают от выделений тампоном, смоченным в физиологическом растворе.
Кольпоскоп устанавливают на расстоянии нескольких сантиметров от входа во влагалище.
Первый этап. Гинеколог осматривает шейку матки при разном увеличении для обнаружения патологических участков эпителия. На этом этапе обычная кольпоскопия заканчивается. Если есть необходимость в более тщательном исследовании слизистой, то проводят расширенную кольпоскопию, этапы которой описаны ниже.
Второй этап. Обработка 3% раствором уксусной кислоты. Тампон, смоченный раствором кислоты, оставляют во влагалище на 30-40 секунд. Затем его извлекают и продолжают исследовать слизистую под разным увеличением. Под действием уксусной кислоты измененные участки эпителия окрашиваются в белый цвет – ацетобелый эпителий. Его наличие может указывать на заражение вирусом папилломы человека либо на дисплазию. Для уточнения диагноза, возможно, потребуется провести биопсию. Образец ткани врач может взять тут же.
Третий этап. Проба Шиллера или обработка водным раствором йода. Тампоном, смоченным в растворе йода, смазывают поверхность шейки матки. Здоровая слизистая равномерно окрашивается в темно-коричневый цвет. Измененный эпителий выглядит более светлым. Не окрашиваются участки с эктопией – очагами цилиндрического эпителия. Это так называемые йод-негативные зоны. Если в ходе кольпоскопии обнаруживаются участки подозрительного эпителия, с каждого из них берется образец ткани для биопсии.расширенной кольпоскопии.
Процедура кольпоскопии не требует особой подготовки. Однако желательно избегать воздействий, которые могут привести к травмированию слизистой шейки матки.
За два дня до намеченной процедуры необходимо воздержаться:
• от половых контактов;
• использования тампонов;
• спринцеваний;
• введения вагинальных кремов или сечей без назначения врача.
Перед посещением гинеколога необходимо принять душ и провести обычный туалет наружных половых органов.
Кольпоскопия бесконтактная процедура, во время которой слизистая оболочка половых органов не травмируется. Поэтому после кольпоскопии никаких ограничений нет. В тот же день можно вернуться к обычной жизни. Разрешены физические нагрузки и половые контакты. Нет необходимости применять какие-либо медикаменты.
После расширенной кольпоскопии возможны коричневые выделения из влагалища на протяжении 1-3 дней. Это не кровь, а остатки йода. Чтобы защитить белье от загрязнения можно воспользоваться прокладкой. Если во время кольпоскопии проводили биопсию, удаляли полипы и кондиломы, то будут кровянистые выделения и небольшая боль в области влагалища и нижней части живота. В том случае на протяжении 1-3 недель придется ограничить физическую и сексуальную активность и выполнять другие предписания гинеколога.
Подход к лечению предраковых заболеваний шейки матки – дифференцированный и поэтапный. Целью терапии служит радикальное удаление патологически измененных тканей, устранение провоцирующих и сопутствующих факторов (лечение ВПЧ, иммунного и гормонального дисбаланса, воспалительных процессов). В соответствии с выявленными нарушениями назначается этиотропная противовоспалительная терапия (противовирусные, антибактериальные, иммуномодулирующие, интерферонстимулирующие, ферментные препараты). Проводится коррекция биоценоза влагалища, витаминотерапия, при необходимости – гормонотерапия.
Выбор способа хирургического лечения предраковых заболеваний шейки матки зависит от степени клеточной дисплазии. При CIN I-II, особенно у нерожавших пациенток, возможно щадящее физическое воздействие на патологические очаги: диатермокоагуляция, радиохирургическое лечение, лазерная вапоризация, криодеструкция. При CIN II-III показано радикальное хирургическое вмешательство в объеме эксцизии или конизации шейки матки, конусовидной ампутации или гистерэктомии. При полипах цервикального канала производится их удаление с раздельным выскабливанием полости матки.
После излечения предраковых заболеваний шейки матки контрольную кольпоскопию и онкоцитологию повторяют каждые 3 месяца на протяжении первого года и дважды в год в течение второго. Рецидивы редки, однако известно, что их процент выше у ВПЧ-инфицированных женщин. Профилактика предраковых заболеваний шейки матки предполагает широкий охват женского населения скрининговыми программами, вакцинацией против РШМ. Важную роль играет поведение самой женщины: использовании барьерной контрацепции при случайных контактах, отказ от курения, своевременное лечение фоновых заболеваний.
Итак, Вы прочитали нашу статью и приняли правильное решение. Мы всегда будем рады помочь Вам и Вашим близким. Запись на кольпоскопию по телефону регистратуры : 38-26-06 ; 38-25-88 ( код города 8634)
Зачем нужна кольпоскопия
Поделиться:
Кольпоскопия — это изучение наружных половых органов, влагалища и шейки матки под большим увеличением с проведением специальных проб. «Колпос» по-гречески означает влагалище. Конечно, правильно было бы осмотр влагалища назвать вагиноскопией, вульвы — вульвоскопией, а шейки матки — цервикоскопией, но в реальной жизни никто этим не заморачивается.
С помощью кольпоскопа врач может увидеть изменения, характерные для предстадий рака шейки матки, влагалища и вульвы. Своевременная диагностика и правильное лечение могут предотвратить развитие серьезного заболевания.
В мире приняты различные способы организации кольпоскопической службы. В некоторых странах существуют специальные клиники, занимающиеся только патологией шейки матки. Эксперты этих клиник хорошо обучены, лицензированы и регулярно проходят процедуру контроля качества работы. Всех пациенток с патологией шейки матки или аномальными результатами цитологических мазков направляют в такие специализированные центры.
В нашей стране кольпоскопия считается частью рутинного гинекологического осмотра. Кольпоскопы есть практически у каждого гинекологического кресла в частных клиниках, и закуплены в достаточном количестве в муниципальные женские консультации. И в женских консультациях, и в негосударственных ЛПУ есть врачи-эксперты, обладающие большим опытом и высокой квалификацией. К ним направляют в спорных или сложных случаях, если лечащий врач не владеет методом или не имеет времени/условий для проведения кольпоскопии.
Почему кольпоскопию не делают всем и всегда?
Основная проблема кольпоскопического исследования — высокая чувствительность и низкая специфичность.
Чувствительность — способность метода правильно определять тех, у кого болезнь точно есть. Чувствительность кольпоскопии составляет 96 %. Это значит, что если мы посмотрим 120 пациенток (из них 50 точно здоровы, а 70 точно больны), то с помощью кольпоскопии мы выявим заболевание почти у всех (в данном примере у 67 пациенток). Всего 4 % пациенток мы будем считать здоровыми, в то время как болезнь будет прогрессировать. Это считается хорошим результатом, кольпоскопия — высокочувствительный метод.
Специфичность — способность метода правильно определять тех, у кого точно нет болезни. Если мы в той же самой группе пациенток (где 50 женщин точно здоровы, а 70 точно больны) проведем кольпоскопию, то патологию шейки матки мы найдем у 103 пациенток. Специфичность кольпоскопии — всего лишь 48 %. В нашем примере — 33 здоровые женщины могут быть подвергнуты малоприятным дополнительным диагностическим или лечебным процедурам.
Именно из-за невысокой специфичности, кольпоскопия — не скрининговый метод. К сожалению, «хромает» и воспроизводимость: пять экспертов могут выполнить кольпоскопию одной и той же пациентке и прийти к разным выводам.
К счастью, самое большое количество ошибок мы допускаем при диагностике доброкачественных и легких поражений. Чем серьезнее ситуация, тем выше специфичность кольпоскопии. При диагностике серьезных поражений ошибок гораздо меньше, специфичность кольпоскопии достигает 82 %, что уже вполне существенно.
Кому делать кольпоскопию необходимо?
В обязательном порядке кольпоскопию назначают если:
Кольпоскопия позволяет не только диагностировать предстадии рака шейки матки — CIN (цервикальные интраэпителиальные неоплазии), но и проводить дифференциальную диагностику доброкачественных заболеваний/состояний шейки матки. При развившемся раке кольпоскопию делать поздно — рак виден невооруженным глазом.
Самый частый вопрос, который задают пациентки перед кольпоскопией: «А это не больно?».
— Нет, конечно! Почему это должно быть больно? Я просто буду рассматривать вашу шейку матки в микроскоп или на экране монитора. Буду приближать, покачивать в разные стороны зеркалом, удалять слизь и выделения мягким тампоном. Микроскоп остается снаружи, ничего ужасного не ожидается.
Для лучшей визуализации сосудов врач может использовать цветные фильтры, делать фотографии, снимать видео, увеличивать изображение в 160–280 раз (кольпомикроскопия — увеличение в 350 и более раз — применяется крайне редко). Самый важный этап кольпоскопии — проведение специальных проб.
Первая проба — проба с раствором уксусной кислоты. Мы наносим раствор спреем, многие специалисты делают это ватным тампоном — не принципиально. Уксусная кислота удаляет поверхностную слизь и делает более выраженными и рельефными все образования на поверхности эпителия. «Непонятное красное пятно» на шейке матки превращается в совершенно определенные кольпоскопические картины, четко видна граница между цилиндрическим и плоским эпителием. Даже самые незначительные изменения плоского эпителия проявляются в виде побеления различной интенсивности. Ацетобелый эпителий — важнейший кольпоскопический признак. От его толщины, стойкости, однородности, точечности или мозаичности зависит кольпоскопическое заключение. Нежный и тонкий «белый» эпителий может быть в норме, поэтому так важны опыт и интуиция врача-кольпоскописта.
Вторая проба — проба Шиллера. Ее выполняют с помощью йодсодержащих растворов. Здоровый плоский эпителий окрашивается в равномерный коричневый цвет. Аномальные участки окрашиваются слабо или не окрашиваются совсем. Четко ограниченные непрокрашенные участки принято называть йод-негативными зонами.
После завершения исследования врач заполняет протокол кольпоскопии, в котором могут быть совершенно непонятные для вас слова и буквы, пишет рекомендации по дальнейшему наблюдению или лечению. Под контролем кольпоскопа может быть выполнена биопсия с ацетобелых и йод-негативных участков.
Совершенно не принципиально, каким именно кольпоскопом пользуется врач. Я, например, не очень люблю новомодные видеосистемы, предпочитая старые добрые бинокулярные кольпоскопы с хорошей оптикой. Здесь важно, чтобы клинические выводы делались не только по кольпоскопической картинке, а по совокупности данных: результаты цитологического исследования, результаты ВПЧ-тестирования, кольпоскопическое заключение.
В общем, дорогие женщины, приходите на кольпоскопию смело: это не больно, не страшно и поможет предотвратить многие проблемы.