зачем в нос вставляют трубочки больнице
Зачем в нос вставляют трубочки больнице
У новорожденных рекомендуется использовать оротрахеальную интубацию, поскольку она проще и быстрее выполняется. Также существует несколько доказанных преимуществ по сравнению с интубацией через нос у новорожденных с низкой массой тела.
Назотрахеальную интубацию следует выполнять у очень активных новорожденных с обильной секрецией в ротовой полости (сложно зафиксировать трубку в одном положении) и с анатомическими особенностями ротовой полости или при вмешательствах в челюстно-лицевой области (препятствуют оротрахеальной интубации).

Получены данные, что премедикация сукцинилхолином/атропином или морфином/атропином позволяет сократить время интубации и исключить нежелательные эффекты:
1. Используют стерильную интубационную трубку. Если для придания трубке изогнутой формы применяют проводник, его необходимо удалить перед введением трубки в носовой ход.
2. При необходимости проводят премедикацию атропином (20 мкг/кг) и сукцинил-холином (2 мг/кг) непосредственно перед введением трубки. Следует подготовить все необходимое для проведения вентиляции дыхательным мешком Амбу через маску.
3. Если уже проведена оротрахеальная интубация, убирают фиксаторы и располагают трубку как можно левее в ротовой полости для возможности постоянной вентиляции во время назотрахеальной интубации.
4. Визуализируют ротоглотку с помощью ларингоскопа, как описано выше, уделяя особое внимание переразгибанию шеи.
5. Удаляют содержимое с помощью отсоса, при этом оставляют ларингоскоп на месте.
6. Вводят трубку через носовое отверстие, следуя естественному изгибу носоглотки.
7. Как только трубка пройдет в глотку, выравнивают кончик трубки по центру отверстия трахеи, поворачивают голову новорожденного.
8. Когда кончик назотрахеальной трубки стоит на прямой линии с голосовыми связками, ассистент осторожно вытаскивает оротрахеальную трубку (если предварительно проводилась оротрахеальная интубация).
9. Осторожно нажимают на яремную вырезку и продвигают трубку через голосовые связки.
У новорожденных с низкой массой тела использование щипцов Магилла чаще обременительно, чем полезно, но они всегда должны быть доступны.
Однако при правильном положении новорожденного (шея не разогнута избыточно, согнута или ротирована) изогнутая трубка обычно проходит прямо в трахею легко, при этом не требуется использование щипцов.
Трубку фиксируют и определяют ее положение. Длина назотрахеальной трубки при правильном расположении кончика в трахее должна быть примерно на 2 см больше, чем соответствующая длина оротрахеальной.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Вернуться в оглавление раздела «акушерство»
Зачем в нос вставляют трубочки больнице
Интратрахеальная трубка вводится через нос или через рот. В том и другом случае она может быть введена до начала наркоза под местной анестезией или уже во время наркоза. Под местной анестезией эта процедура производится следующим образом: слизистую носа, корня языка, носоглотки, надгортанника и голосовых связок смазывают 2—3 раза 3—5% раствором кокаина или 2% раствором дикаина.
После этого специальным шприцем с длинным загнутым наконечником или через тонкий катетер, введенный через нос в трахею, в бронхиальное дерево впрыскивают 3—5 мл 3% раствора кокаина. Через 2—3 минуты в нижний носовой ход вводят трубку из плотной резины диаметром 10—14 мм на глубину 24—25 см от наружного отверстия носового хода. Так как бифуркация трахеи находится приблизительно на расстоянии 26 см от передних зубов или носового входа, трубка будет располагаться как раз над бифуркацией. Более поверхностное введение может привести к выскальзыванию трубки из трахеи, а более глубокое — к поступлению наркоза в какой-либо один бронх.
В тех случаях, когда узкий носовой ход не позволяет провести интратрахеальную трубку через нос, ее необходимо ввести через рот. Для этого или пользуются ларингоскопом, или же направляют трубку с помощью пальца, введенного в рот.
Введение интратрахеальной трубки под местной анестезией мы испытали несколько раз. Позднее мы перешли на введение ее уже под наркозом. Этот способ имеет то преимущество перед местным обезболиванием, что избавляет больного от дополнительной интоксикации кокаином, который в некоторых случаях дает осложнения, иногда с летальным исходом.
Кроме того, он избавляет больного от неприятных ощущений. Наконец, он сокращает время пребывания трубки в трахее.
Б. Э. Линберг применял для наркоза обычную маску Омбредана. Введя интратрахеальную трубку под местной анестезией, он укладывал больного на живот и давал наркоз, положив маску на интратрахеальную трубку. Положением больного на животе он обеспечивал беспрепятственное вытекание бронхиального секрета и, кроме того, время от времени производил отсасывание слизи из трахеи, вводя катетер от аспиратора в интратрахеальную трубку. Описанная методика Б. Э. Линберга заслуживает внимания.
Способ дачи наркоза через интратрахеальную трубку аппаратом, которым можно не только повысить концентрацию наркотического вещества или кислорода, смотря по надобности, но и дать повышенное давление, имеет несомненные преимущества перед обычной техникой наркоза.
Одним из них является возможность регулировать количество и концентрацию кислорода во вдыхаемом больным воздухе. Это имеет значение именно при операциях на грудной клетке, где из-за полного одностороннего открытого пневмоторакса больной дышит только одним легким, к тому же находящимся в неблагоприятных условиях.
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Интубируем «через нос»
Применение назотрахеальной интубации на догоспитальном этапе. Показания, методика, преимущества/ недостатки и др.
Кафедра скорой медицинской помощи МГМСУ,
Научно-практический центр экстренной медицинской помощи,
г. Москва
Восстановление и поддержание проходимости дыхательных путей и их защита от аспирации желудочного содержимого являются одними из первоочередных мероприятий при оказании экстренной медицинской помощи на догоспитальном этапе у пациентов в критическом состоянии. «Золотым стандартом» для выполнения этих задач признан метод интубации трахеи, причем традиционно в практике скорой помощи проводится оротрахеальная интубация с использованием прямой ларингоскопии.
Хотя показания к интубации трахеи на догоспитальном этапе известны (табл.1) и подобные ургентные состояния встречаются нередко, частота применения данной манипуляции в практике отечественной скорой помощи остается неоправданно низкой. Во многих случаях это связано с недостаточными практическими навыками у персонала, а иногда и с отсутствием готовности ларингоскопа к работе.
Наряду с более распространенной оротрахеальной интубацией существует незаслуженно забытая методика назотрахеальной интубации. Впервые термин «интубация через нос вслепую» ввели Rowbotham и Magill, применившие эту методику во время первой мировой войны [1]. До 40-х годов прошлого века назотрахеальная интубация широко и успешно применялась в анестезиологической практике, но затем постепенно была вытеснена интубацией через рот в условиях прямой ларингоскопии. Это привело к недостаточной известности назотрахеальной интубации среди врачей скорой помощи и, как следствие, искаженному представлению о чрезвычайной сложности этой методики.
Мы считаем, что на догоспитальном этапе выполнение интубации через нос «вслепую» у пациентов с сохраненным спонтанным дыханием имеет ряд несомненных преимуществ, а именно:
Следует отметить противопоказания к назотрахеальной интубации. Это травма носа с повреждением костных структур и перелом основания черепа с ликвореей. Трудность, а иногда и невозможность, проведения интубационной трубки в носоглотку может быть обусловлена врожденными и приобретенными анатомическими аномалиями носовых ходов.
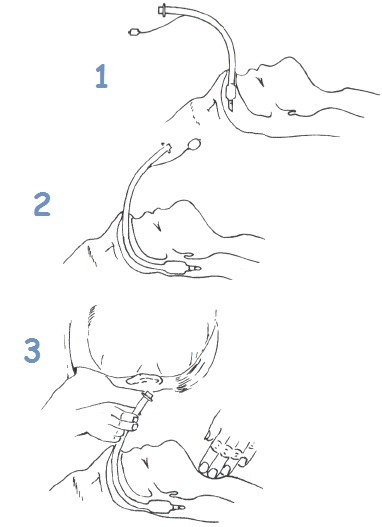
Методика назотрахеальной интубации «вслепую» заключается в следующем:
Перед началом интубации необходимо обработать носовые ходы сосудосуживающими препаратами (адреналин), учитывая обильное кровоснабжение слизистой носа и легкость ее травматизации.
Больной находится на спине с согнутой шеей и приведенным к груди подбородком. При подозрении на нестабильность шейного отдела позвоночника альтернативой сгибания шеи может быть выполнение приема Селлика (надавливание на перстневидный хрящ).
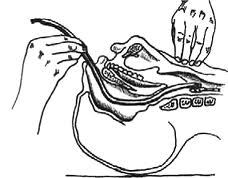
Необходимо использовать обильно смазанную интубационную трубку на один размер меньше возрастной нормы (у мужчин № 8-9, у женщин № 7-8). Для облегчения попадания в глотку она вводится в носовой ход перпендикулярно фронтальной плоскости лица. Другой носовой ход и рот закрывают и трубку продвигают по средней линии, ориентируясь на усиление дыхательных шумов из нее. На фазе вдоха пациента трубку проводят за голосовые связки.
Исчезновение дыхательных шумов из просвета трубки по ходу ее продвижения свидетельствует о попадании в пищевод. В этом случае необходимо подтянуть трубку до появления дыхательных шумов и, после дополнительного сгибания шеи или увеличения давления на перстневидный хрящ, повторить попытку интубации трахеи.
После выполнения манипуляции надо убедиться в правильности положения трубки в трахее. Критериями этого являются отчетливые дыхательные шумы из просвета трубки, равномерная экскурсия грудной клетки, проведение дыхания над всеми отделами легких при аускультации.
У взрослых трубка вводится на 25-30 см. от наружного носового хода (расстояние от наружного носового хода до бифуркации трахеи составляет в среднем у мужчин и женщин соответственно 32 и 27 см.). После раздувания манжеты трубка надежно фиксируется.
По данным литературы, общая частота успешной интубации трахеи через нос «вслепую» составила 93 %, хотя чуть более чем в половине случаев потребовались повторные попытки [2]. Хотим заметить, что при сохраненном дыхании у больных повторные попытки интубации не являются катастрофичными.
На базе кафедры скорой медицинской помощи МГМСУ и учебного отдела НПЦ экстренной медицинской помощи г. Москвы регулярно проводятся циклы повышения квалификации для врачей и фельдшеров скорой помощи. В программу включено обязательное освоение методик интубации трахеи, в том числе и назотрахеальной без использования ларингоскопии.
В теоретическую часть обучения включены разбор показаний и противопоказаний к назотрахеальной интубации, описание анатомических структур воздухоносных путей, изложение методики манипуляции. С этой целью используются наглядные пособия и видеоматериалы с обязательным комментарием преподавателя.
В практической части обучения сначала проводится поэтапная демонстрация методики на специальном манекене с последующим освоением ее курсантами под контролем преподавателя и самостоятельно, путем многократной тренировки на протяжении всего цикла обучения.
В учебном процессе мы используем тренажеры для интубации различных фирм, в частности, манекен Laerdal ® Airway Management Trainer (Норвегия). Он представляет собой муляж головы и шеи взрослого человека в натуральную величину. Анатомия его наружных и внутренних структур приближена к реальной. Функциональные возможности манекена (подвижность шеи, эластичность языка, глотки, гортани и пищевода) позволяют корректно освоить как оро- так и назотрахеальную интубацию. За счет герметичности воздухоносных путей тренажера возможно определение положения интубационной трубки с помощью контроля за экскурсией легких и аускультативно. На манекене также возможно обучение методикам вентиляции легких (через лицевую маску, воздуховод или эндотрахеальную трубку) и санации дыхательных путей.
В последующем, практические навыки интубации закрепляются во время занятий в морге и оцениваются на экзамене.
За последние 4 года нами было обучено более 700 врачей и 300 фельдшеров скорой помощи. По отзывам прошедших обучение курсантов, методика назотрахеальной интубации стала широко и успешно применяться ими в практической деятельности.
Учитывая вышеизложенное, мы считаем, что методика назотрахеальной интубации «вслепую» достойна более широкого применения врачами и фельдшерами скорой помощи.
С целью освоения и поддержания навыка назотрахеальной интубации необходимо использование специальных манекенов типа Laerdal ® Airway Management Trainer.
Таблица. Показания к интубации трахеи на догоспитальном этапе.
I. НАРУШЕНИЯ ДЫХАНИЯ
1) Апноэ
2) Острые диспноэ (нарушения ритма дыхания)
3) Брадипноэ реже 7 в 1мин.
4) Одышка чаще 40 в 1мин. (при нормотермии)
5) Прогрессирующий отек верхних дыхательных путей, некоррегируемый консервативными мероприятиями
6) Неконтролируемая обильная саливация и бронхоррея (например, при алкогольной интоксикации, отравлении ФОС)
Почему при вирусных пневмониях требуется ИВЛ и что это такое?
Одно из последствий коронавирусной инфекции – пневмония. Она может быть разной степени тяжести. По каким критериям реаниматологи решают, что пациента необходимо подключить к аппарату искусственной вентиляции легких (ИВЛ)? Болезненная ли это манипуляция?
Рассказывает Ольга Светлицкая, врач-анестезиолог-реаниматолог, к.м.н., доцент кафедры анестезиологии и реаниматологии БелМАПО.
Что такое вирусная пневмония
Вирусы – уникальная форма жизни. Чтобы размножаться, им необходимо вставить свой генетический материал в клетку хозяина. Респираторные вирусы, соответственно, поражают клетки, которые выстилают поверхность верхних и нижних дыхательных путей, постепенно их разрушая. Это выражается в виде всем знакомых насморка, трахеита, ларингита.
Все намного сложнее, если вирусы поражают нижние дыхательные пути. В этом случаем развивается вирусная пневмония. Чем больше объем поражения и ниже сопротивляемость организма, тем она тяжелее. У части пациентов может развиться наиболее тяжелая форма острой дыхательной недостаточности – острый респираторный дистресс-синдром. Это состояние еще называется некардиогенный отек легких.
Главное проявление респираторного дистресс-синдрома – падение уровня кислорода в артериальной крови в результате нарушения его транспорта из просвета альвеол в легочные капилляры. Чаще всего такое осложнение вызывают вирусы гриппа А, респираторный синцитиальный вирус (РС-вирус), вирусы парагриппа, риновирус и коронавирусы, включая COVID-19.
Как проходит лечение пневмонии
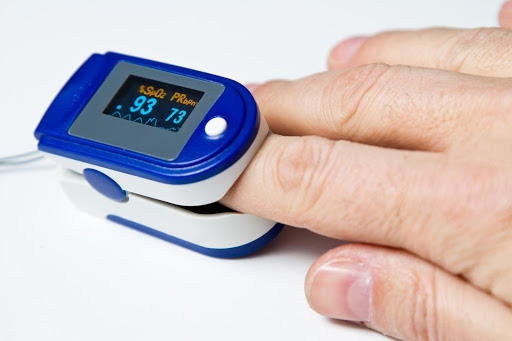
Лечение в этом случае поддерживающее и обычно включает в себя кислородную терапию. У пациентов с пневмониями уровень кислорода в крови мы контролируем с помощью специального прибора – пульсоксиметра. Это процедура простая и безболезненная. Медсестра или доктор одевают пациенту на палец специальный датчик – и через несколько секунд на дисплее появляется процентное содержание кислорода в крови. Если уровень кислорода более 95 % – все хорошо. Если ниже, врач будет разбираться, в чем причина. Если уровень кислорода менее 92 %, требуется так называемая оксигенотерапия (кислородотерапия) – дополнительная подача кислорода.
Какие показания к ИВЛ
Существует несколько уровней респираторной поддержки.
При средней тяжести пневмонии, когда еще нет существенного снижения уровня кислорода, многим пациентам достаточно носовых кислородных катетеров (канюль). Это небольшие пластиковые трубочки, которые вставляются в нос. Через них подается увлажненная воздушно-кислородная смесь. Такой метод позволяет увеличить концентрацию кислорода во вдыхаемом воздухе от 24 % до 40% (в атмосферном воздухе – 21 %). Это не доставляет практически никакого дискомфорта. Многим пациентам этого вполне хватает, они поправляются и без ИВЛ.
Иногда пациента переворачивают на живот, в так называемую прон-позицию. Это простая манипуляция позволяет улучшить вентиляцию тех зон легких, которые остаются плохо вентилируемыми в положении на спине. Это действенная мера. Сейчас она наряду с кислородотерапией широко применяется у пациентов с CоVID-19.
Может использоваться кислородная маска, что позволяет обеспечить еще большую концентрацию кислорода во вдыхаемой воздушной смеси – до 60 %.
Если проводимая кислородотерапия с помощью носовых катетеров или маски не помогает, уровень кислорода в крови не увеличивается (менее 90 %), пациент утомлен, в дыхании участвует вспомогательная дыхательная мускулатура, принимается решение о переводе на искусственную вентиляцию легких.
Как делается ИВЛ
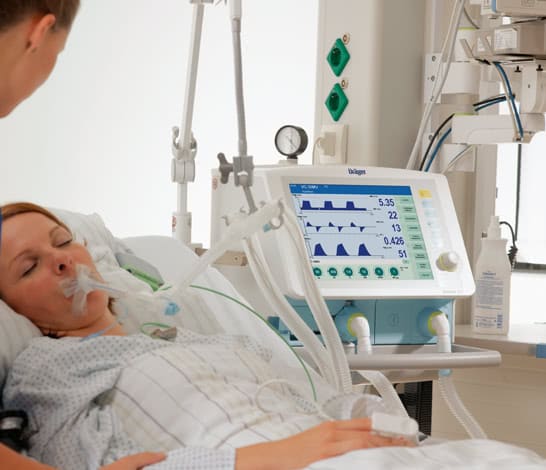
В горло (трахею) под контролем ларингоскопа вводится пластиковая эндотрахеальная трубка, размер которой зависит от физических параметров пациента. На ее конце расположена манжетка, которая после введения раздувается и герметизирует дыхательные пути, чтобы не было затекания слюны и другой жидкости. После этого к эндотрахеальной трубке подключают респираторный контур, через который аппарат подает увлажненную воздушно-кислородную смесь. Это позволяет значительно увеличить концентрацию кислорода и снять нагрузку с пациента в осуществлении процесса дыхания.
Процедура некомфортная, поэтому пациент вводится в медикаментозный сон при помощи седативных лекарственных средств. Это не наркоз и не кома, больше похоже на сон.
Человек может находиться в таком состоянии от нескольких дней до нескольких недель в зависимости от тяжести пневмонии и общего состояния здоровья. В этот период еда поступает пациенту через зонд. Можно вводить питание и внутривенно, однако доказано, что при пневмонии лучше кормить через естественные пути – желудочно-кишечный тракт. Используется специализированное сбалансированное питание, разработанное для реанимационных отделений. Но если родные принесут бульон и другую домашнюю еду, ее также введут через зонд.
Глаза пациента закрыты стерильными салфетками. Так мы защищаем их от пересыхания. Иногда руки пациента фиксируются к кровати мягкими манжетами, чтобы в случае неожиданного пробуждения он не выдернул трубки и не навредил себе.
Каждые два часа пациента поворачивают на правый, левый бок, спину, чтобы не образовались пролежни, а также на живот – для лучшего газообмена в легких.
Врачи постоянно видят содержание кислорода в крови на мониторе и могут корректировать работу аппарата ИВЛ. Вначале он полностью замещает дыхание пациента, а затем помогает дышать. Когда мы видим, что наступает улучшение, начинаем будить пациента и учить его дышать самостоятельно. К критериям улучшения относятся исчезновение симптомов заболевания, которое вызвало необходимость в ИВЛ. В случае с тяжелыми пневмониями это снижение температуры, признаков общего воспаления, улучшение лабораторных показателей, данных рентгенографии легких (хотя при вирусных пневмониях улучшение картины на рентген-снимках может сразу не наступать).
Время, когда пациент начинает приходить в себя, самое важное для контакта. Многие люди не помнят, что с ними произошло. Просыпаясь в реанимации, не понимают, где они находятся, что с ними происходит. Вокруг чужие лица. Сейчас эти лица еще и скрыты под масками и очками. И медицинскому персоналу надо мягко все объяснить, поговорить с человеком. Некоторые пациенты в дальнейшем могут испытывать ПИТ-синдром (последствия интенсивной терапии): тревожность, депрессию.
Научить заново дышать пациента, который перенес острый респираторный дистресс-синдром, непросто. На это уходят дни, недели. Особенно трудно перевести на самостоятельное дыхание пожилых людей и пациентов с сопутствующей тяжелой хронической патологией. Это сложная командная работа с обязательным участием реабилитолога.