зачем вводят атропин перед операцией
Зачем вводят атропин перед операцией
Парасимпатолитики, такие как применяемые наиболее часто Атропин, Гликопирроний (Робинул) и Скополамин, являются конкурентными блокаторами мускариновых рецепторов и подавляют передачу парасимпатических импульсов нейромедиатором ацетилхолином. В результате уменьшается секреция слюны, а также слизи в верхних и нижних дыхательных путях (антисаливация) и учащается ритм сердца (А6).
Особенно важен с анестезиологической точки зрения антисаливаторный эффект, например, при проведении операций в полости рта и глотке, при фиброволоконной интубации, бронхоскопии, наркозе с использованием гортанной маски, перед введением Кетамина и у детей, так как у них усиленная секреция слюны повышает риск ларингоспазма. Применять антихолинергические препараты в дополнение к уже принимаемым не рекомендуется, так как максимальное действие их после приема внутрь или подкожного введения не всегда приходится на момент введения в наркоз.
Кроме того, вызываемая этими препаратами сухость во рту вызывает тягостные ощущения у больных. Поэтому лучше вводить антихолинергические препараты внутривенно перед началом наркоза.
Атропин в обычных дозах (максимально 0,01 мг/кг) недостаточен для предупреждения рефлекторной брадикардии. Для этого необходима полная блокада блуждающих нервов, достижимая при введении препарата в дозе не менее 0,03 мг/кг, которая, однако, из-за выраженного учащения ЧСС плохо переносится больными! Больным с глаукомой Атропин в обычных дозах не противопоказан, так как при системном его введении концентрация препарата в глазу бывает невысокой.
Агонисты а2-адренорецепторов. Основным представителем агонистов а2-адренорецепторов является производное имидазолина Клонидин (Катапресан®, Парацефан®1). Вначале Клонидин применяли лишь для лечения артериальной гипертензии. Однако в последнее время было выявлено важное с анестезиологической точки зрения анксиолитическое, седативное, а также анальгетическое действие Клонидина. оказываемое на спинальном и супраспинальном уровне. Это действие объясняют в основном центральной преи постсинаптической стимуляцией а2-адренорецепторов и угнетением активности адренергических нейронов.
Применение агонистов а2-адренорецепторов позволяет уменьшить расход анестетиков во время наркоза. Между тем в эксперименте показано, что в отличие от ранних представлений снижение симпатического тонуса и АД под действием Клонидина обязано не только возбуждению а2-адренорецепторов, но и нового класса клонидинсвязывающих рецепторов (имидазолиновых рецепторов). Помимо центрального симпатиколитического эффекта, клонидин возбуждает также периферические постсинаптические а1-адренорецепторы. Однако поскольку сродство Клонидина к альфа1-адренорецепторам значительно меньше, чем к а2-адренорецепторам (1:200), этот механизм играет роль лишь при внутривенном введении.
Он может обусловить преходящее повышение АД, которое вновь снижается, как только Клонидин в достаточном количестве проникает через гематоэнцефалический барьер и оказывает центральное действие. Снижение симпатического тонуса в результате центрального действия клонидина приводит к уменьшению ЧСС и периферической вазодилатации и вызывает тем самым снижение АД.
Роль Клонидина в качестве препарата для премедикации особенно важна в профилактике синдрома отмены у больных с алкогольной зависимостью, в частности симпатоадреналовых реакций, и для оказания седативного действия. Это облегчает проведение наркоза. В предоперационном периоде его можно назначать внутрь в дополнение к бензодиазепинам накануне операции и утром незадолго до ее начала. Противопоказанием к назначению Клонидина являются брадиаритмии, гипотензия и гиповолемия.
Для усиления анальгетического эффекта анестетиков в качестве премедикации назначают чистые агонисты длительного действия, такие как Пиритрамид (Дипидолор®) или Петидин (Долантин). Из-за угнетающего действия на функцию дыхания опиоиды в качестве стандартного средства для премедикации уже не применяются. Их используют для устранения боли (например, связанной с травмой), перед болезненными манипуляциями, предшествующими проведению анестезии, или для уменьшения проявлений синдрома абстиненции у наркоманов.
— Вернуться в оглавление раздела «Хирургия»
Чурсин В.В. Внутривенная анестезия (методические рекомендации)
Информация
Чурсин В.В.
Внутривенная анестезия
Рецензенты:
Методические рекомендации содержат информацию о современных препаратах для внутривенной анестезии. Описаны различные методы многокомпонентной внутривенной анестезии и тактика инфузионной терапии во время операции.
Протокол № 2 от « 04 » апреля 2008 г.
Введение
Основные компоненты внутривенной анестезии
Сбалансированность и есть результат грамотного творчества, определяемая по стабильности гомеостаза – нормального функционирования всех систем организма.
Не может быть сбалансированности, если больного привозят в палату холодного или мокрого, хоть и со «стабильной, по линейке, гемодинамикой». Такое допустимо, если возникла нештатная ситуация или больной экстренный и анестезиолог просто не успел во время операции устранить все возникшие нарушения.
Анальгетики
ПРОМЕДОЛ – синтетический наркотический анальгетик, в основном используется для премедикации, послеоперационного обезболивания, но может быть применён и для поддержания общей анестезии, особенно предпочтителен при объёмных и длительных операциях. Применяются 1-2% р-ры в дозе 40-80 мг для введения в анестезию (до разреза), далее по 0,3-0,4 мг/кг массы тела каждые 30-50 минут, т.е. на 70 кг – примерно 20-30 мг. При в/в введении достаточное анальгетическое действие развивается через 15-20 минут. Об этом необходимо помнить если промедол используется как основной анальгетик – начинать операцию можно только по истечении этого времени. Пока промедол не развил своё действие, операцию можно начать после введения калипсола.
СТАДОЛ (Бефорал, Буторфанол, Буторфанола тартрат, Морадол) – синтетический наркотический анальгетик (агонист/антагонист), в основном используется для послеоперационного обезболивания, но может использоваться и для поддержания общей анестезии. Применяется в дозе 4-8 мг для введения в анестезию (до разреза), далее по 0,02-0,04 мг/кг массы тела каждые 30-50 минут, т.е. на 70 кг – примерно 2-3 мг. При в/в введении достаточное анальгетическое действие развивается через 15-20 минут. Об этом необходимо помнить, если стадол используется как основной анальгетик – начинать операцию можно только по истечении этого времени.
Седативные средства
Противопоказания относительные: сердечная недостаточность, перикардит, обструктивные заболевания легких, выраженные нарушения функции легких (бронхиальная астма), гиповолемия, выраженная гипотония, ишемия миокарда, шок, артериальная гипертензия, болезнь Аддисона, ацидоз, дисфункция печени. Не применяют при кесаревом сечении, т.к. проходит через плацентарный барьер и может вызвать апноэ у плода. При угнетении дыхания и нарушении сердечной деятельности как антагонист используется бемегрид.
Фармакология: Хорошо растворим в липидах, мало ионизирован, полностью метаболизируется в печени. Может вызвать освобождение гистамина.
Схемы общего обезболивания с использованием препаратов для внутривенной анестезии
Интубация трахеи.
Показанием для использования именно Пропофола для индукции можно считать кратковременные операции или манипуляции, требующие интубации трахеи, например бронхоскопию. Рекофол показан для вводного наркоза больным с исходно высоким артериальным давлением, когда весь наркоз будет вестись с использованием этого гипнотика.
Обезболивание малых хирургических вмешательств с использованием Пропофола.
Обезболивание объёмных хирургических операций с использованием Пропофола.
Тактика анестезии
Инфузионная терапия во время операции
Базовая инфузия во время операции должна составлять не менее 5 мл/кг в час (на 70 кг это 350 мл в час). Этот объём компенсирует потери жидкости на перспирацию (особенно это важно при использовании аппаратов ИВЛ без увлажнителя) и «потение» брюшины или плевры.
Объём инфузии свыше базовой увеличивается в следующих случаях:
Премедикации перед операцией
Назначение премедикации
Премедикация: важнейший этап подготовки к операции
Операции, даже плановые – серьезный стресс для организма, поэтому подготовка к ним необходима. Она позволит спрогнозировать реакцию организма на анестезирующие препараты, предусмотреть непредвиденные ситуации, эмоционально подготовить пациента к ощущениям, ожидание которых может волновать, а врачу – изучить особенности состояния больного.
Как проходит подготовка к операции?
Перед любой анестезией лечащий врач проводит ряд действий:
Зачем нужна премедикация?
Премедикация – это медикаментозная подготовка больного перед операцией и анестезией. Комплекс мер назначается с учетом индивидуальных показателей здоровья и состояния пациента. В результате решается сразу несколько задач:
Препараты, используемые для премедикации
Есть несколько групп фармакологических веществ, которые используется для премедикации:
Дополнительные этапы подготовки к операции
Подготовка к операции подразумевает еще ряд процедур: сдачу анализов, консультации у хирурга, терапевта, анестизиолога-реанимолога. Всё это можно пройти в нашей клинике с комфортом и без очередей. Удобное размещение кабинетов и возможность записаться на подходящее именно Вам время сэкономит массу сил и нервов. Вы просто пройдете нужные процедуры в одном месте.
Кроме того, в клинике «Долголетие» каждого пациента сопровождает личный куратор, у которого в любой момент можно уточнить все нюансы по лечению и предстоящей операции. Благодаря этому Вы сможете чувствовать себя уверенно и спокойно, а использование современного оборудования, высокая квалификация врачей и индивидуальный подход обеспечат благоприятный исход лечения.
Записаться в клинику «Долголетие» можно по номеру: +7 (812) 671-01-70.
Быстрая последовательная индукция и интубация
Быстрая последовательная индукция (БПИ, англ. «rapid sequential induction» — RSI) и интубация — анестезиологическая техника, которая применяется у пациентов с высоким риском аспирации желудочного содержимого. Цель данной техники — снижение риска аспирации путем максимального уменьшения времени манипуляции, когда дыхательные пути не защищены (от начала индукции до постановки эндотрахеальной трубки (ЭТТ)). Сама концепция БПИ родилась после введения в клиническую практику сукцинилхолина в 1951 году и приема Селлика в 1961 году. Первая публикация, включающая все основные приемы техники БПИ, появилась в 1970 году.
Традиционные компоненты БПИ:
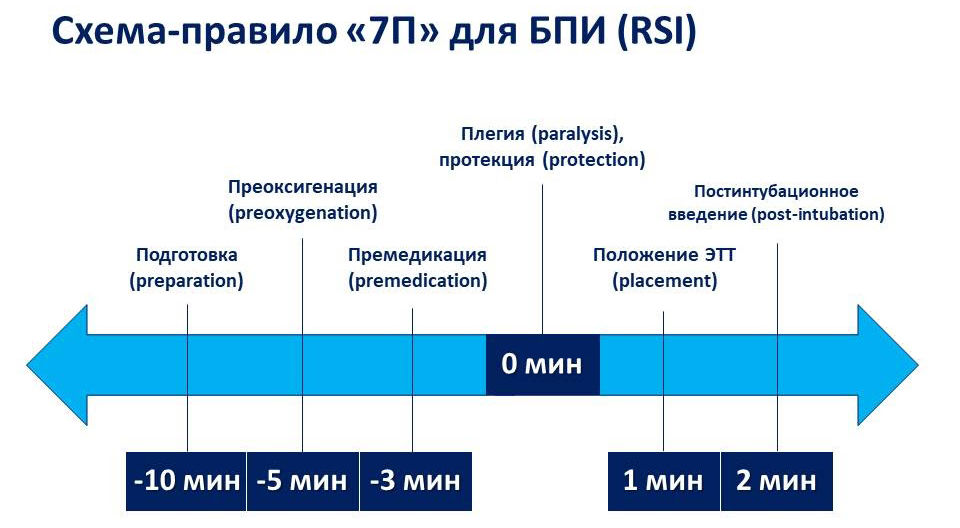
После появления новых лекарственных средств и улучшения технического обеспечения современная техника БПИ в анестезиологии претерпела некоторые изменения. Стоит отметить, что у новорожденных данная техника не применяется, т. к. для подготовки к оперативному вмешательству данного контингента пациентов используется совершенно иной подход (концепция мультимодальной анальгезии). Современная БПИ проводится по схеме-правилу «7П»: подготовка, преоксигенация, премедикация, плегия, протекция, положение трубки, постинтубационное ведение (рис. 1).
Рисунок 1 | Правило «7П»
Преоксигенация
Первым этапом БПИ является преоксигенация пациента. Целью данного этапа является удаление азота из функционально мертвого пространства и замещение его кислородом, что увеличивает кислородный резерв пациента на период апноэ. Беременные, тучные пациенты, дети, а также пациенты с заболеваниями, вызывающими растяжение кишечника, имеют меньший кислородный резерв, в результате чего снижение SpO2 протекает быстрее.
Варианты преоксигенации:
А. 3–5 минут дыхания 100 % кислородом;
Б. 4 максимально глубоких вдоха в течение 30 секунд;
В. 8 максимально глубоких вдоха в течение 60 секунд.
По возможности должен использоваться вариант А, но при необходимости сокращения времени до интубации возможно использование вариантов Б и В (данные режимы менее эффективны у пожилых пациентов).
Стоит отметить, что в последние годы появилось несколько новых способов преоксигенации, которые проводятся с помощью носовых или носоглоточных канюль, один из них — трансназальная быстрая инсуфляция увлажненным кислородом (THRIVE).
Давление на перстневидный хрящ
Барри Селлик в 1961 году предложил применять давление на перстневидный хрящ для уменьшения риска аспирации желудочного содержимого. Данная техника сразу же была принята, т. к. другой альтернативы на тот момент не было. Селлик предлагал использовать давление силой около 44 Ньютонов (Н), или 4,45 кг. Однако оказалось, что правильное анатомическое использование перстневидного давления выполнить намного сложнее, чем ожидалось. После проведения ряда исследований данные об эффективности и целесообразности данного маневра остаются противоречивыми.
На данный момент рекомендуется давление 10 Н/1 кг для пациентов в сознании и 30 Н/3 кг для пациентов без сознания. Но такое действие указано не как способ защиты от аспирации, а в качестве внешнего воздействия на гортань при трудной интубации трахеи для облегчения визуализации — «BURP»-прием (англ. «back, upward, right lateral, pressure» — назад, вверх, вправо, надавите).
В период апноэ желательно использование мягкой масочной вентиляции: данная манипуляция вряд ли повысит риск аспирации, именно поэтому она была рекомендована в недавних гайдлайнах Общества трудных дыхательных путей (DAS). При адекватном давлении на перстневидный хрящ и использовании низких значений положительного давления на вдохе (PIP) раздувания желудка не произойдет. По сравнению с описанной выше техникой, использование масочной вентиляции только после снижения сатурации увеличивает риск раздувания желудка и предикторов срыгивания. Некоторое количество исследований продемонстрировало успешное использование разных типов ларингеальных масок, таких как LMA Classic. Также по результатам исследований рекомендуется вентиляция маской с ограничением по давлению на вдохе Pmax 20 см вод. ст.; интубация должна проводится оротрахеально (ЭТТ № 7,0–8,0). Однако не упоминалось, что желательно использовать ларингеальные маски второго поколения, с портом для желудочного зонда.
Премедикация
Премедикация проводится с целью предотвращения рефлекторной симпатической реакции на ларингоскопию (RSRL), проявляющейся повышением внутричерепного давления (ВЧД), внутриглазного давления (ВГД), развитием кашля и ларингоспазма, тахикардии и артериальной гипертензии. Ларингоскопия и интубация трахеи вызывают рефлекторную симпатическую стимуляцию и связаны с повышенным уровнем катехоламинов.
Есть некоторые анатомо-физиологические особенности, о которых хотелось бы напомнить. Учитывая сложную иннервацию гортани, рефлекторная вегетативная реакция на интубацию у взрослых и детей может различаться. Подробно процесс интубации трахеи будет описан ниже. У взрослых интубация трахеи изогнутым клинком Макинтоша часто сопровождается активацией симпатической ВНС. Связано это с тем, что фарингеальная часть надгортанника, включая грушевидную ямку, иннервируется ветвями языкоглоточного нерва. У детей интубация трахеи прямым клинком Миллера чаще всего сопровождается активацией парасимпатического отдела ВНС, что связано с непосредственным соприкосновением клинка с надгортанником, иннервирующимся ветвями блуждающего нерва. Поэтому в педиатрической практике частым осложнением интубации трахеи является рефлекторная остановка сердца или бронхоспазм. Во избежание RSRL возможно применение следующих лекарственных средств (общепринятый акроним LOAD претерпел некоторые изменения, лидокаин уступил лидирующее место фентанилу):
У новорожденных детей премедикация может не выполняться, т. к. часто такие пациенты уже находятся на ИВЛ (возможно с рождения) и медикаментозно седатированы. В случае необходимости премедикация может включать в себя в/в введение опиоидов (1–5 мкг/кг), атропина (0,01 мг/кг) для снижения длительности и количества попыток интубации трахеи.
Внутривенные анестетики для БПИ
Следующим этапом является введение внутривенных анестетиков. После введения индукционного агента необходимо осуществлять непрерывное давление на перстневидный хрящ до постановки эндотрахеальной трубки.
На сегодняшний момент для БПИ применяются следующие внутривенные анестетики:
Индукция с помощью ингаляционных анестетиков
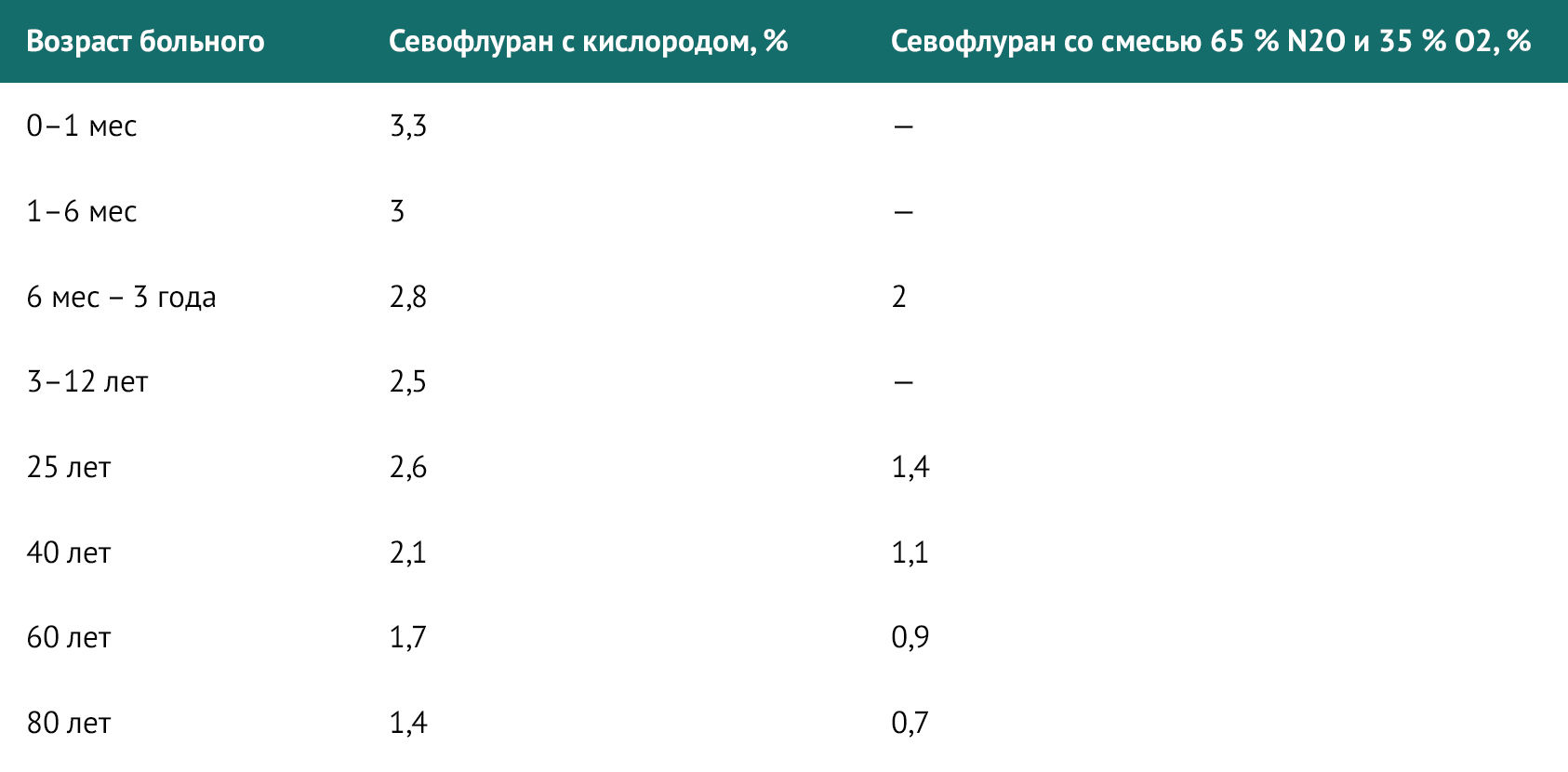
Индукция ингаляционными препаратами чаще всего проводится у детей. Одним из наилучших средств является севофлуран. Также существуют показания для проведения последовательной индукции ингаляционными анестетиками и во взрослой практике:
Одним из основных параметров при проведении индукции ингаляционными препаратами является минимальная альвеолярная концентрация (МАК) — концентрация анестетика, при которой 50 % пациентов не реагируют на разрез кожи.
У новорожденных для индукции, как правило, используется диазепам 0,5 мг/кг в/в; фентанил 5 мкг/кг; атракурия безилат 0,6 мг/кг.
Нейромышечная блокада
Наиболее часто для нейромышечной блокады используется деполяризующий миорелаксант короткого действия суксаметоний, однако при наличии противопоказаний к нему могут использоваться недеполяризующие миорелаксанты. В последнее время в качестве альтернативы рассматривается недеполяризующий миорелаксант — рокуроний, который в высоких дозах показал такое же время до начала действия и условия интубации, как и суксаметоний.
Суксаметония хлорид (Листенон®) или суксаметония йодид (Дитилин®)
Стандартная доза суксаметония для интубации — 1 мг/кг в/в, при проведении прекураризации доза суксаметония увеличивается до 1,5 мг/кг в/в.
Суксаметоний имеет ряд побочных эффектов, вот некоторые из них:
Ввиду вышеперечисленных побочных реакций суксаметоний противопоказан при:
Частота некоторых побочных эффектов может быть снижена проведением премедикации и прекураризации. У детей применение суксаметония ограничено ввиду быстрого развития гиперкалиемии, ацидоза, возможности наличия нераспознанного нейромышечного заболевания и, крайне редко, рабдомиолиза.
Проблемы, наиболее часто ассоциированные с применением лекарственных средств данной группы:
Рокурония бромид (Эсмерон®)
Доза для интубации — 0,6 мг/кг в/в, при применении для БПИ — 1,2 мг/кг в/в. Начало действия 60–90 секунд, длительность 30–40 минут.
Атракурия безилат (Тракриум®)
Доза для интубации — 0,5–0,6 мг/кг в/в. Начало действия 60–90 секунд, длительность 15–35 минут.
У новорожденных детей используются: пипекурония бромид 10–20 мкг/кг/час; атракурия безилат 0,3–0,6 мг/кг/час; рокурония бромид 0,3–0,6 мг/кг/час.
Интубация трахеи
Стандартной техникой, рекомендованной для интубации, является прямая ларингоскопия. Во взрослой практике для интубации чаще всего используется ларингоскопы с клинками Макинтоша (изогнутые), в неонатальной практике пользуются клинками Миллера (прямые), в педиатрической практике используют и те, и другие в зависимости от возраста и предпочтений врача. У взрослых и новорожденных практически всегда используется оротрахеальная интубация. В педиатрической практике предпочитают назотрахеальную интубацию, для которой дополнительно необходимо использование щипцов Мейнджила.
ЭТТ тоже различаются по своей форме и структуре. Существуют армированные ЭТТ (не изменяет внутреннего просвета при любом сгибании), с заранее сформированным полярным изгибом (так называемые «северные» и «южные»), двухпросветные интубационные трубки (Карленса для левого бронха, Уайта для правого бронха) и т. п. Взрослые и педиатрические ЭТТ имеют на дистальном конце манжету для раздувания, для новорожденных следует применять ЭТТ без манжеты (т. к. при раздувании манжеты чрезвычайно большой риск повреждения трахеи).
Размеры эндотрахеальной трубки для взрослых пациентов варьируют от 6,5 до 9,5; для детей рассчитывается по формуле:
Глубина постановки ЭТТ у мужчин — 22–24 см, у женщин — 20–22 см, для детей рассчитывается по формуле: глубина (см) = 12 + возраст (в годах)/2. Для назотрахеальной интубации глубина постановки ЭТТ (см) = 15 + возраст (в годах)/2.
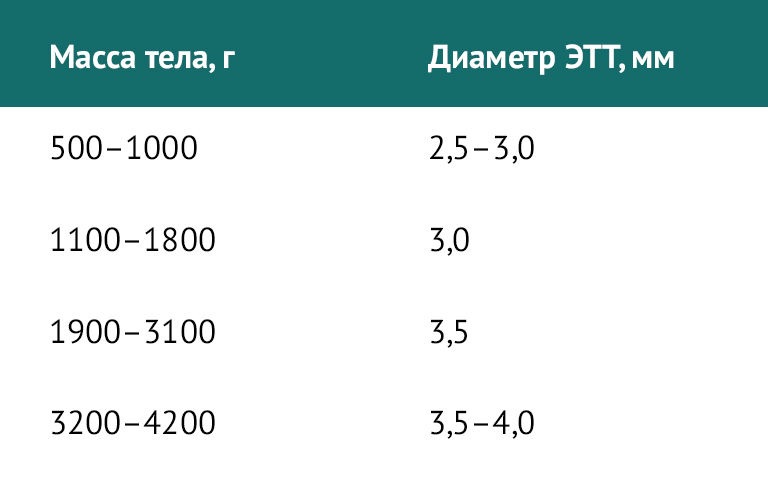
Для новорожденных детей существуют отдельные требования. Диаметр ЭТТ в зависимости от массы тела при рождении представлен в таблице 2.
Таблица 2 | Диаметр ЭТТ у новорожденных детей в зависимости от массы тела
Глубина постановки ЭТТ у новорожденных вычисляется по формуле: масса тела (кг) + 6 см.
Перед интубацией рекомендуется привести пациента в положение «принюхивания» (кроме того существуют классическое джексоновское положение, улучшенное положение Джексона и т. п. при отсутствии признаков повреждения шейного отдела позвоночника). Интубация должна быть проведена максимально быстро.
Верификация положения ЭТТ
Важно убедиться, что ЭТТ не находится в пищеводе и не опустилась в один из главных бронхов. С этой целью возможно использования правила DOPE:
Существует множество методов, которыми необходимо пользоваться для верификации положения ЭТТ.
Надежные:
Практически надежные:
Ненадежные:
Источники:
Премедикация
Часто стоматологи приглашают анестезиолога помочь им принять пациента, испытывающего боязнь перед лечением. При этом они говорят, что пациенту требуется премедикация. Очевидно, что здесь путаются понятия премедикации и седации. Правильнее было бы сказать, что пациенту требуется анестезиологическое пособие, попросту участие анестезиолога в лечении.
Что же такое премедикация? Вот какое определение дает «Руководство к практическим занятиям по анестезиологии, реаниматологии и интенсивной терапии» под редакцией Н. М. Федоровского, 2002 г.:
Премедикация (от лат. pre — перед; лат. medicamentum — лекарство) — предварительная медикаментозная подготовка больного к общей анестезии и хирургическому вмешательству. Цель данной подготовки — снижение уровня тревоги пациента, снижение секреции желез, усиление действия препаратов для анестезии.
Другими словами, премедикация — подготовка к лечению, как правило, хирургическому. Понятия хирургического и терапевтического лечения в общей медицине и стоматологии сильно различаются хотя бы тем, что для терапевтического лечения врач-интернист, как правило, не использует анестезию. В стоматологии, напротив, часто терапевтическое лечение требует местной анестезии.
Что же представляет собой премедикация, из каких компонентов она состоит? В упомянутом выше «Руководстве» приводится классический набор компонентов премедикации:
«Премедикация производится комбинацией препаратов и в большинстве случаев включает в себя наркотический анальгетик, седативный и антигистаминный препарат».
Премедикация — предварительная медикаментозная подготовка больного к общей анестезии и хирургическому вмешательству
Примером этой комбинации служит знаменитая «тройчатка» из стационаров времен развитого социализма: промедол, димедрол, атропин. Не буду подробно останавливаться на недостатках и достоинствах этого набора препаратов, скажу только, что далеко не всем пациентам этот стандарт подходил, и эффект от применения «тройчатки» был иногда совершенно противоположный. На современном этапе развития медицинской науки, при особенностях отечественного законодательства об обращении медицинских препаратов, возможности врача в области применения медикаментов значительно изменились, поэтому отвлечемся от классических схем и перейдем к реалиям сегодняшнего дня.
Для начала определимся, какой эффект необходимо получить от премедикации. Общей задачей медикаментозной подготовки к вмешательству является стабильное состояние пациента, которое можно разделить на несколько компонентов, соответственно можно разделить и меры, влияющие на каждый из них.
На первое место можно уверенно поставить анксиолитическое лечение. Любой пациент испытывает различной силы стресс при обращении к врачу [2]. Прием у стоматолога чаще вызывает страх и беспокойство [3], чем у других специалистов, поэтому следует назначить пациенту анксиолитики, которые снизят интенсивность переживаний от ожидания приема. Назначать анксиолитики рекомендуется в два этапа: на ночь, накануне лечения, и за один-два часа до начала лечения, принимая во внимание длительность действия препарата.
Учитывая обширность списка учетных препаратов, возможно применение анксиолитиков на растительной основе, например следующая схема:
Однако если у стоматолога имеется возможность назначить пациенту бензодиазепины, предпочтение следует отдать им [3]. В основе механизма действия бензодиазепинов лежит их влияние на ГАМК-эргические рецепторы, имеющиеся в различных структурах мозга, прежде всего в лимбических (эмоциогенных) структурах. Под влиянием бензодиазепинов происходит повышение чувствительности этих рецепторов к ГАМК, которая является тормозным медиатором, что и приводит к изменению функционирования нервной системы.
В связи с этим бензодиазепины обладают следующим спектром действия:
Дозировку следует подбирать индивидуально, учитывая тип нервной системы пациента, степень его тревожности, вес, рост и возраст. Назначая бензодиазепины, необходимо предупредить пациента, а лучше взять с него расписку в том, что он не будет управлять автомобилем и работать с опасными механизмами, вести важные переговоры, сдавать экзамены и т. п. все время действия препарата (примерно в течение суток).
Применение антигистаминных препаратов, которое предлагает «Руководство к практическим занятиям по анестезиологии, реаниматологии и интенсивной терапии» под редакцией Н. М. Федоровского [1], и ранее назначалось рутинно в стационарах, по современным воззрениям на механизм развития аллергических реакций не рекомендуется: профилактировать анафилактический шок они не могут [4]. Однако целесообразно их применение, учитывая побочный седативный эффект и потенцирование действия анксиолитиков практически всеми препаратами против аллергии. Поэтому не следует исключать у тревожных пациентов антигистаминные лекарства.
Следующим компонентом премедикации должны быть медикаменты, стабилизирующие соматическое состояние пациента. У здорового человека с этим отлично справится анксиолитический компонент, но у человека, скомпрометированного по тем или иным органам и системам, назначать препараты следует, опираясь на anamnesis morbi и vitae.
Премедикация производится комбинацией препаратов и в большинстве случаев включает в себя наркотический анальгетик, седативный и антигистаминный препарат
Перед лечением пациентов, страдающих серьезным хроническим заболеванием (хроническая ишемическая болезнь сердца, сердечная недостаточность различного происхождения, гипертоническая болезнь второй — четвертой стадии, состояние после инфаркта миокарда, нарушения мозгового кровообращения и т. п.), рекомендуется назначить консультацию специалиста, который даст рекомендации по премедикации и скорректирует хроническое лечение пациента перед приемом у стоматолога. Вполне возможно привлечение анестезиолога для назначения премедикации и корректировки соматического состояния пациента во время лечения (терапевтическое сопровождение вмешательства).
Здесь особо следует остановиться на пациентах, постоянно принимающих антиагреганты и антикоагулянты. Как правило, необходимость в отмене или изменении схемы актикоагулянтной или антиагрегантной терапии перед выполнением малых хирургических операций в ротовой полости отсутствует. При этом нужно ориентироваться на тяжесть состояния пациента, результат анализа крови на свертываемость и наличие сопутствующих заболеваний.
Антиагреганты
Хотя ряд стоматологов, чтобы предотвратить возможность кровотечения, и рекомендует своим пациентам прекратить прием препаратов за несколько дней до операции, исследования показывают, что отменять низкие дозы приема препарата (75—100 мг/сутки) необходимости нет. В большинстве случаев время остановки кровотечения у пациентов, которые принимали антиагреганты, и у пациентов, отменивших прием, не различалось. Кроме того, согласно данным одного из исследований, в отмене высоких доз (325 мг/сут.) перед удалением одного зуба также нет необходимости. Таким образом, необходимо избавиться от практики отменять прием антиагрегантов в низких (а в ряде случаев — и в высоких) дозах перед малыми хирургическими операциями в ротовой полости.
На самом деле отмена приема антиагрегантов сама по себе может спровоцировать более высокий риск развития осложнений (например, приступа острой сердечной недостаточности), чем риск возникновения интра- и послеоперационного кровотечения.
Антикоагулянты
Большинство авторов считает, что если показатель МНО (Международное нормализованное отношение) или INR (International normal ratio), коагуляционного теста, с помощью которого определяют время свертывания плазмы крови пациента после добавления к ней смеси тканевого тромбопластина и кальция, ниже четырех, необходимости в отмене или изменении приема антикоагулянтов нет, поскольку гемостаза можно достичь местными средствами. Однако если МНО пациента выходит за пределы терапевтического коридора, стоматолог перед выполнением операции и коррекцией лечения обязан проконсультироваться с врачом, назначившим эти препараты, с целью их отмены за несколько дней до лечения [5]. Обычно препараты, влияющие на свертываемость крови, отменяют не менее чем за 5 суток до приема у стоматолога.
Отдельно следует сказать о профилактике побочных эффектов препаратов, применяемых стоматологами в лечении пациентов. На первом месте здесь анестетики, которые содержат адреналин, второе место по частоте применения, но не по производимому эффекту занимают ретракционные нити, пропитанные адреналином, применяемые ортопедами, так как генерализованное воздействие содержащегося в них адреналина зачастую превосходит эффект общего воздействия на организм адреналина анестетиков. Здесь играет роль еще и тот факт, что стоматологи не берут в расчет генерализованного действия адреналина, содержащегося в нитях, потому что врач не вводит никаких препаратов под слизистую пациента и ему кажется, что препарат в организм не попадает. Между тем возможности слизистой полости рта всасывать вещества превышают возможности слизистой желудочно-кишечного тракта: многие таблетированные препараты рекомендуется рассасывать под языком для ускорения и усиления эффекта [6]. Большинство современных анестетиков, применяемых в стоматологии, производятся на основе артикаина. По сравнению с другими современными анестетиками этот препарат обладает меньшим общим воздействием на организм в целом. Однако следует учесть, что артикаин проявляет антагонизм в отношении воздействия на скелетную мускулатуру с антимиастеническими лекарственными средствами, такими как калимин и прозерин, особенно при применении в высоких дозах, что требует дополнительной коррекции лечения миастении у лечащего врача перед приемом у стоматолога. Кроме того, как и другие местные анестетики, он снижает артериальное давление и замедляет ритм сокращения сердечной мышцы, поэтому на возможные возражения о том, что препарат применяется местно, можно возразить, что из такой щедро кровоснабжаемой ткани, как слизистая полости рта, он достаточно хорошо всасывается в кровоток и оказывает общее воздействие на организм [6].
Отмена приема антиагрегантов может спровоцировать более высокий риск развития осложнений, чем риск возникновения интра-и послеоперационного кровотечения
То же самое происходит и с адреналином, содержащимся в карпуле с анестетиком. Кроме того, большинство стоматологов не использует копьевидный наконечник поршня карпульного шприца для потягивания назад с целью определения возможного нахождения иглы в кровеносном сосуде, потому нельзя исключить прямое введение части содержимого или даже всей карпулы в кровоток. Однако не так опасно генерализованное воздействие на организм анестетика, как подобное воздействие адреналина [7].
Часто побочные генерализованные эффекты адреналина не берутся в расчет стоматологами, однако это следует делать, поскольку он не только вызывает состояние тревожности у пациента, но и провоцирует изменение соматического состояния: вызывает повышение АД, тахикардию, сменяющуюся брадикардией, нарушения ритма (в том числе фибрилляция предсердий и желудочков), похолодание и бледность кожных покровов, рвоту, головную боль, метаболический ацидоз. Может провоцировать инфаркт миокарда, черепно-мозговое кровоизлияние (особенно у пожилых пациентов) и отек легких, что по понятным причинам может привести к фатальному исходу.
Здесь необходимо отметить, что ретракционные нити, пропитанные адреналином, применяемые одновременно для нескольких зубов, в значительно большем количестве отдают организму содержащийся в них адреналин.
Для профилактики генерализованного воздействия адреналина следует включать в премедикацию антагонисты адреналина. Ими являются блокаторы альфа- и бета-адренорецепторов [7].
Отдельно хотелось бы развеять миф о возможности снижения рвотного рефлекса противорвотными препаратами.
Стоматологи, пытающиеся решить эту проблему пациента медикаментозно, делятся на две группы: одни советуют включить в премедикацию таблетки, применяемые для лечения транспортной болезни, другие — противорвотные препараты центрального действия. И те, и другие рекомендации ошибочны, ибо не учитывают механизма развития рвоты.
Тошнота и рвота — защитный рефлекс организма — возникает по разным причинам, и, соответственно, в его проявлении задействованы различные рефлекторные цепи.
На прерывание конкретных, отличающихся друг от друга механизмов возникновения рвоты, а не всех сразу рассчитаны и конкретные препараты [7].
Для профилактики генерализованного воздействия адреналина следует включать в премедикацию антагонисты адреналина. Ими являются блокаторы альфа- и бета- адренорецепторов
Так, локомоционная рвота (транспортная болезнь) провоцируется изменением положения тела в пространстве и, соответственно, нарушением работы всей цепи аппарата равновесия человека, от органа равновесия, расположенного во внутреннем ухе, до воспринимающих его сигналы отделов мозга.
Механизм развития рвоты, запущенный раздражением слизистой желудка, отличается не только от механизма, названного выше, но и от механизма рвоты, вызванной раздражением задней стенки глотки.
Снять раздражение задней стенки глотки можно поверхностной анестезией, наносимой на слизистую глотки путем опрыскивания.
Но у пациентов, за редчайшим исключением, рвота на приеме у стоматолога, вызвана страхом перед лечением, поэтому воздействовать в данном случае надо именно на эту причину. Лучшим препаратом для предупреждения возникновения такого рвотного рефлекса является анксиолитик.
Часто для лечения повышенной саливации врачи-стоматологи применяют атропин.
Во многих случаях премедикация антихолинэстеразным препаратом оправданна, однако не следует забывать, что антихолинэстеразные препараты провоцируют тахикардию, возникновение которой может быть опасно для пациентов, скомпрометированных со стороны сердечно-сосудистой системы. При назначении атропина следует проявлять известную осторожность и заменять его менее агрессивными препаратами, например платифиллином [7].
Отдельное место в премедикации занимают анальгетики. Применяются нестероидные противовоспалительные и жаропонижающие препараты, которые вызывают ряд возможных осложнений, потому их назначение оправданно только в случае наличия у пациента болевого синдрома и только в том случае, если применение этих препаратов значительно уменьшит или снимет боль [8].
Не следует забывать и о значении такого компонента премедикации, как предварительная беседа с пациентом. Хотя вербальное воздействие не является медикаментозным, его нельзя сбрасывать со счетов. Спокойная, в дружелюбном тоне проведенная беседа, подробное объяснение пациенту этапов лечения с указанием моментов, в которые он, возможно, испытает болевые или неприятные ощущения, с указанием их длительности и интенсивности (проведение местной анестезии, пульпэкстракция и т. п.), иногда оказывает действие более эффективное, чем набор грамотно подобранных для премедикации медикаментов [9].
Итак, современная премедикация перед амбулаторным стоматологическим приемом должна включать в себя следующие компоненты и проводиться не менее чем за сутки перед лечением: