диффузный гипокинез что это такое
Диффузный гипокинез что это такое
Обычно подобные изменения выявляются на кардиограмме сердца или в процессе ультразвукового исследования (эхо-КГ). В первом случае в основном регистрируется снижение способности клетками миокарда проводить нервные импульсы и сокращаться. На кардиограмме врач видит снижение зубцов и, возможно, нарушения ритма, причем такие изменения будут наблюдаться во всех отведениях. А вот при проведении эхо-КГ заметно общее изменение эхогенности миокарда, то есть изменяется способность этой ткани отражать ультразвуковые волны, что и говорит о начавшихся в ней структурных перестройках.
Начать следует с того, что клеткам миокарда для поддержания нормальной функции требуются белки, жиры, углеводы, минералы, витамины и кислород. Плохое питание, несбалансированность рациона, частые гиповитаминозы становятся причиной нарушений работы миокарда, его истощения. Клетки в таких условиях повреждаются быстрее, восстанавливаются хуже, что и приводит со временем к появлению тех самых диффузных изменений. Как видим, алиментарный фактор играет в этом свою роль. Согласитесь, мало кто в современном мире может похвастаться своим сбалансированным и регулярным питанием.
Наконец, последней причиной является вынужденная гиперфункция миокарда, то есть отсутствие периодов восстановления, что приводит к гибели его клеток. Сюда можно отнести чрезмерные физические нагрузки, постоянные нервные стрессы, нарушение режима дня (недостаток сна), тахикардия (например, при избытке гормонов щитовидной железы), пороки сердца (в таком случае происходит перегрузка объемом крови), повышенное артериальное давление.
Из этого можно сделать несколько важных выводов. Во-первых, диффузные изменения миокарда не развиваются за один день, и даже недели будет мало для их развития. Этот процесс длится годами, поэтому всегда есть возможность выявить начавшиеся изменения вовремя, если человек регулярно обследуется, честно отвечая на вопросы врача и описывая свои жалобы.
Во-вторых, на ранних этапах развития такие изменения еще обратимы, поэтому восстановить нормальную структуру миокарда иногда возможно, если вовремя начать лечение заболеваний-причин и, конечно, наладить питание и режим дня.
В-третьих, важно не только остановить процесс начавшихся диффузных изменений, но и сохранить работоспособные клетки. Здесь на помощь приходит все та же правильно подобранная диета и некоторые лекарственные средства, которые индивидуально назначит специалист.
Таким образом, имеет смысл пересмотреть для начала свой образ жизни, рацион питания и физическую активность, не стоит игнорировать эти, уже многим надоевшие рекомендации. Ну и, конечно, сдать анализы, чтобы врач смог назначить подходящее в конкретном случае этиологическое лечение.
— Вернуться в оглавление раздела «Кардиология.»
Какие нарушения сердца видны через ЭхоКГ
Сердце – особенный орган, и УЗИ для него тоже особенное. Называется – ЭхоКГ.
1. Почему нельзя делать УЗИ сердца на обычном ультразвуковом аппарате?
Можно, но только результат исследования окажется неполным. Дело в том, что у эхокардиографа есть дополнительные возможности и особые датчики, которые позволяют получить качественное изображение органа, постоянно находящегося в движении. Кроме того, любой аппарат способен проводить исследование с эффектом Доплера. Доплерография даёт возможность оценить скоростные показатели потока крови, его направление, наличие патологического сброса. Это принципиально важно при оценке состояния клапанов сердца и перегородок, расположенных между предсердиями и желудочками. Наконец, к эхокардиографу можно подсоединить специальный датчик для проведения чреспищеводной эхокардиографии, который внешне больше напоминает гастроскоп.
2. Говорят, что ЭхоКГ это золотой стандарт в окончательной диагностике инфаркта?
По сути именно ЭхоКГ ставит точку в решении вопроса, были инфаркт миокарда или всё-таки нет. Такую возможность даёт прицельное изучение стенок сердца – передней, боковой, задней или нижней, а также межжелудочковой перегородки. Если миокард в этих зонах получил некротическое повреждение и там сформировался рубец, на эхокардиографии будет выявлено нарушение его сократимости. Это значит, что стенка сокращаться хуже, отставать от рядом расположенных (гипокинезия), сокращаться в своем режиме, что называется, не попадая в ногу (дискинезия), или вообще не будет сокращаться, выбиваясь из общего марша (акинезия). Если подобные изменения обнаружены (а они нередко бывают случайной находкой, без указания на перенесённый инфаркт), то вероятность инфаркта в прошлом более 90%. Если же в диагнозе стоит инфаркт, а по данным ЭКГ и ЭхоКГ подтверждений этому обнаружить не удаётся, скорее всего, речь идет о гипердиагностике и инфаркта на самом деле не было.
3. Какие показатели ЭхоКГ можно назвать наиболее важными?
Силу сердечной мышцы показывает так называемая фракция выброса (ФВ). Если этот показатель снижен, речь может идти о хронической сердечной недостаточности. Наличие нарушений локальной сократимости миокарда стенок сердца (гипокинезия, дисикинезия, акинезия) свидетельствует о перенесённом инфаркте или ишемии. Оценка клапанов включает количество створок, размер отверстия, доплерографически определяется наличие обратного сброса крови (недостаточность клапана) или повышенного градиента давления на клапане, свидетельствующего о формировании сужения (стеноза) клапана. Недостаточность клапанов или регургитация измеряется в степенях: от первой до четвёртой. Если первую и вторую можно отнести к варианту нормы, то третью (выраженную,) а тем более четвёртую считают патологией, которая требует хирургической коррекции. Анализ перегородок сердца помогает выявить наличие патологических отверстий и сброса крови через них (дефектов межпредсердной и межжелудочковой перегородок). Важную информацию представляют размеры камер сердца, толщина миокарда и наличие его гипертрофии, тромбы в полости сердца.
4. Что такое стресс — ЭхоКГ?
Если у пациента подозревают ишемическую болезнь сердца, назначают нагрузочный тест. Часто это велоэргометрия или тредмил, когда пациент крутит педали велосипеда или идёт по беговой дорожке, а у него постоянно фиксируют ЭКГ, дожидаясь появления ишемии. Но раньше появления изменений на ЭКГ появляются те самые изменения кинетики стенок, о которых мы уже говорили. Тем более, сразу можно точно обнаружить стенку сердца, которая страдает больше всего, и предположить, какая именно артерия сужена бляшками. Поэтому, стресс-тест с ЭхоКГ считается более информативным. Его проводят с помощью физической нагрузки, когда пациент крутит педали на специальном велосипеде в лежачем положении, либо стимулируя работу сердца с помощью введения в вену специальных лекарств. В результате сердце работает намного активнее, и фрагменты миокарда, испытывающие нехватку питания, сокращаются хуже остальных.
5. Зачем назначают чреспищеводное ЭхоКГ?
В некоторых случаях даже после проведения стандартного ЭхоКГ кардиологам требуется уточнение. То, что не удалось увидеть через грудную клетку с помощью обычного датчика, можно рассмотреть из пищевода с помощью датчика, больше напоминающего гастроскоп. Оказывается, изнутри лучше видно пороки клапанов сердца, состояние его перегородок и наличие тромбов в предсердиях. Исследование проводится в сознании под действием легких снотворных препаратов, по ощущениям приятным его не назовешь, но и слишком дискомфортным тоже, но напоминает проведение обычной гастроскопии.
6. Как подготовиться к ЭхоКГ?
Обычное исследование, которое называют трансторакальным, особой подготовки не требует. Если речь идёт о чреспищеводном исследовании, то предварительно нужно будет выполнить гастроскопию, чтобы убедиться, что в пищеводе нет эрозий, варикозно расширенных вен и других нарушений. Если в ходе исследования выясниться, что человек с трудом переносит введение «шланга» и в верхние отделы ЖКТ, чреспищеводное ЭхоКГ можно буде провести под внутривенной анестезий, как говорят пациенты «во сне».
Сегодня ЭхоКГ, как и все исследования, активно развивается. Теперь его делают не только из пищевода, но и непосредственно из полости сердца – так называемое внутрисердечное ЭхоКГ. Для этого датчик доводят до сердца от паховых сосудов. Результаты исследования представляют в виде трёхмерных двигающихся изображений такого качества, что врачу трудно отличить реконструкцию от реального бьющегося сердца.
Онлайн консультации врачей
в мобильном приложении Доктис
Дежурный терапевт и педиатр консультируют бесплатно
Дилатационная кардиомиопатия (I42.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
* О пределение ВОЗ/МОФК, 1995
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Предполагается, что основная масса вторичных форм ДКМП (алкогольная, гипертензивная или ишемическая ДКМП) развивается, когда на фоне генетической предрасположенности к заболеванию, повышается гемодинамическая нагрузка на сердечно-сосудистую систему (например, во время беременности) или возникают факторы, которые оказывают прямое повреждающее действие на миокард (например, этиловый спирт).
— застой крови в малом и большом кругах кровообращения;
— относительная коронарная недостаточность и развитие ишемии миокарда;
— появление очагового и диффузного фиброза в миокарде;
— периферическая вазоконстрикция.
Вследствие чрезмерной активации нейрогуморальных систем (симпатоадреналовая система, ренин-ангиотензин-альдостероновая система, эндотелиальные факторы и др.) развиваются ремоделирование сердца и различные гемодинамические нарушения.
Эпидемиология
Клиническая картина
Cимптомы, течение
Основные клинические проявления ДКМП:
1. Систолическая ХСН (левожелудочковая или бивентрикулярная) с признаками застоя в малом и большом круге кровообращения.
Диагностика
Лабораторная диагностика
Общеклиническое и биохимическое исследование крови не выявляют характерных для ДКМП патологических изменений.
Определение нейрогормонов
Общепризнанным маркером, который позволяет определить дальнейшую тактику лечения больного, в настоящее время считают мозговой натрийуретический пептид, выделяющийся в ответ на растяжение кардиомиоцита. Повышение его концентрации в плазме крови в 2 раза по сравнению с нормой является предиктором неблагоприятного прогноза у пациентов с хронической сердечной недостаточностью.
Также предиктором сердечно-сосудистой заболеваемости и смертности считается содержание норадреналина в плазме крови.
Дифференциальный диагноз
1. Ишемическая болезнь сердца (ИБС)
Наиболее часто ДКМП дифференцируется с ИБС, в особенности у лиц мужского пола в возрасте 40-50 лет.
Основные отличия ДКМП и ИБС:
1.2 При ДКМП наблюдается расширение всех границ сердца, что подтверждается перкуссией, рентгенологическими исследованиями, ЭКГ, ЭхоКГ.
При ИБС на поздних стадиях развития, отмечается преимущественное расширение левой границы относительной сердечной тупости.
1.4 При коронарографии у больных ИБС, как правило, выявляются признаки атеросклеротического поражения коронарных артерий; при ДКМП артерии сердца интактны.
1.5 Для ДКМП более характерен ритм галопа.
3. Аортальный стеноз. У пациентов с тяжелым аортальным стенозом в стадии декомпенсации могут наблюдаться выраженная дилатация левого желудочка и снижение его сократимости. Вследствие падения сердечного выброса шум аортального стеноза становится слабее и может даже исчезнуть.
4. Аортальная недостаточность. Аортальная недостаточность приводит к перегрузке левого желудочка объемом.
5. Митральная недостаточность. Из всех приобретенных пороков сердца именно митральную недостаточность труднее всего отличить от ДКМП. Это связано с тем, что расширение митрального кольца и дисфункция сосочковых мышц, которые почти всегда присутствуют при ДКМП, сами по себе вызывают митральную недостаточность.
Первичный характер митральной недостаточности и о тот факт, что именно она привела к дилатации левого желудочка, а не наоборот, возможно предполагать если митральная недостаточность умеренная или тяжелая, если известно, что она возникла раньше дилатации левого желудочка, или если выявлены выраженные изменения митрального клапана при ЭхоКГ.
6. Митральный стеноз. Выраженное увеличение правого желудочка в некоторых случаях возникает при тяжелом митральном стенозe, высокой легочной гипертензии и правожелудочковой недостаточности. В результате увеличения правого желудочка на рентгенограмме грудной клетки видна увеличенная тень сердца, а также появляется пальпируемый и выслушиваемый III тон сердца.
7. Экссудативный перикардит. Перикардиальный выпот может обуславливать значительное расширение тени сердца и сердечную недостаточность, которые вызывают подозрение о наличии ДКМП. Исключить кардиомиопатию позволяет нормальная сократимость желудочков. Экссудативный перикардит надо исключить в первую очередь, поскольку он излечим.
Осложнения
Лечение
Немедикаментозное лечение: ограничение физических нагрузок, потребления поваренной соли, особенно при наличии отечного синдрома.
Медикаментозная терапия
Свойства:
— предупреждают некроз кардиомиоцитов и развитие кардиофиброза;
— способствуют обратному развитию гипертрофии;
— снижают величину постнагрузки (внутримиокардиальное напряжение);
— уменьшают степень митральной регургитации;
— применение ингибиторов АПФ достоверно увеличивает продолжительность жизни больных.
3. При наличии застоя крови в малом или/и в большом круге кровообращения применяют диуретики (тиазидовые, тиазидоподобные и петлевые мочегонные по обычной схеме). В случае выраженного отечного синдрома указанные диуретики целесообразно комбинировать с назначением антагонистов альдостерона (альдактон, верошпирон).
4. Нитраты (изосорбид-динитраты или изосорбид-5-мононитраты) применяют в качестве дополнительного средства при лечении пациентов с хронической левожелудочковой недостаточностью. Изосорбид-5-мононитраты (оликард, имдур) отличаются высокой биодоступностью и предсказуемостью действия, способствуют депонированию крови в венозном русле, уменьшают величину преднагрузки и застой крови в легких.
5. Сердечные гликозиды показаны пациентам с постоянной формой мерцательной аритмии.
У тяжелых больных с выраженной систолической дисфункцией левого желудочка и синусовым ритмом сердечные гликозиды применяются только в комбинации с ингибиторами АПФ, диуретиками под контролем содержания электролитов и с мониторингом ЭКГ.
Длительное применение негликозидных инотропных средств увеличивает смертность таких больных и поэтому не рекомендуется.
Кратковременное применение негликозидных инотропных препаратов (леводопа, добутамин, милринон, амринон) считается оправданным при подготовке больных к трансплантации сердца.
6. Поскольку в 30% случаев течение ДКМП осложняется внутрисердечным тромбозом и развитием тромбоэмболий, всем больным показан прием антиагрегантов: ацетилсалициловая кислота (постоянно) в дозе 0,25-0,3 г в сутки и другие антиагреганты (трентал, дипиридамол, вазобрал).
У больных с мерцательной аритмией показано назначение непрямых антикоагулянтов (варфарин) под контролем показателей коагулограммы. Дозы препарата подбираются так, чтобы величина МНО составляла 2-3 ед.
Хирургическое лечение
Диффузный гипокинез что это такое
Процессы воспаления в кардиомиоцитах можно выявить при различных повреждениях сердца, включая ишемические нарушения, механическую травму или генетические кардиомиопатии. В то же время остается неизменным тот факт, что для классического варианта миокардита характерно воспаление в результате воздействия бактерий, паразитов, вирусов или реже лекарственных препаратов либо вследствие запуска аутоиммунных реакций [1].
Классические критерии Dallas для подтверждения диагноза «миокардит» учитывают присутствие как минимум двух составляющих на одном и том же срезе при анализе эндомиокардиальной биопсии (ЭМБ): выявление воспалительных клеток плюс некротических кардиомиоцитов [1, 2]. В дальнейшем было предложено относительно широкое понятие миокардита, включающее присутствие вирусного генома или молекулярных маркеров активации иммунной системы, но и в настоящее время не удается создать единых рекомендаций с учетом предложенных показателей [3].
Чрезвычайно трудно установить и уровень распространенности данной патологии в связи с тем, что на практике используются разные критерии включения, сложности выявления бессимптомных и малосимптомных случаев и сохраняется высокий дефицит всех необходимых диагностических методов. На основании исследований ряда авторов заболеваемость миокардитами составляет от 8 до 10 случаев на 100 тыс. населения [1].
Кроме того, процент летальных исходов, возникших в результате миокардита, до конца остается нераспознанным. В результате проведенных патологоанатомических исследований есть подтверждение высокой частоты (8,6%) миокардита среди внезапно возникших смертей у лиц 20–30 лет [4]. В группе пациентов с диагнозом «дилатационная кардиомиопатия (ДКМП) неуточненной этиологии» в 10–40% случаев в дальнейшем выявляется миокардит [5].
Основные сложности в классификации и диагностике миокардита начинаются на этапе оценки скудного или «разношерстного» спектра проявлений: от бессимптомных изменений на электрокардиограмме (ЭКГ) и по эхокардиоскопии (ЭХО-КС) до симптомов тяжелого нарушения ритма и проводимости, сердечной недостаточности (СН) и гемодинамического коллапса. Фактически в клинической практике миокардит не выставляют в дифференциально-диагностический ряд в достаточно большом количестве случаев. С.Н. Felker с соавторами, основываясь на критериях Dallas, по результатам биопсии у взрослых установили, что в случае впервые возникшего синдрома дилатации полостей сердца в 9–16% наблюдений подтверждался классический миокардит [6].
Цель исследования – выделить особенности развития данного заболевания и обсудить возможности своевременной постановки правильного диагноза.
Материалы и методы исследования. В качестве клинического примера представлен случай наблюдения пациента с неверно установленным диагнозом «дилатационная кардиомиопатия».
Пациент С., 33 лет, 25.08.2016 г. бригадой скорой медицинской помощи был доставлен в стационар и госпитализирован в хирургическое отделение с жалобами на боли в эпигастральной области опоясывающего характера, тошноту, ощущение распирания в брюшной полости, чувство нехватки воздуха, затрудненное дыхание, повышение температуры тела до 37,5оC, сухость во рту, общую слабость.
Из анамнеза заболевания: больным себя считает с 15.07.2016 г., когда после переохлаждения стали беспокоить сухой, в дальнейшем влажный кашель с мокротой, повышение температуры до 38°С. 18.07.2016 г. обследовался в поликлинике по месту жительства у терапевта. В результате назначена и выполнена рентгенография органов грудной клетки, проведено обследование показателей периферической крови. Выявленные изменения были расценены как обострение хронического бронхита. Получал лечение: несколько курсов антибактериальных препаратов в связи с недостаточным противовоспалительным эффектом предыдущего курса (антибиотикотерапия – ципролет по 500 мг 7 дней, левофлоксацин 500 мг в сутки – 5 дней, в дальнейшем в/м цефтриаксон по 1000 мг 2 раза в день 3 дня), десенсибилизирующую и отхаркивающую терапию. В результате 10.08.2016 г. интенсивность кашля уменьшилась, но сохранялось повышение температуры в вечерние часы до 37,5°С, присоединились одышка при физической нагрузке, приступы затрудненного дыхания в ночные часы и общая слабость. С 20.08.2016 г. по 25.08.2016 г. появились жалобы на боли в эпигастральной области опоясывающего характера, ощущение распирания в брюшной полости, тошноту и сухость во рту.
На момент поступления: общее состояние удовлетворительное. Температура тела составляла 37,5оС. Кожные покровы бледные, цианоз губ. В легких дыхание везикулярное, выслушиваются единичные рассеянные сухие хрипы. Частота дыхания (ЧД) 20 в минуту в покое. Артериальное давление (АД) 140/ 90 мм рт. ст. Частота сердечных сокращений (ЧСС) 98 ударов в минуту. Живот симметричный, умеренно вздут, участвует в акте дыхания. При пальпации болезненный в верхних отделах живота, преимущественно в области эпигастрия. Перитонеальные симптомы отрицательные. В общем анализе крови (ОАК) от 25.08.2016 г.: Умеренный лейкоцитоз (лейкоциты 11,3×10*9/л), скорость оседания эритроцитов (СОЭ) 5 мм/ч. Общий анализ мочи (ОАМ) – без патологии. На ЭКГ от 25.08.2016 г.: Cинусовый ритм с частотой сердечных сокращений 102 в минуту. Электрическая ось сердца горизонтальная. Переходная зона в V4. В отведениях V3–V6 глубокие асимметричные (–) зубцы Т, дисметаболические изменения миокарда. При проведении ультразвукового исследования (УЗИ) органов брюшной полости от 25.08.2016 г.: Признаки умеренной гепатомегалии, диффузных изменений паренхимы печени, утолщение стенок желчного пузыря (отек), диффузных изменений поджелудочной железы по типу хронического панкреатита, в стадии обострения. Свободной жидкости в брюшной и плевральной полости не выявлено. Эзофагогастродуоденоскопия (ЭГДС) от 25.08.2016 г.: Поверхностный гастродуоденит. Дуодено-гастральный рефлюкс. На рентгенограмме органов грудной клетки от 25.08.2016 г. выявлено расширение всех границ сердца. В результате осмотра терапевта выставлен диагноз: Кардиомиопатия идиопатическая? Хроническая сердечная недостаточность (ХСН) 0 стадия. Хронический панкреатит, стадия обострения.
В период нахождения в стационаре получал инфузионную терапию (раствор Рингера 250 мл 1 раз в день в/в капельно, ежедневно цефтриаксон 1,0 г с раствором натрия хлорида 200 мл 1 раз в день в/в капельно, а также в/м анальгин, платифиллин) и таблетированные формы препаратов (антациды, ферменты и блокаторы протонной помпы). На фоне активной инфузионной терапии, которая проводилась с 25.08.2016 г. по 27.08.2016 г., самочувствие пациента ежедневно ухудшалось (нарастала одышка, появились удушье в горизонтальном положении, отеки на нижних конечностях), в связи с чем он самостоятельно покинул хирургическое отделение стационара.
02.09.2016 г. самостоятельно обратился к кардиологу в поликлинику по месту жительства. Предъявлял жалобы на одышку при незначительной физической нагрузке и в покое, чувство нехватки воздуха и удушье в горизонтальном положении, колющие и давящие боли в области сердца и сердцебиение при минимальной физической нагрузке, увеличение живота в объеме и отеки на нижних конечностях, головные боли, выраженную общую слабость. При более подробном сборе анамнеза заболевания было выявлено: артериальное давление повышается в течение 7 лет Максимальные цифры 175/130 мм рт. ст., адаптирован к цифрам АД 140–150/110 мм рт. ст. (более низкие цифры АД не регистрировал). Гипотензивные препараты регулярно не принимает, только периодически использует капотен. В течение последних 2 лет беспокоят колющие боли в области сердца и редкие приступы сердцебиения при значительной физической нагрузке, купирующиеся самостоятельно. Со слов пациента, ухудшение состояния возникло остро в течение последних двух недель. Обращает на себя внимание появление и прогрессирование в течение последней недели следующих симптомов: отеки нижних конечностей и увеличение живота в объеме. Из анамнеза жизни было выяснено, что пациент работает автомаляром (стаж около 10 лет, ежедневно контактирует с токсичными лакокрасочными и смазочными материалами, токсическими аэрозолями). Имеет вредные привычки: курит 0,5 пачки в день в течение 8 лет, алкогольные напитки употребляет редко, применение наркотических и запрещенных тонизирующих средств отрицает. Семейный анамнез ранних сердечно-сосудистых заболеваний не отягощен. Из перенесенных заболеваний: желтуха в детском возрасте, хронический обструктивный бронхит, хронический панкреатит и хронический холецистит. Общее состояние расценено как средней тяжести. Индекс массы тела (ИМТ) – 29. Цианоз губ. Акроцианоз. При переходе в горизонтальное положение – цианоз лица, ушей. Выраженные отеки голеней и стоп. В легких дыхание с жестким оттенком, в нижних отделах выслушиваются единичные влажные мелкопузырчатые хрипы. ЧД 20 в минуту (в покое). Границы относительной сердечной тупости смещены: правая на 1,0 см от правого края грудины, левая на 2,5 см кнаружи от левой срединно-ключичной линии по 5-му межреберью. Тоны сердца приглушены, систолический шум на верхушке, в 3-й точке аускультации – легочной артерии и в 4-й точке аускультации – проекции трикуспидального клапана. Ритм сердца правильный, ЧСС 95 в минуту, АД 168/109 мм рт. ст., пульс 95 в минуту. Живот увеличен в объеме за счет асцита, при пальпации безболезненный. Печень выступает на 2 см из-под края правой реберной дуги.
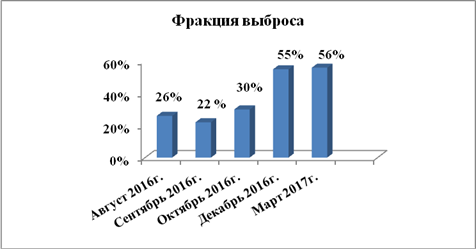
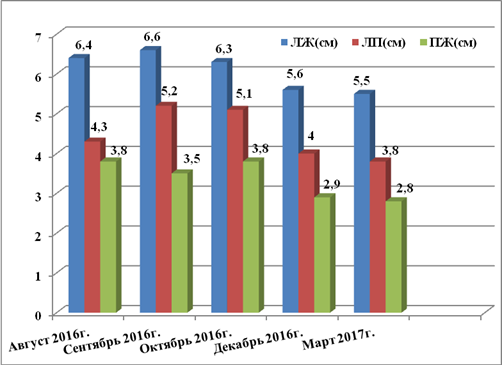
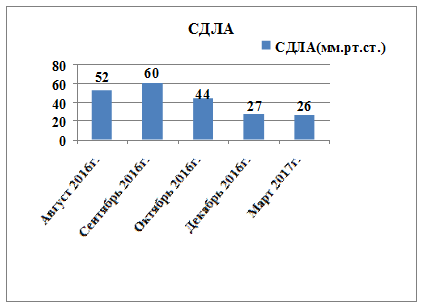
По рекомендации кардиолога 28.08.2016 г. выполнена ЭХО-КС, где впервые выявлены дилатация камер сердца (левое предсердие (ЛП) 4,3 см, левый желудочек (ЛЖ): конечный диастолический размер (КДР) 6,4 см, конечный систолический размер (КСР) 5,5 см; правый желудочек (ПЖ) 3,8 см, правое предсердие (ПП) 5,7×4,6 см), выраженное снижение фракции выброса (ФВ 26%), диффузный гипокинез стенок, признаки недостаточности относительного генеза митрального клапана (митральная регургитация (МР) II степени), трикуспидальная регургитация (ТР) II степени, легочная регургитация (ЛР) I–II степени, умеренная легочная гипертензия с систолическим давлением в легочной артерии (СДЛА) 52 мм рт. ст. (рис. 1). По мнению врача ультразвуковой диагностики, все указывало на признаки дилатационной кардиомиопатии, что и было указано в заключении.
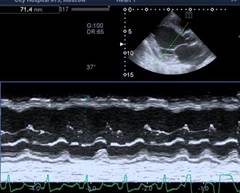
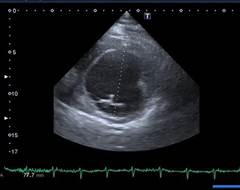
Рис. 1. Эхокардиоскопия. а) М – модальный режим по длинной оси – КДР левого желудочка 6,4 cм,
б) Двухмерный режим по короткой оси – КСР левого желудочка
Из дообследований по результатам биохимического анализа крови (БАК) от 30.08.2016 г. выявлено: повышение содержания С-реактивного белка (до 7 мг/л), а показатели билирубина и печеночных ферментов, сахара крови, электролитного состава, свертывающей системы крови, липидного спектра и МВ фракции креатинфосфокиназы (МВ-КФК) оставались в пределах нормы, качественный метод оценки тропонина-Т был отрицательным. По данным иммуноферментного анализа крови на HIV, НВsAg и НСV получен отрицательный результат. Холтеровский монитор ЭКГ (ХМ-ЭКГ) зарегистрировал синусовый ритм. Средняя суточная ЧСС 94 ударов в минуту. Одиночные наджелудочковые экстрасистолы до 16. Смещения сегмента ST не зарегистрировано. По результатам цветного дуплексного сканирования (ЦДС) вен нижних конечностей получено варикозное расширение вен в системе малой подкожной вены левой нижней конечности. Суточное мониторирование АД от 29.08.2016 г. выявило стойкую артериальную гипертензию в дневное и ночное время. ЦДС брюшной аорты и сосудов почек от 02.09.2016 г. без патологии (брюшной отдел аорты не изменен, признаков гемодинамически значимого стенозирования устьев почечных артерий не выявлено). На 28.09.2016 г. прогрессировала дилатация полостей сердца, ФВ составляла 22% по данным ЭХО-КС.
В результате пациент наблюдался и лечился в течение всего этого времени с диагнозом «Дилатационная кардиомиопатия. Митральная недостаточность II степени. Трикуспидальная недостаточность II степени. Умеренная легочная гипертензия. Недостаточность клапана легочной артерии I–II степени. Артериальная гипертензия II стадии, III риск. Хроническая сердечная недостаточность III стадия (II Б стадия в быстрой динамике), III ФК». Под динамическим контролем кардиолога получал: Конкор по 5 мг утром, Зокардис по 7,5 мг или (Лориста 100 мг утром), Диувер 10 мг утром, Верошпирон по 25 мг утром и 25 мг в обед, Предуктал МВ по 1 таблетке 2 раза в день (курс 3 месяца), Кардиомагнил по 75 мг вечером.
Консультации кардиолога и в дальнейшем кардиохирурга не поставили под сомнение диагноз «дилатационная кардиомиопатия». После согласия больного с целью исключения ишемических изменений в миокарде (ишемической кардиомиопатии) 20.09.2016 г. в плановом порядке была выполнена коронароангиография (КАГ), которая не выявила патологических изменений по контрастному наполнению коронарных артерий.
На основании Национальных клинических рекомендаций, утвержденных решением Координационного Совета общероссийской общественной организации трансплантологов «Российское трансплантологическое общество», утвержденных 29.11.2013 г., были выделены показания для трансплантации сердца. В данный период времени лечащим врачом с пациентом обговаривался вопрос о возможности трансплантации сердца (записи в лист ожидания трансплантации сердца). Только на основании его полного письменного отказа от проведения данной операции и информирования о возможных последствиях вопрос был снят с дальнейшей разработки.
С 22.09.2016 г. по 3.10.2016 г. пациент проходил стационарное лечение в кардиологическом отделении. Учитывая ежедневный амбулаторный прием вышеперечисленных лекарственных препаратов, отмечал уменьшение одышки и отеков на нижних конечностях, живота в объеме, сохранялись редкие приступы колющих болей в области сердца только при физической нагрузке.
На ЭКГ от 22.09.2016 г. Ритм синусовый. ЧСС 69 ударов в минуту. Горизонтальное положение ЭОС. Гипертрофия миокарда левого желудочка с систолической перегрузкой. ЭХО-КС от 23.09.2016 г. Заключение: Дилатация всех камер сердца. Диффузный гипокинез. Снижение глобальной сократимости ЛЖ (УО 64 мл, ФВ 30%). Диастолическая дисфункция ЛЖ. Незначительная регургитация на МК, ТК, ЛК. Умеренная легочная гипертензия. Проведение офтальмоскопии, полного биохимического анализа крови, общего анализа мочи не выявило патологических изменений. И только в общем анализе крови от 22.09.2016 г. сохранялся лейкоцитоз до 10,4*109/л. При выписке было рекомендовано: ЭХО-КС в динамике, консультация ангиохирурга и кардиохирурга после проведения спиральной томограммы сердца. Продолжить прием лекарственных препаратов: Триметазидин 35 мг 2 раза в сутки (утром и вечером на 2 месяца), Верошпирон 25 мг утром или Эспиро 25 мг утром, Торасемид 10 мг утром, Дигоксин 0,00025 мг – по 1/2 таблетки утром 5 дней в неделю, Престанс (10 мг/5 мг) 1 таблетку утром и дополнительно Таурин 500 мг 2 раза в сутки в течение 3 месяцев.
11.12.2016 г. при оценке ограничений жизнедеятельности в учреждении медико-социальной экспертизы (МСЭ) пациенту установлена II группа инвалидности.
26.12.2016 г. при проведении ЭХО-КС зарегистрированы повышение ФВ до 55%, что соответствовало нижней границе нормы, уменьшение выраженности дилатации полостей ЛЖ (КДР ЛЖ 5,6 см, ПЖ 2,9 см, ЛП 4,0 см), снижение СДЛА до 27 мм рт. ст., уменьшилась степень недостаточности на клапанах до 0–I степени.
Учитывая длительный период наблюдения за пациентом и использование большого количества диагностических методов, для лучшего понимания положительной динамики по данным ЭХО-КС исследований более значимые показатели представлены в виде диаграмм на рисунках 2, 3 и 4.
Рис. 2. Изменение систолической функции (показателей ФВ) левого желудочка по данным ЭХО-КС с 08.2016 по 03.2017 г.
Рис. 3. Динамика размеров камер сердца по данным ЭХО-КС с 08.2016 по 03.2017 г.
Рис. 4. Динамика изменений систолического давления в легочной артерии по данным ЭХО-КС с 08.2016 по 03.2017 г.
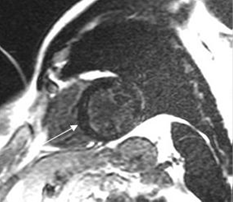
И только в январе 2017 г. появилась возможность выполнения магнитно-резонансной томографии (МРТ) до и после введения контрастного препарата (рис. 5). При интерпретации результатов оценивались особенности накопления контрастного препарата поврежденным миокардом, локализация и масштаб изменений.
Рис. 5. Магнитно-резонансная томография сердца. Срез желудочков сердца по короткой оси (двухкамерная позиция) – восстановление через 15–20 мин после введения контрастного препарата. Мелкоочаговые включения контраста (указаны стрелкой) в толщу межжелудочковой перегородки (МЖП)
Визуализируются неяркие и без четких контуров мелкие расположенные по цепочке интрамуральные очаги на протяжении трех сегментов. Для выделения достоверно поврежденного участка миокарда использовали общепринятую схему сегментарного строения миокарда левого желудочка.
Выделяют следующие МРТ-критерии, предложенные международной рабочей группой (Lake Louise Criteria – «Критерии озера Луизы») для диагностики миокардита: 1) локальное или диффузное усиление интенсивности Т2-сигнала; 2) увеличение отношения интенсивности раннего Т1-сигнала от миокарда к сигналу от скелетных мышц; 3) визуализация как минимум одной зоны с повышенным накоплением контрастного препарата, свидетельствующая о некротических или фибротических изменениях сердечной мышцы [7]. Метод позволил оценить активность заболевания, и с высоким процентом диагностической точности (чувствительности и специфичности) можно говорить, что выявленный процесс соответствует умеренно выраженным поствоспалительным изменениям. В итоге получены два из трех критериев Lake Criteria, что подтверждает диагноз «миокардит».
В связи с хорошим гемодинамическим приростом и отсутствием потребности в подборе более специфической терапии был снят вопрос о проведении эндомиокардиальной биопсии.
В октябре 2017 г. при повторном освидетельствовании в учреждении МСЭ инвалидность присвоена не была.
В настоящее время пациент предъявляет жалобы на редкие эпизоды головных болей в период подъемов АД (максимально до 150/80 мм рт. ст.), при объективном осмотре и по результатам дополнительных диагностических методов не имеет признаков сердечной недостаточности, а из лекарственных препаратов принимает нерегулярно Престанс (10 мг/5 мг) по 1 таблетке утром.
Обсуждение. Пациент, которого мы впервые увидели с тяжелыми проявлениями недостаточности кровообращения и неблагоприятным прогнозом (практически претендующий на пересадку сердца), в настоящее время ведет полноценный образ жизни и имеет возможность продолжать трудовую деятельность по своей специальности, исключив контакт с токсическими и химическими агентами.
И только через один год, анализируя всю картину заболевания, где четко прослеживается уменьшение клинических проявлений гемодинамических нарушений на фоне значительного и достаточно эффективного увеличения систолической функции ЛЖ (ФВ до 56%), положительной составляющей в изменении полостей сердца, можно подчеркнуть, что при истинной (генетически обусловленной) ДКМП, в основе которой лежит необратимый прогрессирующий фиброз миокарда, подобных положительных моментов не отмечается. В результате изложенного можно сделать вывод о том, что в 2016 г. пациент перенес острый миокардит.
C первого шага курации необходимо было сделать акценты на возраст и мужской пол пациента, так как ранее неоднократно в результате выполненных гистологических исследований биоптатного материала миокарда у достаточно большой группы лиц мужского пола с подтвержденным диагнозом «миокардит» был определен средний возраст, составляющий 30–35 лет [8].
В данном случае складывается впечатление о вирусной этиологии миокардита, поскольку именно он имеет благоприятный прогноз даже при использовании обычной стандартной терапии сердечной недостаточности, но нельзя исключить и роль бактериальной флоры. Кроме того, токсическое воздействие на кардиомиоциты могли оказать лекарственные препараты (агрессивная комбинированная терапия по поводу перенесенной инфекции органов дыхания) и длительное воздействие химических агентов, используемых ежедневно на рабочем месте. И мы не можем исключить ассоциацию этиологических факторов, учитывая такую «композицию» факторов. Зачастую многие этиологические факторы остаются вообще не выявленными или не учитываются, как было в данном случае.
Поражает, насколько долго растягивается диагностический путь пациента и составляет порой от нескольких недель до нескольких месяцев и более, что также подтверждается многими исследованиями [9].
Связь клинических симптомов с предшествующими эпизодами респираторных, вирусных и бактериальных инфекций, эпизодами неясной лихорадки, контактом с токсичными веществами четко прослеживается только при подробном сборе анамнеза заболевания и уточнении особенностей профессиональной деятельности. Кроме того, многие медикаментозные препараты являются кардиотоксичными, поэтому следует уделять самое пристальное внимание расспросу обо всех принимаемых лекарственных и нелекарственных средствах, дозах, а также длительности приема.
Обязательно в диагностический поиск необходимо включать максимум дополнительных методов обследования, уделяя их динамике также особое внимание [10]. В данном примере сочетаются: яркая клиническая картина тяжелых проявлений сердечной недостаточности и скудная лабораторная панель положительных результатов – критериев воспалительного характера в процессе повреждения миокарда, так как был получен умеренный лейкоцитоз и повышение С-реактивного белка, хотя это сохранялось на протяжении нескольких месяцев.
С учетом малой информационной значимости лабораторных показателей в сомнительных случаях для постановки диагноза «миокардит» обязательным является контроль показателей ЭХО-КС (порой в тяжелых случаях ежемесячный), что и было выполнено в данном клиническом примере. Именно практическая неограниченная доступность этого метода для основной массы пациентов в настоящее время позволяет обеспечивать ЭХО-КС наблюдение.
В связи с возможностью перехода перенесенного острого миокардита в хроническую форму и постоянным присутствием угрозы возникновения отдаленных осложнений у данного пациента в дальнейшем требуется регулярный длительный контроль за гемодинамическими показателями по данным ЭХО-КС (систолической функцией ЛЖ и размерами полостей сердца) и состоянием проводящей системы сердца при выполнении ЭКГ.
Применение высокотехнологических методов ядерной медицины, например МРТ и ее модификаций, незаменимо в современном мире и становится основой для верификации диагноза «миокардит» вследствие отсутствия доступности, а порой и необходимости в практическом применении более сложного метода эндомиокардиальной биопсии [11].
В подобных клинических ситуациях (при длительном сохранении признаков СН) не стоит придерживаться классических правил, требующих в кратчайшие сроки постановки клинического диагноза, а следует в полном объеме продолжить реализацию всех лабораторных и инструментальных методов обследования дифференциально-диагностического ряда.
Заключение. Таким образом, одними из наиболее сложных в диагностике нозологий на современной кардиологической платформе остаются воспалительные заболевания миокарда. При постановке диагноза «миокардит» многое зависит от знаний и опыта практического врача: необходимы грамотное использование основ медицины и пропедевтики (планирование и своевременное назначение современных диагностических методов обследования, составление дифференциально-диагностического ряда), а самое главное – возможность и смелость изменить диагноз на любом этапе заболевания. Это позволяет двигаться в правильном направлении, четко и обоснованно корректировать схемы лечения, тем самым улучшать качество и продолжительность жизни конкретного пациента.