Кальцинированная туберкулема что это
Туберкулема легких
Туберкулема легких объединяет разнообразные по генезу инкапсулированные казеозные фокусы величиной более 1 см в диаметре.
Источником формирования туберкулем в основном служат две формы туберкулеза легких: инфильтративно-пневмоническая и очаговая. Кроме того, туберкулемы образуются из кавернозного туберкулеза посредством заполнения каверны казеозом.
На рентгенограмме туберкулемы выявляются в виде тени округлой формы с четкими контурами. В фокусе может определяться серповидное просветление за счет распада, иногда перифокальное воспаление и небольшое количество бронхогенных очагов, а также участки обызвествления.
Что провоцирует / Причины Туберкулемы легких:
Туберкулёз у людей чаще всего возникает при заражении человеческим и бычьим видами возбудителя. Выделение M. bovis отмечается преимущественно у жителей сельской местности, где путь передачи в основном алиментарный. Отмечается также птичий туберкулез, который встречается преимущественно у иммунодефицитных носителей.
МБТ относятся к прокариотам (в их цитоплазме нет высокоорганизованных органелл аппарата Гольджи, лизосом). Отсутствуют также характерные для части прокариотов плазмиды, обеспечивающие для микроорганизмов динамику генома.
Белки (туберкулопротеиды) являются главными носителями антигенных свойств МБТ и проявляют специфичность в реакциях повышенной чувствительности замедленного типа. К этим белкам относится туберкулин. С полисахаридами связано обнаружение антител в сыворотке крови больных туберкулёзом. Липидные фракции способствуют устойчивости микобактерий к кислотам и щелочам.
В пораженных туберкулёзом органах (лёгкие, лимфатические узлы, кожа, кости, почки, кишечник и др.) развивается специфическое «холодное» туберкулёзное воспаление, носящее преимущественно гранулематозный характер и приводящее к образованию множественных бугорков со склонностью к распаду.
Патогенез (что происходит?) во время Туберкулемы легких:
Первичное инфицирование микобактериями туберкулеза и скрытое течение туберкулёзной инфекции.
Система дыхания защищена от проникновения микобактерий мукоцилиарным клиренсом (выделение бокаловидными клетками дыхательных путей слизи, которая склеивает поступившие микобактерии, и дальнейшая элиминация микобактерий с помощью волнообразных колебаний мерцательного эпителия). Нарушение мукоцилиарного клиренса при остром и хроническом воспалении верхних дыхательных путей, трахеи и крупных бронхов, а также под воздействием токсических веществ делает возможным проникновение микобактерий в бронхиолы и альвеолы, после чего вероятность инфицирования и заболевания туберкулёзом значительно увеличивается.
Возможность заражения алиментарным путём обусловлена состоянием стенки кишечника и его всасывающей функции.
Затем к фагоцитозу МБТ подключаются макрофаги. Однако МБТ синтезируют АТФ-положительные протоны, сульфаты и факторы вирулентности (корд-факторы), в результате чего нарушается функция лизосом макрофагов. Образование фаголизосомы становится невозможным, поэтому лизосомальные ферменты макрофагов не могут воздействовать на поглощённые микобактерии. МБТ располагаются внутриклеточно, продолжают расти, размножаться и всё больше повреждают клетку-хозяина. Макрофаг постепенно погибает, а микобактерии вновь попадают в межклеточное пространство. Этот процесс называется «незавершённым фагоцитозом».
Приобретённый клеточный иммунитет
В основе приобретённого клеточного иммунитета лежит эффективное взаимодействие макрофагов и лимфоцитов. Особое значение имеет контакт макрофагов с Т-хелперами (CD4+) и Т-супрессорами (CD8+). Макрофаги, поглотившие МБТ, экспрессируют на своей поверхности антигены микобактерий (в виде пептидов) и выделяют в межклеточное пространство интерлейкин-1 (ИЛ-1), который активирует Т-лимфоциты (CD4+). В свою очередь Т-хелперы (CD4+) взаимодействуют с макрофагами и воспринимают информацию о генетической структуре возбудителя. Сенсибилизированные Т-лимфоциты (CD4+ и CD8+) выделяют хемотаксины, гамма-интерферон и интерлейкин-2 (ИЛ-2), которые активируют миграцию макрофагов в сторону расположения МБТ, повышают ферментативную и общую бактерицидную активность макрофагов. Активированные макрофаги интенсивно вырабатывают активные формы кислорода и перекись водорода. Это так называемый кислородный взрыв; он воздействует на фагоцитируемый возбудитель туберкулёза. При одновременном воздействии L-аргинина и фактора некроза опухолей-альфа образуется оксид азота NO, который также обладает антимикробным эффектом. В результате всех этих процессов разрушительное действие МБТ на фаголизосомы ослабевает, и бактерии разрушаются лизосомальными ферментами. При адекватном иммунном ответе каждое последующее поколение макрофагов становится всё более иммунокомпетентным. Выделяемые макрофагами медиаторы активируют также B-лимфоциты, ответственные за синтез иммуноглобулинов, однако их накопление в крови на устойчивость организма к МБТ не влияет. Но выработка B-лимфоцитами опсонирующих антител, которые обволакивают микобактерии и способствуют их склеиванию, является полезной для дальнейшего фагоцитоза.
Повышение ферментативной активности макрофагов и выделение ими различных медиаторов может вести к появлению клеток повышенной чувствительности замедленного типа (ПЧЗТ) к антигенам МБТ. Макрофаги трансформируются в эпителиоидные гигантские клетки Лангханса, которые участвуют в ограничении зоны воспаления. Образуется экссудативно-продуктивная и продуктивная туберкулёзная гранулёма, образование которой свидетельствует о хорошем иммунном ответе на инфекцию и о способности организма локализовать микобактериальную агрессию. На высоте гранулематозной реакции в гранулеме находятся Т-лимфоциты (преобладают), B-лимфоциты, макрофаги (осуществляют фагоцитоз, выполняют аффекторную и эффекторную функции); макрофаги постепенно трансформируются в эпителиоидные клетки (осуществляют пиноцитоз, синтезируют гидролитические ферменты). В центре гранулёмы может появиться небольшой участок казеозного некроза, который формируется из тел макрофагов, погибших при контакте с МБТ.
Реакция ПЧЗТ появляется через 2-3 недели после инфицирования, а достаточно выраженный клеточный иммунитет формируется через 8 недель. После этого размножение микобактерий замедляется, общее их число уменьшается, специфическая воспалительная реакция затихает. Но полной ликвидации возбудителя из очага воспаления не происходит. Сохранившиеся МБТ локализуются внутриклеточно (L-формы) и предотвращают формирование фаголизосомы, поэтому недоступны для лизосомальных ферментов. Такой противотуберкулёзный иммунитет называется нестерильным. Оставшиеся в организме МБТ поддерживают популяцию сенсибилизированных Т-лимфоцитов и обеспечивают достаточный уровень иммунологической активности. Таким образом, человек может сохранять МБТ в своем организме длительное время и даже всю жизнь. При ослаблении иммунитета возникает угроза активизации сохранившейся популяции МБТ и заболевания туберкулёзом.
Приобретенный иммунитет к МБТ снижается при СПИДе, сахарном диабете, язвенной болезни, злоупотреблении алкоголем и длительном применении наркотиков, а также при голодании, стрессовых ситуациях, беременности, лечении гормонами или иммунодепрессантами.
В целом риск развития туберкулёза у впервые инфицированного человека составляет около 8 % в первые 2 года после заражения, постепенно снижаясь в последующие годы.
Возникновение клинически выраженного туберкулёза
В случае недостаточной активации макрофагов фагоцитоз неэффективен, размножение МБТ макрофагами не контролируется и потому происходит в геометрической прогрессии. Фагоцитирующие клетки не справляются с объёмом работы и массово гибнут. При этом в межклеточное пространство поступает большое количество медиаторов и протеолитических ферментов, которые повреждают прилежащие ткани. Происходит своеобразное «разжижение» тканей, формируется особая питательная среда, способствующая росту и размножению внеклеточно расположенных МБТ.
Большая популяция МБТ нарушает баланс в иммунной защите: количество Т-супресоров (CD8+) растёт, иммунологическая активность Т-хелперов (CD4+) падает. Сначала резко усиливается, а затем ослабевает ПЧЗТ к антигенам МБТ. Воспалительная реакция приобретает распространённый характер. Повышается проницаемость сосудистой стенки, в ткани поступают белки плазмы, лейкоциты и моноциты. Формируются туберкулёзные гранулёмы, в которых преобладает казеозный некроз. Усиливается инфильтрация наружного слоя полинуклеарными лейкоцитами, макрофагами и лимфоидными клетками. Отдельные гранулёмы сливаются, общий объём туберкулёзного поражения увеличивается. Первичное инфицирование трансформируется в клинически выраженный туберкулёз.
Симптомы Туберкулемы легких:
Выделены 3 клинических варианта течения туберкулем:
1. прогрессирующий, который характеризуется появлением на каком-то этапе болезни распада, перифокального воспаления вокруг туберкулемы, бронхогенного обсеменения в окружающей легочной ткани;
2. стабильный, при котором отсутствуют рентгенологические изменения в процессе наблюдения за больным или возникают редкие обострения без признаков прогрессирования туберкулемы;
3. регрессирующий, который характеризуется медленным уменьшением туберкулемы, с последующим образованием на ее месте очага или группы очагов, индурационного поля или сочетания этих изменений.
По отношению ко всем формам туберкулеза легких больные с туберкулемами составляют 6-10%. Это объясняется тем, что обширные инфильтративно-пневмонические процессы под влиянием лечения и повышения сопротивляемости организма ограничиваются, уплотняются. Однако процесс полностью не останавливается, оставаясь четко очерченным плотным образованием.
Поскольку туберкулема сама по себе является показателем высокой сопротивляемости организма, то часто больных с этой формой туберкулеза легких выявляют случайно при флюорографических обследованиях, профилактических осмотрах и т.д. Жалоб больные практически не предъявляют.
Диагностика Туберкулемы легких:
При физикальном обследовании больного патология в легких также не обнаруживается. Хрипы прослушиваются только при массивной вспышке с распространенными инфильтративными изменениями в легочной ткани вокруг туберкулемы.
Картина крови также без особенностей, при обострениях наблюдаются умеренное ускорение СОЭ и умеренный лейкоцитоз.
При стабильных туберкулемах МБТ в мокроте не находят. При наличии распада в туберкулемах бацилловыделение встречается в тех случаях, когда есть связь с дренажным бронхом.
Туберкулиновые пробы. Больные с туберкулемами легких в большинстве случаев положительно реагируют на туберкулин, проба Манту часто имеет гиперергический характер.
Лечение Туберкулемы легких:
Профилактика Туберкулемы легких:
Туберкулез относится к числу так называемых социальных болезней, возникновение которых связано с условиями жизни населения. Причинами эпидемиологического неблагополучия по туберкулезу в нашей стране являются ухудшение социально-экономических условий, снижение жизненного уровня населения, рост числа лиц без определенного места жительства и занятий, активизация миграционных процессов.
Заболеваемость контингентов, отбывающих наказание в учреждениях исполнения наказания системы МВД России, в 42 раза превышает среднероссийский показатель.
В целях профилактики необходимо проведение следующих мероприятий:
— проведение профилактических и противоэпидемических мероприятий адекватных сложившейся крайне неблагополучной эпидемиологической ситуации по туберкулезу.
— раннее выявление больных и выделение средств на лекарственное обеспечение. Это мероприятие сможет также уменьшить заболеваемость людей, вступающих в контакт в очагах с больными.
— проведение обязательных предварительных и периодических осмотров при поступлении на работу в животноводческие хозяйства, неблагополучных по заболеванию туберкулезом крупного рогатого скота.
— увеличение выделяемой изолированной жилой площади больным, страдающим активным туберкулезом и проживающим в многонаселенных квартирах и общежитиях.
— своевременнее проведение (до 30 дней жизни) первичной вакцинации новорожденным детям.
К каким докторам следует обращаться если у Вас Туберкулема легких:
Очаговый туберкулез легких и туберкулёма.
В сегодняшней статье хочу немного расширить рамки существующей и сегодня эпидемии туберкулеза на Украине. Речь пойдет о проявлении и диагностике некоторых отдельных, но часто встречаемых формах туберкулеза.
Очаговый туберкулез
Какие изменения в легких происходят
Обширность и степень изменений, в первую очередь, зависят от общего состояния здоровья пациента и способности его иммунной системы дать «адекватный отпор» наступающим микобактериям Коха (возбудители туберкулеза). В легких появляются очаги уплотнения ткани, которые могут быть частично или полностью кальцинированы. Все это происходит на фоне довольно выраженных и довольно специфических фиброзных изменений в пораженных сегментах.
Проявления очагового туберкулеза
Внешние проявления мало чем отличаются от характерных для туберкулеза в целом: увеличение лимфоузлов, почти постоянно повышенная до 37 градусов температура тела, частый надрывный долго не проходящий кашель, повышенная потливость ночью, повышенная утомляемость, раздражительность пациента.
Диагностика в условиях АЦМД-Медокс
В первую очередь, при подозрении на очаговый туберкулез необходимо выполнить качественный рентген легких. В зависимости от стадии и распространенности процесса картина может сильно варьировать, но «общие черты» сохраняются: в основном поражаются верхушки легких, в них визуализируются очаги овальной или округлой формы, размерами до 1-1,5 см, очаги могут сливаться друг с другом, образуя частично кальцифицированные конгломераты неправильной формы.
Для более точной и глубокой диагностики или в качестве дополнительной диагностики широко применяется спиральная компьютерная томография – СКТ. На сканах тела пациента можно четко идентифицировать очаги как отдельно, так и слитые в группу, можно определить их структуру, оценить степень кальцификации, фиброзных изменений, экссудативных изменений и прочее, определить степень инфильтрации прилегающих отделов легочной паренхимы, вовлечение плевры в процесс, распространение его от корня легкого, также можно четко увидеть состояние невидимых ни глазу, ни классическому рентгену лимфоузлов средостения, легких, глубоких подмышечных групп и сделать вывод о поражении лимфоузлов туберкулезной палочкой.
Лечение
Терапией туберкулеза занимаются врачи-фтизиатры (отдельная специальность и отдельные больницы). Само по себе лечение туберкулеза полезным назвать тяжело, противотуберкулезные препараты довольно токсичны, могут вызывать поражение печени, почек. Даже самое успешное лечение будет длиться от полугода и дольше. К сожалению, многие вызванные туберкулезной бактерией изменения являются уже необратимыми и остаются в теле пациента навсегда.
!Важно: В связи с вышенаписанным хочу сделать акцент на необходимости ежегодного контроля состояния легких! Ведь именно ранняя диагностика больше всего способствует выздоровлению и наоборот, чем позже был установлен диагноз, тем меньше шансов справиться с туберкулезом в кротчайшие сроки, избежав при этом необратимых последствий для Вашего организма и дорогостоящей реабилитации.
Туберкулема
Туберкулема – это ограниченный толстой капсулой из фиброзной ткани очаг, внутри которого происходит некроз (так называем казеоз или казеозный некроз, что характерно исключительно для туберкулеза – прим. автора) охваченного фиброзной капсулой внутреннего содержимого. Постепенно распадаясь и некротизируясь внутри туберкулёмы растет давление, которое однажды «выталкивает» всю эту зловонную серо-зеленую массу в прилегающие бронхи. После опорожнения туберкулемы на ее месте остается толстостенная полость, заполненная на большую часть газом, с возможными остатками казеозного содержимого. В более поздние сроки туберкулема может изменить форму, частично или полностью кальцифицироваться или так остаться грубой деформированной фиброзной тканью полостью. Эти изменения также носят необратимый характер, в случае отсутствия хирургического лечения (удаления сегментов легкого, вплоть до удаления всего легкого – прим. автора).
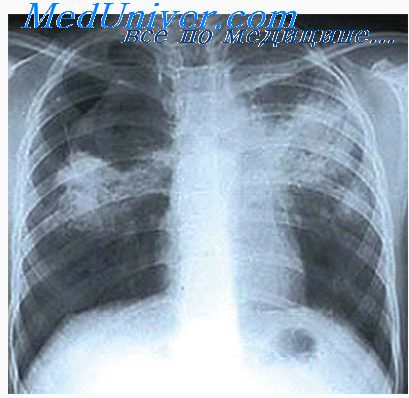
Кальцинированная туберкулема что это
Рентгенологическая картина туберкулом различна. Чаще всего обнаруживаются солитарные туберкуломы. На изученном нами клиническом материале они отмечались у 75,3% больных, а у остальных были выявлены множественные фокусы в легких, причем несколько чаще у лиц пожилого возраста. В широких пределах варьируют размеры туберкулом. По нашим наблюдениям, у 37,5% больных диаметр их не превышает 2 см, у 40% он составляет 3 см, у 22,5% — от 4 до 8 см.
Располагаются они обычно в кортикальных слоях, субплеврально, чаще в правом (55%), реже в левом (45%) легком. Излюбленная локализация туберкулом — верхняя доля легкого (83,7%) причем, как правило, в 1-м и 2-м сегментах. Реже они встречаются в нижней (преимущественно в 6-м сегменте) и крайне редко — в средней доле или язычковом отделе верхней доли левого легкого. Примерно такие же соотношения установили Т. Н. Оленева (1946), М. М. Авербах (1969), М. Г. Виннер и М. Л. Шулутко (1971), И. П. Жингель (1974), Н.С. Пилипчук и соавт. (1974), Б. К. Шаров (1974), Ruttimann и Sutter (1953) и др.
Рентгенотомографическая картина туберкулом зависит от их оттоморфологического строения, давности возникновения и фазы процесса. Недавно возникшие и небольшой величины они чаще имеют гомогенный характер и округлую форму. При большей давности болезни и значительных размерах туберкулом их форма скорее неправильно округлая или неправильно овальная, структура неоднородная. В таких случаях в туберкуломе, чаще по ее периферии, нередко обнаруживаются различной величины более плотные и кальцинированные включения. Сравнительно редко наблюдается слоистое ее строение. Помимо этого, особенно при конгломератном типе туберкуломы, в туберкуломе выявляются различной плотности осумкованные очаги.
Контуры ее четкие или не совсем четкие, большей частью гладкие, реже фестончатые. Вокруг туберкуломы или в других отделах легких нередко обнаруживаются единичные или множественные очаги, фиброзные изменения, плевро-пульмональные рубцы, апикальные или костальные плевральные уплотнения. Такой вид имеет стабильная или стационарная туберкулома.
При прогрессировании процесса размеры фокусного образования увеличиваются за счет перифокального воспаления и аппозиционного роста туберкуломы. При ее размягчении и отторжении казеозных масс появляются участки деструкции. При этом может наблюдаться чаще эксцентричный, реже центральный или множественный распад. В (первом случае у полюса туберкуломы, к которому подходит дренирующий бронх, появляется полость распада щелевидной, серповидной или овальной формы.
Во втором — в цептре фокусного образования обнаруживают различной величины округлую, овальную или бухтообразную полость с неровными контурами. Множественные полости распада располагаются в центре или эксцентрично и имеют различную форму.
По мере прогрессирования болезни может происходить секвестрация и почти полное отторжение казеозных масс. Тогда образуется, по терминологии М. Г. Виннера и М. Л. Шулутко (1971), кавернизировавшаяся туберкулома. В этих случаях полость приобретает округлую или овальную форму сначала с широким, а в дальнейшем постепенно истончающимся валам казеозно-некротических масс. От такой туберкул омы часто проходит «дорожка» к корню легкого, образующаяся за счет периваскулярного и перибронхиального воспалительного уплотнения и отображающаяся парной полоской дренирующего бронха.
В результате лимфогенного или бронхогенного распространения инфекции поблизости от распадающейся туберкуломы или в других отделах легкого образуются очаги отсева различной величины и плотности.
При инволюции туберкулома уменьшается в размерах, уплотняется, а иногда фрагментируется, частично или полностью обызвествляется. В ряде случаев она опорожняется, а затем в результате разрастания грануляционной и соединительной ткани на месте сформированной из туберкуломы каверны образуется рубец или плотный небольшой очаг. Возможно и заполнение распавшейся туберкуломы. Такой вид регрессии процесса является наименее благоприятным из-за более частой возможности обострения.
При туберкуломах отмечаются патологические изменения в окружающих бронхах и кровеносных сосудах. Как показали исследования М. Г. Виннера и М. Л. Шулутко (1971), В. Д. Ямпольской и Н. И. Хурамовича (1967) и др., при этом наблюдаются ампутация дренирующего бронха вблизи или в небольшом отдалении от туберкуломы, а также деформация окружающих мелких бронхиальных ветвей. При селективной ангиопульмонографии вокруг нее определяется обеднение артериальной сети за счет сужения и деформации субсегментарных и более мелких сосудов. Такие изменения выражены в меньшей степени при небольших (до 2 см) и в большей мере при крупных туберкуломах.
Выявление этих изменений приобретает известное значение при определении объема резекции пораженной части легкого.
Туберкулез легких с сохраненной чувствительностью МТ c бактериовыделением и без бактериовыделения, II категория, повторные случаи
Общая информация
Краткое описание
Туберкулез – инфекционное заболевание, вызываемое МБТ и характеризующееся развитием клеточной аллергии, специфических гранулем в различных органах и тканях, полиморфной клинической картиной. Туберкулез легких – заболевание, при котором в патологический процесс вовлечена паренхима легких (Руководство по контролю над туберкулезом в РК, Алматы, 2008).
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
— гистологическое исследование (по показаниям).
Инструментальные исследования
Рентгенологические методы исследования органов грудной клетки (обзорная рентгенограмма, по показаниям томограммы и боковые рентгенограммы).
Рентгенологическая картина зависит от формы туберкулеза, давности заболевания, распространенности поражения.
При инфильтративном туберкулезе определяется неоднородное затенение очаговой структуры без четких границ, часто с участками деструкции, наличие очагов засева, реакция плевры.
При фиброзно-кавернозном туберкулезе определяются одна или несколько кольцевидных теней неправильной формы, иногда в просвете каверны определяется секвестр или уровень жидкости, фиброзное уменьшение пораженных отделов легкого, полиморфные очаги, плевральные наслоения, смещение органов средостения в сторону поражения, сужение межреберных промежутков, высокое стояние диафрагмы.
При остром диссеминированном туберкулезе рентгенологически через 10-14 дней от начала заболевания в обоих лѐгких обнаруживаютя симметрично расположенные мелкие (1-2 мм) однотипные очаги округлой формы с довольно чѐткими контурами. Очаги расположены периваскулярно, в виде цепочки.
При подострой диссеминации очаги диаметром от 5-6 до 10-15 мм располагаются в лѐгких также симметрично, по ходу сосудов. Очаги малой и средней интенсивности, с нечѐткими контурами. Возможно слияние таких очагов с образованием фокусов и распада.
При хроническом диссеминированном туберкулезе выявляются группы сливных очагов, более густо расположенные в верхних отделах лѐгких. Из-за большого количества очагов не видны мелкие сосудистые стволы.
При хронической гематогенной диссеминации симметричность расположения очагов нарушается. Очаговые тени локализуются в верхних отделах лѐгких, они полиморфны: разной величины и интенсивности. Лѐгочный рисунок усилен и деформирован в верхних отделах, обеднѐн в нижних (викарная базальная эмфизема). Если появляются полости распада, они располагаются в верхних долях лѐгкого. В рентгенологической картине преобладают тяжистость, сетчатость, на фоне которых определяются множественные мелкие очаги. Очаги локализуются преимущественно в прикорневой области лѐгкого.
При томографическом исследовании увеличенные, частично кальцинированные внутригрудные лимфатические узлы.
При плеврите: интенсивное гомогенное затемнение с косой верхней границей, идущей книзу и кнутри, средостение смещается в здоровую сторону. Большие выпоты обусловливают затемнение большой части легочного поля (2/3-3/4 и даже почти всего легкого).
При выпотах небольшого объема затемнение может занимать лишь реберно-диафрагмальный синус, при этом отмечается высокое расположение купола диафрагмы. В дальнейшем, по мере увеличения количества жидкости в полости плевры, купол диафрагмы опускается. Небольшие количества жидкости в плевральной полости выявляются с помощью метода латероскопии, то есть рентгенографии, выполненной в горизонтальном положении на больном боку. При наличии свободной неосумкованной жидкости обнаруживается пристеночная лентовидная тень.
При сформировавшихся плевральных сращениях возникают осумкованные выпоты, которые хорошо распознаются рентгенологически. В зависимости от локализации выделяют осумкованный реберно-диафрагмальный, паракостальный, верхушечный (апикальный), парамедиастинальный, наддиафрагмальный, междолевой выпоты.
При казеозной пневмонии имеется сначала неравномерное, а затем густого диффузного затемнения всей доли легкого без существенного изменения ее объема. Местами в ней можно обнаружить отдельные более плотные, крупные очаги, проекции бронхов и участки просветления, образующиеся в результате быстрого распада казеозных масс. Полное гомогенное затемнение обусловлено отчасти сопутствующим ателектазом. Нередко процесс распространяется на остальные отделы того же или другого легкого.
При лобулярной казеозной пневмонии рентгенологическая картина характеризуется наличием распространенных крупных сливных очагов и отдельных фокусов чаще неправильной формы с размытыми очертаниями. По мере прогрессирования болезни в пневмонических фокусах появляются множественные полости распада, а в других отделах легких — новые бронхогенные очаги, часто быстро сливающиеся и распадающиеся.
При цирротическом туберкулезе. При одностороннем цирротическом туберкулѐзе, который развился в процессе инволюции инфильтративного или фиброзно-кавернозного туберкулѐза, на рентгенограммах обнаруживают хорошо отграниченное затемнение средней и высокой интенсивности. Участки более интенсивного затемнения обусловлены наличием плотных, частично кальцинированных туберкулѐзных очагов или мелких фокусов. Такое затемнение по протяжѐнности соответствует уменьшенному в объѐме поражѐнному участку лѐгкого (сегмент, доля).