Кардиоваскулярные осложнения что это
Заболевания сосудов
Что такое сердечно-сосудистые заболевания?

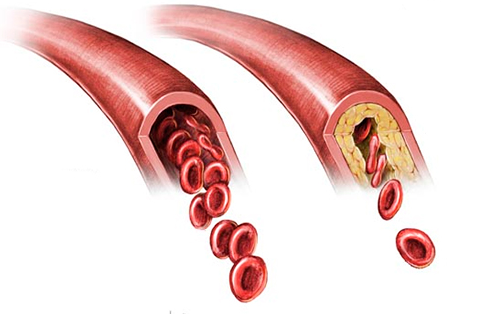
Основной причиной развития сердечно-сосудистых заболеваний является атеросклероз. И хотя невозможно исключить многие факторы риска развития атеросклероза, мы можем изменить, например, наш образ жизни и питания.
Факторы риска для сердечно-сосудистых заболеваний
Некоторые факторы риска сердечно-сосудистых заболеваний, потенциально обратимы или могут быть изменены. Они включают в себя:
Диета и сердечно-сосудистые заболевания
Внесение небольших изменений в вашем рационе является одним из самых простых и эффективных способов, уменьшения риска сердечно-сосудистых заболеваний. Вы можете сделать это следующим образом:
Холестерин и сердечно-сосудистые заболевания
Правильное питание и образ жизни
При уменьшении содержания жиров в пище, важно, не исключить из рациона «здоровые для сердца» жиры (моно- и полиненасыщенные жиры) в основном содержащиеся в растительных жирах и продуктах моря (рыбий жир).
Как изменить соотношение жиров в рационе:
Незаменимые жирные кислоты (Омега-3, Омега-6). Ранее известны, как витамин F. Витамин F важен для сердечно-сосудистой системы: препятствует развитию атеросклероза, улучшает кровообращение, обладает кардиопротекторным и антиаритмическим действием. Полиненасыщенные жирные кислоты уменьшают воспалительные процессы в организме, улучшают питание тканей. Незаменимые жирные кислоты содержатся в жирной рыбе. Для здоровья сердца необходимо съедать две порции рыбы в неделю, одна из которых должна быть жирной.
Станолы и стерины
Фрукты и овощи
Фрукты и овощи богаты многими важными питательными веществами, включая витамины С, Е, каротиноиды (антиоксиданты). Они могут помочь защитить сердце путем ограничения вредного воздействия холестерина на ткани организма. Что подтверждает необходимость ежедневного включения овощей и фруктов в рацион.
Цельнозерновые продукты и волокна
Исследования показали, что диеты, богатые по содержанию цельнозерновых могут уменьшить риск сердечно-сосудистых заболеваний на 30 процентов. Необходимо включать цельнозерновые продукты в каждый прием пищи, выбирая хлеб из непросеянной муки грубого помола и используя соответствующие сорта макарон и риса.
Соевый белок. Рекомендация диеты, которая включает в себя, по меньшей мере, 25 г сои в день, была связана с уменьшением холестерина и сердечнососудистых заболеваний. Соевые изофлавоны, в частности, снижают риск сердечнососудистых заболеваний, поскольку они подавляют рост клеток, которые образуются при закупорке артерий при атеросклерозе. Соевый белок также является отличной заменой мяса и доступен в удобной и вкусной форме во многих готовых блюдах. Еще один хороший источник белка соевое молоко и йогурт.
Отдых и релаксация
Курение
Регулярное наблюдение
Необходимо регулярно измерять кровяное давление, рост и вес, определять уровень холестерина в крови. Высокий уровень тестов должен служить основанием к назначению соответствующих рекомендаций.
В центре внимания — сердце. Что нужно знать о предупреждении кардио-рисков. Мнение врача.
Структура статьи
По данным Росстата, в 2010 году показатель смертности в России от болезней сердечно-сосудистой системы составил 805,9 случаев на 100 тыс. человек. Это в 2-3 раза больше по сравнению с дорожно-транспортными происшествиями и инфекционными заболеваниями.
Болезни сердца и сосудов — первая и главная причина смертности российского населения — 56,8% от всех смертей. Главная причина — недостаточные знания об опасности этой группы болезней.
29 сентября — Всемирный день сердца (World Heart Day), который поддерживает Всемирная организация здравоохранения (ВОЗ) и ЮНЕСКО. Его цель — рассказать обществу об опасности, которая вызвана эпидемией сердечно-сосудистых заболеваний в мире и стимулировать к профилактике все население. Во Всемирный день сердца принято говорить еще и о культуре здоровья: о регулярном медицинском наблюдении для раннего выявления заболеваний, факторах риска, развитии навыков борьбы со стрессом и о том, как сохранить здоровье в условиях плохой экологии.
Говорим о сердечно-сосудистых заболеваниях и о том, как их предупредить, с Беспалько Инной Аркадьевной, доктором медицинских наук, врачом высшей категории, главным кардиологом многопрофильной клиники ЦЭЛТ.
Наше сердце постоянно в работе — за сутки перекачивает около 10 000 литров крови у взрослого человека. Оно постоянно испытывает прессинг: перегрузки на службе, семейные проблемы, стрессы, вредные привычки. Главный орган сложной сосудистой паутины — сердечно-сосудистой системы — должен служить столько, сколько ей нужно. Но на практике получается, что сердце служит столько, сколько времени вы заботитесь о нем.
О факторах риска и эпидемии сердечно-сосудистых заболеваний
Заболевания сердечно-сосудистой системы ежегодно убивают такое колоссальное количество людей, что уже несколько десятилетий являются лидером в конкурсе на звание «самого массового убийцы ХХI века». По прогнозам Всемирной организации здравоохранения (ВОЗ), к 2030 году примерно 23,6 миллиона человек умрут от сердечно-сосудистых заболеваний, в основном от инсульта и ишемии.
Трагедия ситуации в том, что заболевания этой группы протекают бессимптомно: иногда инфаркт или инсульт становится первым вестником того, что на состояние сердца и сосудов нужно обратить внимание. Очевидное решение проблемы — ранняя диагностика, регулярный контроль давления и сердечных ритмов — сталкивается с неумолимым человеческим фактором: пациенты, убежденные, что вместо сердца у них пламенный мотор, отмахиваются от врачебных рекомендаций, не желая тратить время на профилактику.
Проблема века — атеросклероз
Атеросклероз — это отложения холестерина в стенке сосуда в виде бляшек, которые могут частично или полностью закрывать просвет сосуда. Этот процесс происходит с возрастом у всех, но по-разному. На его развитие влияет наследственность (инфаркты или инсульты у ближайших родственников в раннем возрасте), уровень холестерина и его фракций в крови, образ жизни (курение, отсутствие физической активности, плохое питание) и наличие сопутствующих заболеваний (артериальная гипертония, сахарный диабет, заболевания почек). Все эти заболевания и состояния способствуют более быстрому и интенсивному росту атеросклеротических бляшек.
Самый “популярный” атеросклероз — облитерирующий — когда атеросклеротические бляшки откладываются на стенках сосудов и поэтому перекрывают их. Обычно он поражает крупные артерии эластического и мышечно–эластического типа — например, терминального отдела аорты, подвздошных или бедренных артерий. Часто — это нижние конечности. От этого вида атеросклероза умирают во всем мире, потому что он заканчивается инсультом или инфарктом. Меньше знают о сосудорасширяющем атеросклерозе — когда нарушается питание сосудистой стенки, из-за чего она расширяется, образуя мешок. На заключительной стадии атеросклероза второго типа его называют аневризма аорты. Аневризма бывает в грудной или брюшной аорте. Как показывает статистика, брюшная аневризма случается чаще. Но одинаково опасны все аневризмы. В один неожиданный момент мешок разрывается и человек погибает. О сосудорасширяющем атеросклерозе говорят меньше, но от него умирают так же часто, как от облитерирующего. Процент умирающих от сосудорасширяющего атеросклероза довольно высок — до 75%.
Аорта доставляет кровь от сердца ко всем органам и тканям проходя через грудную клетку и брюшную полость. Нормальный диаметр брюшного отдела аорты — около 2 см. Когда диаметр увеличивается в 1,5-2 раза, формируется аневризма. Чтобы предотвратить разрыв аневризмы, делают эндопротезирование. Аневризма аорты — одно из самых непредсказуемых заболеваний. Очень часто она появляется и постепенно увеличивается в размерах незаметно для пациента — поэтому иногда первым клиническим симптомом аневризмы становится ее разрыв. Частота возникновения аневризм с возрастом растет.
Разрыв аневризмы обычно ведет к смертельному исходу, каким бы ни было лечение. Выживаемость пациентов после стандартной процедуры протезирования аорты, даже в плановом порядке, — невысокая, умирает каждый пятый пациент.
О “хорошем” и “плохом” холестерине
Только треть необходимого холестерина мы получаем извне, а две трети синтезируем самостоятельно. Из холестерина в организме вырабатываются соли желчных кислот (без них невозможно переваривание жиров), стероидные гормоны (отвечают за репродуктивную функцию), кортизол (регулирует углеводный обмен). Холестерин необходим для клеток почек, селезёнки и для функций костного мозга, он отвечает за прочность клеточных мембран. В коже из холестерина под влиянием света образуется витамин D. В общем, холестерин необходим нам примерно так же, как жиры,белки, углеводы и вода.
Еще не так давно в России нормой считали уровень холестерина 6,5 ммоль/литр, а в Японии — 3,5 ммоль/литр. Сейчас в Европе, США и России нормой общего холестерина считается уровень ниже 5,2 ммоль/л. Но главный показатель — холестерин липопротеидов низкой плотности, называемый в народе “плохой” холестерин. У людей с низким риском развития ишемической болезни сердца он должен быть менее 3,0 ммоль/л, у пациентов с высоким риском — меньше 2,6 ммоль/л, а у тех, кто имеет атеросклероз и его осложнения — ишемическую болезнь сердца, мозга и др. сосудистых зон, — его целевой уровень менее 1,8.
При необходимости сердце может мгновенно изменить режим работы
В норме сердце — это сильный мышечный насос, способный прокачать кровь по телу для обеспечения кислородом и питательными веществами всех органов и тканей организма, и вывести продукты их жизнедеятельности. Но, чтобы продвигать кровь по спазмированным сосудам, сердцу требуется больше усилий, чем при норме. Это приводит к тому, что его размер становится больше, особенно увеличивается левый желудочек. Из-за этого развивается слабость сердечной мышцы. Когда сердце перестает в нужной мере снабжать ткани и органы кислородом и питательными веществами, врачи ставят диагноз “сердечная недостаточность”. К ней могут привести нерегулярные сокращения сердца (сердечные аритмии). Опасно и может привести к сердечной недостаточности, когда у сердца более 140 ударов в минуту, так как при этом нарушаются процессы наполнения и выброса крови сердцем.
С сердечной недостаточностью можно много лет жить без диагноза. Это не самостоятельная болезнь, а исход различных заболеваний сердца. Он сигнализирует о себе в виде повышенной утомляемости, отеках ног, одышке, приступах удушья, беспричинной потере веса. Эти симптомы, если замечены по отдельности, проявляются при самых разных заболеваниях. Поэтому правильный диагноз устанавливают редко и обычно уже на поздних стадиях. Значительную потерю веса, которая типична для тяжелых степеней сердечной недостаточности, часто принимают за признак онкологического заболевания. А безобидные отеки ног, вызванные застоем лимфы, диагностируются как “сердечная недостаточность”. При некоторых первичных симптомах (например, отека легких) сразу же возникает угроза летального исхода. В течение 3-5 лет от сердечной недостаточности умирает 50% больных, а через 9 лет в живых остается лишь 2 человека из 1000 заболевших — конечно, при условии, что при этом не проводилось соответствующее лечение. Есть радикальный способ помощи — пересадка нового сердца. Но ограничения — возрастной лимит, дорогая операция, мало донорских сердец — делают его нереальным для большинства.
В последние годы медицинская наука, фармакология и врачебный опыт помогают достичь удивительных успехов в лечении даже тяжелых форм сердечной недостаточности. Больным можно не только сохранить жизнь, но и вернуть ее качество. Причем лечение может проходить в амбулаторных условиях, без пребывания в стационаре.
Наука марафонца или как бег влияет на сердечно-сосудистую систему
Во время бега усиливается сердцебиение и повышается артериальное давление. Сердце работает с повышенной нагрузкой. Поэтому при нагрузках средней интенсивности отмечают положительный, тренирующий эффект на сердечно-сосудистую систему. Но при слишком интенсивных и частых нагрузках появляется отрицательное влияние на сердечно-сосудистую систему. А если в сосудах имеются выраженные атеросклеротические бляшки, то такие нагрузки могут привести к недостаточному расширению сосудов и ишемии (снижению кровоснабжения) в органах и тканях или даже к разрыву бляшек с последующим тромбообразованием.
Поэтому, прежде чем интенсивно заниматься бегом, особенно после 40 лет, если вы курите или раньше курили (даже 15 лет назад), если у вас повышенное давление или глюкоза крови, надо предварительно пройти обследование у кардиолога, который проведет нагрузочные пробы.
То, что нужно или бегать регулярно или лучше вообще не заниматься физической активностью, потому что резкие нагрузки вредны для сердца, — миф. Всегда лучше практиковать какую-то физическую активность, чем не заниматься вообще. Например, в клинических рекомендациях европейского общества кардиологов по профилактике ишемической болезни сердца (сентябрь 2016 года) рекомендуют аэробные (динамические) нагрузки 150 минут в неделю (30 минут в день 5 дней в неделю). Лучше всего: ходьба до легкой усталости или 75 минут в неделю энергичной аэробной нагрузки (15 минут 5 раз в неделю — например, бег трусцой или комбинация этих активностей) и аэробные нагрузки, насыщающие кислородом (это может быть велосипед, плавание или теннис). В любом возрасте полезны прогулки 2 раза в неделю по 1,5-2 часа (8-10 км), но только не при сильном ветре и холоде. Не нужно внезапно начинать заниматься очень интенсивно, нагрузки обычно увеличивают постепенно.
Кардиология нужна всем
У многих есть устойчивое мнение, что кардиология — это область науки для тех, “кому за 50”. Но по оценкам Национального исследовательского центра «Здоровое питание», в России у 59% женщин и 54% мужчин старше 20 лет есть лишний вес, а 15% и 28,5% страдают ожирением. То есть у каждого третьего россиянина трудоспособного возраста есть избыточный вес или ожирение — факторы риска сердечно-сосудистых заболеваний. Нездоровый образ жизни, который приводит к развитию заболеваний кардиологического профиля, чаще всего формируется в детском и подростковом возрасте, а со временем риск сердечно-сосудистых заболеваний только повышается. Поэтому профилактику следует начинать с детства.
Если есть семейная история ранних инфарктов или инсультов, если пациент курильщик или страдает сахарным диабетом, если у него повышенное артериальное давление или хроническая болезнь почек, если человек просто плохо переносит физические нагрузки, то обязательно нужно прийти к кардиологу в возрасте более раннем, чем 50 или 40 лет. И, чем раньше, тем лучше.
Доказательная медицина и мифы кардиологии
До 90-х годов российские кардиологи лечили, опираясь на мнения или взгляды разных медицинских школ, которые часто не согласовывались между собой по научным исследованиям. Когда массовое появление компьютеров помогло повсеместно внедрить принципы доказательной медицины, были сформулированы единые требования к проведению научных исследований. При оценке лекарств стали применять двойные слепые рандомизированные исследования, которые отличаются высокой точностью и беспристрастностью. Создали единую базу знаний и оценки всех проводимых в мире исследований, соответствующих высокому научному и техническому уровню. В результате резко повысилась эффективность и безопасность диагностики и лечения пациентов.
Миф, с которым сталкиваются все врачи, но который особенно опасен в кардиологии, можно выразить одной расхожей фразой: “Не пейте лекарства, разрушите печень”. Лекарства метаболизируются в печени и выводятся через печень или почки, но они не разрушают их. Отмена подобранной терапии может привести к резкому повышению артериального давления, уровня холестерина и других показателей. Это обостряет заболевания от инфаркта и инсульта до диабетической комы. Удивительно, но принимать БАДы (биологически активные добавки) или алкоголь в любом количестве пациенты не боятся.
Второй частый миф в практике кардиолога — это ошибочное мнение о вреде препаратов для снижения холестерина — статинов. Большое число исследований по принципам доказательной медицины подтверждают высокую эффективность этой группы лекарств в предотвращении развития атеросклероза и его последствий (инфаркта, инсульта, поражения артерий ног, кишечника), эти препараты включены во все общепринятые рекомендации. Статины требуют постоянного несложного лабораторного контроля для того, чтобы избежать довольно редких побочных эффектов. Индивидуальная непереносимость бывает при применении любого лекарства или даже продукта питания. При использовании статинов тоже, но редко.
О диспансеризации
Диспансеризация в области кардиологии — одна из основных мер для уменьшения смертности от сердечно-сосудистых заболеваний. Есть четко очерченное понятие факторов риска, которые надо контролировать и лечить для длительной и полноценной жизни. Поэтому диспансеризация с включением кардиологического обследования показана всем мужчинам старше 40 лет и женщинам старше 50 лет.
“Умные” гаджеты — помощник в контроле сердца
Мне очень нравятся современные устройства, которые позволяют оценить, какую нагрузку выполнил человек в течение дня, сколько прошел шагов и километров, какая при этом была частота пульса. Это полезно, так как часто уровень нагрузки рассчитывается именно по пульсу. Еще нравятся устройства, которые позволяют оценить длительность и качество сна (по фазам сна). Это очень полезная функция для людей, живущих в современном мире, когда и удовольствия, и работа продлеваются за счет сна. Между тем, только во сне организм восстанавливается, вылечивается и усваивает дневную информацию. “Умные” гаджеты — мой любимый подарок всем, кто мне дорог.
Дела сердечные
Сердечно-сосудистые заболевания лидируют среди причин смертности молодых людей (от 25 до 64 лет) в России. Главное коварство этой группы заболеваний в том, что нередко они протекают бессимптомно, и человек узнают о том, что у него есть проблемы с сердцем тогда, когда ему уже нельзя помочь. Мы поговорили с кардиологом «ЕвроМед клиники» Ольгой Александровной ЦУРКАН о том, какие кардиологические заболевания встречаются чаще всего, как они проявляются, на какие симптомы рекомендуется обращать внимание.
Сердце представляет собой мышечный орган, который «прокачивает» кровь по организму. Сердечная мышца называется миокард, и она постоянно работает – в среднем, в состоянии покоя сердце «прокачивает» 5 литров крови за минуту, а при интенсивной нагрузке – более 15 литров в минуту! Для того, чтобы выполнять эту работу эффективно, важна слаженная работа всей системы: главной мышцы (миокарда), предсердий, желудочков, сосудов. Миокард должен постоянно хорошо снабжаться питательными веществами и кислородом. Если нарушается работа одного из элементов системы или закупориваются холестериновыми бляшками сосуды, снабжающие сердце кровью, развиваются кардиологические заболевания.
Самые частые заболевания сердечно-сосудистой системы
Самые частые состояния, требующие помощи врача-кардиолога:
Давайте поговорим о каждом заболевании подробнее.
Гипертоническая болезнь
Гипертоническая болезнь или артериальная гипертония (АГ) – очень распространенное состояние, связанное с хроническим повышением артериального давления. Это заболевание может развиваться как следствие некоторых других состояний (вторичная АГ), либо само по себе (первичная АГ).
Артериальное давление — это давление внутри кровеносных сосудов-артерий. Изгнанная из сердца кровь (около 60 мл) при одном сокращении растягивает аорту и крупные артериальные сосуды изнутри. Стенки сосудов расширяются под напором крови и затем снова сужаются. Самое сильное давление на кровеносные сосуды фиксируется при сокращении сердца (систоле) — это давление называют систолическим. Когда сердце расслабляется (диастола), давление крови в артериях становится меньше. Это давление называют диастолическое.
У здорового человека систолическое АД колеблется в пределах 100–140 мм рт. ст., а диастолическое около 70–80 мм рт. ст. В норме цифры давления могут колебаться в зависимости от состояния человека: повышаться при физической или психоэмоциональной нагрузке, снижаться во время сна.
Причины, по которым нарушается нормальное артериальное давление, в большинстве случаев, установить не удается. Известны определенные факторы, которые повышают риск развития у человека АГ. Их можно подразделить на немодифицируемые (которые мы изменить не можем) и модифицируемые.
Симптомы АГ
Чаще всего АГ не сопровождается никакими симптомами и выявляется случайно при измерении артериального давления или после развития ее осложнений, самым опасным из которых является инсульт. Поэтому для профилактики развития АГ рекомендую регулярно измерять артериальное давление, если что-то беспокоит – сразу обращаться к врачу.
На фоне внезапного повышения артериального давления может произойти гипертонический криз. сопровождающийся патологическими изменениями со стороны мозга и сердечно-сосудистой системы на фоне вегетативных нарушений (озноб, дрожь, потливость, чувство прилива крови к голове, чувство нехватки воздуха и т. д.). Уровень артериального давления, при котором появляются клинические проявления, индивидуален (у одного пациента это 240/120, у другого — 130/90 мм рт. ст.) — это зависит от исходного уровня артериального давления. Если пациент — гипотоник, даже небольшое повышение АД может вызвать клиническую картину гипертонического криза.
Если гипертонический криз сопровождается интенсивными болями в грудной клетке, одышкой, потерей зрения, нарушениями координации движений, рвотой — немедленно вызывайте Скорую помощь! Такие кризы представляют опасность для жизни больного и требуют немедленного снижения артериального давления в условиях стационара. Осложнениями криза могут быть инфаркт миокарда, нарушения сердечного ритма, кровотечения, инсульты, острая энцефалопатия, острая почечная недостаточность и др.
Ишемическая болезнь сердца (ИБС)
ИБС — это заболевание, при котором нарушается кровоснабжение сердечной мышцы, вследствие чего она испытывает недостаток в кислороде и питательных веществах. Обычно это происходит из-за закупорки основных артерий сердца атеросклеротическими бляшками. Со временем их становится все больше и больше, и когда просвет сосуда перекрывается на 60% и более, возникает затруднение кровотока, развивается кислородное голодание (гипоксия), что приводит к ишемии миокарда и возникновению приступа стенокардии, а также – к самому опасному осложнению ИБС – острому инфаркту миокарда.
Стенокардия — это временная, преходящая недостаточность кровоснабжения сердечной мышцы (миокарда). Приступ стенокардии возникает при сужении просвета коронарной артерии, через которую сердечная мышца снабжается кислородом. При приступе стенокардии возникает боль, которая имеет давящий, сжимающий или жгучий характер, локализуется посередине грудной клетки, за грудиной, отдает вверх (в шею, нижнюю челюсть, зубы) или в руки. Чаще всего боль возникает при физической или эмоциональной нагрузке, в покое проходит.
Приступ стенокардии – это сигнал того, что сердечная мышца испытывает недостаток кровоснабжения, первый «звоночек», который говорит о том, что надо срочно обратиться к врачу, чтобы предотвратить более опасное осложнение, такое, как острый инфаркт миокарда.
Острый инфаркт миокарда — гибель участка сердечной мышцы вследствие нарушения его кровоснабжения. Такое может произойти из-за закупорки сосуда тромбом – кровяным сгустком, который образуется на месте повреждения атеросклеротической бляшки. В результате кровь перестает поступать к сердечной мышце, и это приводит к инфаркту миокарда – некрозу, омертвению ткани. Впоследствии на этом месте образуется рубец.
Чаще всего, при инфаркте миокарда человек испытывает острую боль (жгучую, давящую) за грудиной или с обеих сторон грудной клетки, часто боль отдает в челюсть, шею, спину под лопатки, в верхнюю часть живота. Боль может появляться волнообразно – то усиливаясь, то ослабляясь. Боли могут сопровождаться нарушением сердцебиения, слабостью, холодным потом, снижением артериального давления, ощущением нехватки воздуха, головокружением, обмороком, тошнотой. Длится это состояние от 20 минут до нескольких часов. Вышеперечисленные симптомы могут появляться в разной комбинации, не обязательно, чтобы присутствовали все признаки. В некоторых случаях инфаркт миокарда может протекать без выраженного болевого синдрома, с нетипичными болевыми ощущениями (похожими на остеохондроз или язвенную болезнь желудка, например), а также – может произойти вообще бессимптомно.
Надо помнить, что острый инфаркт миокарда – это опаснейшее заболевание с высоким уровнем смертельных исходов. Поэтому, если вы заподозрили у себя или у близкого человека инфаркт миокарда – не тяните, срочно вызывайте Скорую помощь.
Сердечная недостаточность
Сердечная недостаточность – это патология, при которой сердце не может полноценно справляться со своей функцией, в результате чего другие органы и ткани организма недополучают питательных веществ и кислорода.
Сердечная недостаточность выражается в несоответствии между потребностями организма и возможностями сердца. В норме сердечная мышца сокращается с определенной интенсивностью и «перекачивает» большое количество крови. При сердечной недостаточности орган не справляется со своей функцией. Чаще всего, это выражается одышкой, слабостью, отеками. На начальной стадии развития заболевания сердечная недостаточность проявляется только при физической нагрузке – когда сердце вынуждено работать более интенсивно. На этой стадии заболевание еще возможно вылечить полностью, поэтому не игнорируйте даже слабые намеки на симптомы и обращайтесь к врачу!
Чем больше запущено заболевание, тем к большим нарушениям во всех органах и системах может привести длительная нехватка кровоснабжения и питательных веществ.
Мерцательная аритмия
Мерцательная аритмия (или фибрилляция предсердий) – это заболевание, при котором нарушается ритм сердечных сокращений. В норме проводящая система сердца вырабатывает импульс, который заставляет сердце сокращаться с определенной частотой, в синусовом ритме. При мерцательной аритмии синусовый узел перестает работать, мышечные волокна двух верхних камер сердца перестают ритмично сокращаться, а трепещут, дрожат или сокращаются нескоординированно. Это приводит к нерегулярному сердцебиению, и в результате кровь поступает в камеры сердца неравномерно, может скапливаться в них, в результате чего образуются кровяные сгустки (тромбы). Тромб через кровоток может дойти до головного мозга и спровоцировать инсульт. Неконтролируемая мерцательная аритмия увеличивает риск развития инсульта примерно в 5 раз!
Симптомы мерцательной аритмии: изменение сердечного ритма, одышка, боль в груди, слабость, головокружение, обморок. Нередко при мерцательной аритмии человек не ощущает никаких изменений, и заболевание обнаруживается случайно – при профилактическом обследовании.
Количество диагностированных случаев мерцательной аритмии постоянно растет. При этом сейчас появились новые, современные препараты, которые эффективно борются с этим заболеванием. Главное – вовремя обратиться к кардиологу.
Сейчас уже не говорят об отдельных заболеваниях. Как правило, заболевания сердечно-сосудистой системы проявляются в комплексе. Практически не бывает такого, чтобы у человека было что-то одно, только артериальная гипертония, например. Это единая система, и одно тянет за собой другое, каждое кардиологическое заболевание повышает риск развития еще одного.
Способы диагностики состояния сердечно-сосудистой системы
Электрокардиограмма (ЭКГ) в покое. ЭКГ измеряет частоту сердечных сокращений, позволяет оценить состояние сердечной мышцы и общее состояние сердца. Это обычно так называемое скрининговое обследование – то есть то, которое рекомендуется регулярно выполнять профилактически, даже при отсутствии жалоб. К сожалению, оно не очень информативно в силу своей краткосрочности, но самые серьезные патологические изменения мы можем «поймать» при помощи ЭКГ.
Если же есть жалобы, подозрение на наличие заболеваний, рекомендуется выполнить более подробные, развернутые тесты.
ЭКГ с физической нагрузкой (тредмил-тест). Эта процедура представляет собой непрерывную регистрацию ЭКГ и контроль артериального давления в условиях ступенчато- нарастающей дозированной нагрузки на беговой дорожке до достижения субмаксимальной частоты сердечных сокращений (200 минус возраст). Это позволяет выявить возможную ишемию (кислородное голодание) сердечной мышцы, не определяемую в покое и зарегистрировать имеющиеся нарушения сердечного ритма (чаще всего именно они и приводят к внезапным смертям у спортсменов).
Исследование проводится на специально оборудованной беговой дорожке. Во время тредмил-теста фактически имитируется ходьба — привычный вид нагрузки для любого человека. Именно поэтому большинство исследователей считают тредмил-тест более физиологичным методом нагрузочного тестирования. На грудной клетке и на дистальных отделах конечностей крепятся клейкие электроды для регистрации ЭКГ. С помощью компьютерной программы регулируется уклон дорожки, за счет чего пациенту задается определенная физическая нагрузка с постепенным дальнейшим нарастанием. Имитируется ходьба в гору. Одновременно с ЭКГ с определенной периодичностью измеряется артериальное давление.
В процессе проведения тредмил-теста пациент должен сообщать о появлении болей и других неприятных ощущений. Исследование завершается при достижении определенной частоты сердцебиений, или в связи с ухудшением самочувствия пациента. После прекращения процедуры кардиограмма и показания артериального давления продолжают фиксироваться еще около 10 минут.
Ценность любого обследования характеризуется чувствительностью и специфичностью метода, которые у нагрузочного тредмил-теста довольны высоки: по данным различных авторов, чувствительность тредмил-теста составляет 80–85 %, специфичность — 83–88 %.
Результаты тредмил-теста позволяют выбрать наиболее оптимальный метод лечения — консервативный или хирургический, оценить эффективность терапии, дать рекомендации по бытовой и профессиональной физической активности, составить программы реабилитации и тренировок.
Холтеровское мониторирование ЭКГ
Это обследование представляет собой непрерывную регистрацию работы сердца на ЭКГ в течение суток – с помощью специального портативного устройства, которое крепится на пациенте. Во время исследования пациенту рекомендуется вести обычный образ жизни – для максимально точного результата.
Холтер – это небольшой прибор, который закрепляется на поясе пациента, датчики закрепляются на груди. Сама процедура автоматизирована, пациенту не надо ничего делать с аппаратом. Во время холтеровского мониторирования пациент ведет дневник активности и отдыха, отмечает свое самочувствие. После того, как снимается прибор, данные с прибора и из дневника пациента вводятся в специальную программу, в которой анализируется эта информация и выводится суточная кардиограмма.
Суточное мониторирование позволяет отследить динамику работы сердца человека в течение более продолжительного времени, чем при обычной ЭКГ или замере уровня артериального давления. В результате мы получаем намного более полную и достоверную картину.
Суточное мониторирование артериального давления (СМАД).
СМАД — это автоматическое измерение артериального давления в течение суток и более (при необходимости) через определенные интервалы, согласно заданной программе (обычно каждые 15 минут днем и 30 минут ночью). На плечо пациента надевается манжета для измерения АД, соединенная с портативным монитором небольшого размера и веса (около 200 грамм), который пациент носит на поясе. Измерения проводятся в амбулаторном режиме, в условиях обычной активности пациента. Система обеспечивает автоматическое измерение пульса, систолического и диастолического артериального давления через установленные интервалы времени, на основании чего рассчитываются среднесуточные показатели артериального давления и пульса в дневной и ночной период, определяется степень ночного снижения и утреннего повышения артериального давления, реакция на физические нагрузки и психоэмоциональные стрессы, степень и длительность гипертонической нагрузки на органы-мишени, вариабельность давления и пульса в течение суток, выявляются эпизоды гипотонии. Для более точной оценки пациента просят вести дневник, в котором он описывает свое самочувствие и жалобы во время обследования, свою деятельность, физические нагрузки, указывает время принятия лекарственных средств, отмечает время сна и пробуждения. Единственным ограничением для пациента во время проведения СМАД является необходимость расслабления руки, на которой проводится измерение, для более точной регистрации.
Методика проста, безболезненна и весьма информативна. Она повышает точность оценки истинного уровня артериального давления особенно при подозрении на наличие начальной, нестабильной артериальной гипертонии.
УЗИ сердца. На обследовании врач может оценить особенности строения сердца, состояние камер и клапанов сердца, аорты, размеров сердечных полостей и величину давления в них, толщину стенок сердца, толщину миокарда, сократимость сердечной мышцы, скорость внутрисердечного движения крови.
УЗИ сосудов головы и шеи — это скрининговое обследование на наличие атеросклеротических изменений в стенках артериальных сосудов. УЗИ позволит уточнить состояние артерий и вен, питающих головной мозг, что позволит сделать выводы о наличии риска развития сердечно-сосудистых катастроф, а также увидеть проблемы в кровоснабжении головного мозга, шеи, головы и позвоночника.
Особенно УЗИ сосудов рекомендуется выполнять мужчинам старше 40 лет – к сожалению, у этой категории пациентов нередки изменения в состоянии сосудов, которые можно определить благодаря этом исследованию.
Анализы крови
Кардиолог может порекомендовать сдать анализы на холестерин, глюкозу, мочевую кислоту.
Эти показатели отражают состояние обмена веществ в организме: жирового, белкового, углеводного. Отклонение от нормы по этим показателям может говорить о повышенном риске инсульта, инфаркта.
Симптомы, на которые имеет смысл обратить внимание
В первую очередь – уровень давления. Повышение давления – это всегда признак, что необходимо обратиться к врачу. О повышенном давлении косвенно могут говорить такие признаки, как головные боли, покраснение кожи, шум в ушах, головокружения.
Боли в грудной клетке, особенно, — связанные с ходьбой, с физической нагрузкой. Также боль в груди может появляться при повышении давления, при стрессе. Такие боли, скорее всего, указывают на заболевания сердца. Болевой синдром может быть как постоянным, так и появляться только при нагрузке, а в покое утихать.
Одышка – еще один достаточно частый симптом проблем с сердцем.
Важно понимать, что заболевания сердца нередко протекают бессимптомно или со слабовыраженными симптомами. И с возрастом риск их развития возрастает в разы. Поэтому любому мужчине старше 40 лет и женщине старше 50 лет необходимо регулярно профилактически посещать кардиолога. Хотя бы раз в году прийти, выполнить ЭКГ, посмотреть, все ли в порядке.
Большинство заболеваний сердца, «пойманных» на начальном этапе, успешно лечатся. Просто поразителен контраст между тем, насколько не сложная профилактика сердечно-сосудистых заболеваний и насколько тяжелые последствия они могут иметь!
Почему при беременности необходимо посещать кардиолога и делать ЭКГ?
Беременных, вставших на учет в женскую консультацию, несколько раз за беременность направляют на ЭКГ, а также нередко рекомендуют проконсультироваться у кардиолога. Кроме того – в каждое посещение врача контролируют артериальное давление. С чем это связано?
Беременность – это всегда стресс для организма. При беременности увеличивается нагрузка на весь организм и, в частности, на сердце. Растет объем циркулирующей крови, увеличивается частота сердечных сокращений. Это может спровоцировать развитие гипертонической болезни, пороков сердца, нарушения ритма. Поэтому важно постоянно контролировать состояние женщины, чтобы вовремя купировать заболевание, предотвратить развитие серьезных осложнений.
Нередко бывает, что эти состояния появляются при беременности, а после родов проходят.
«Рабочее давление» — вредный миф
Существует официально разрешенная максимальная верхняя граница для артериального давления: 140/90 мм рт. ст. — это граница, после которой уже ставится гипертоническая болезнь.
Но в народе существует распространенный миф, что есть так называемое рабочее давление – оно может быть выше этой границы, но считается, что если человек себя хорошо чувствует, то ничего страшного, лечиться не надо. Это опасное заблуждение!
Риск осложнений при гипертонии одинаково высок вне зависимости от того, ощущаете вы неприятные симптомы или нет! Да, гипертоническая болезнь нередко протекает бессимптомно. Но риски гипертонического криза, инсульта, инфаркта и пр. сохраняются. Поэтому главный показатель для назначения лечения – это результаты измерения артериального давления, а не самочувствие пациента. Высокое давление необходимо снижать всегда – только так можно избежать осложнений и серьезных последствий гипертонии.
Еще одно распространенное заблуждение заключается в том, что лекарства для нормализации артериального давления можно принимать не постоянно, а только при эпизодах повышения давления. Это не так. Артериальная гипертония – это хроническое заболевание. И для того, чтобы состояние пациента оставалось стабильным, лекарства необходимо принимать, как назначил врач – регулярно. Согласитесь, не такая это большая цена за хорошее самочувствие и снижение риска инсульта и других осложнений – выпить один раз в день таблетку!
Экстрасистолия – что это?
Экстрасистолия – это одно из видов нарушение ритма сердца. Довольно многим на ЭКГ ставят экстрасистолию, это нарушение достаточно часто встречается. Насколько это серьезно, может определить только врач. Скорее всего, если вам диагностировали наличие экстрасистолии – это не повод для паники, даже абсолютно здоровое сердце может давать такое нарушение ритма. Но важно, что такую аритмию могут провоцировать серьезные заболевания сердца, то есть в таком случае экстрасистолия будет одним из симптомов. Именно поэтому не надо игнорировать такие «находки» и обязательно надо пройти обследование у кардиолога.
Врач кардиолог, врач функциональной диагностики