Квадрипарез что это такое
Парезы
Парез – это снижение мышечной силы, обусловленное повреждением нервных путей, соединяющих головной мозг с мышцей или группой мышц. Этот симптом возникает в результате тех же причин, что и паралич.
У пареза нет одной четкой причины. Он может возникать при любых видах повреждения головного и спинного мозга, периферических нервов. В зависимости от уровня повреждения, различают центральные (на уровне головного и спинного мозга) и периферические (на уровне периферических нервов) парезы.
Центральный парез
Центральный парез возникает при повреждении головного или спинного мозга. Нарушения развиваются ниже места повреждения и захватывают, как правило, правую или левую половину тела (такое состояние называется гемипарезом). Чаще всего такую картину можно наблюдать у больного, перенесшего инсульт.
Иногда центральный парез вызывает нарушения в обеих руках или обеих ногах (парапарез), а в наиболее тяжелых случаях – во всех 4 конечностей (тетрапарез).
Основные причины центральных парезов:
При центральном парезе снижение мышечной силы бывает выражено в разной степени. В одних случаях оно проявляется в виде быстрой утомляемости и неловкости, а в других происходит практически полная утрата движений.
При центральных парезах часть спинного мозга ниже места повреждения остается сохранной – она пытается компенсировать нарушения. Это приводит к повышению тонуса пораженных мышц, усилению нормальных рефлексов и появлению новых, патологических, которых не бывает у здорового человека. Так, у пациента, перенесшего инсульт, повышается тонус мышц-сгибателей предплечья. Поэтому рука всегда согнута в локте. На ноге, напротив, повышается тонус разгибателей – за счет этого она хуже сгибается в колене. У неврологов даже есть образное выражение: «рука просит, а нога косит».
Из-за повышения тонуса мышц и нарушения движений центральные парезы могут приводить к контрактурам (ограничению движений в суставах).
Периферический парез
Периферический парез возникает при непосредственном повреждении нерва. При этом нарушения развиваются в одной группе мышц, которые иннервирует данный нерв. Например, мышечная слабость может отмечаться только в одной руке или ноге (монопарез). Чем более крупный нерв поврежден, тем большую часть тела охватывает парез.
Основные причины периферических парезов:
Периферические парезы еще называют вялыми. Возникает мышечная слабость, снижение тонуса, ослабление рефлексов. Отмечаются непроизвольные подергивания мышц. Со временем мышцы уменьшаются в объеме (развивается атрофия), возникают контрактуры.
Диагностика пареза
Парезы и параличи выявляет невролог во время осмотра. Врач просит пациента совершить разные движения, затем пытается согнуть или разогнуть пораженную конечность и просит больного сопротивляться. Проводится проба, во время которой пациент должен удерживать обе ноги или руки на весу. Если в одной из конечностей снижена мышечная сила, то через 20 секунд она заметно опустится вниз.
После осмотра врач назначает обследование, которое помогает выявить причину пареза.
Лечение и реабилитация при парезах
Лечение зависит от причины пареза. Большое значение для восстановления движений и профилактики контрактур имеет реабилитационное лечение. К сожалению, сегодня во многих российских клиниках этому вопросу уделяется мало внимания ввиду отсутствия специального оснащения, обученных специалистов.
Реабилитационное лечение при парезах включает:
В Юсуповской больнице реабилитации больных неврологического профиля уделяется повышенное внимание. Ведь от этого зависит восстановление функции, работоспособности, качество жизни пациента в будущем.
Преимущества Юсуповской больницы
Всё это служит одной цели – достичь максимального терапевтического эффекта у каждого пациента, наиболее быстрого и полноценного восстановления нарушенных функций, повышения качества жизни.
Что такое детский церебральный паралич (ДЦП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Морошек Е. А., детского невролога со стажем в 13 лет.
Определение болезни. Причины заболевания
Детский церебральный паралич (ДЦП) — это заболевание, при котором движения у ребёнка ограничены или отсутствуют, а поддержание вертикальной позы и ходьбы затруднено. Часто сопровождается сниженным интеллектом, задержкой речи и эпилепсией.
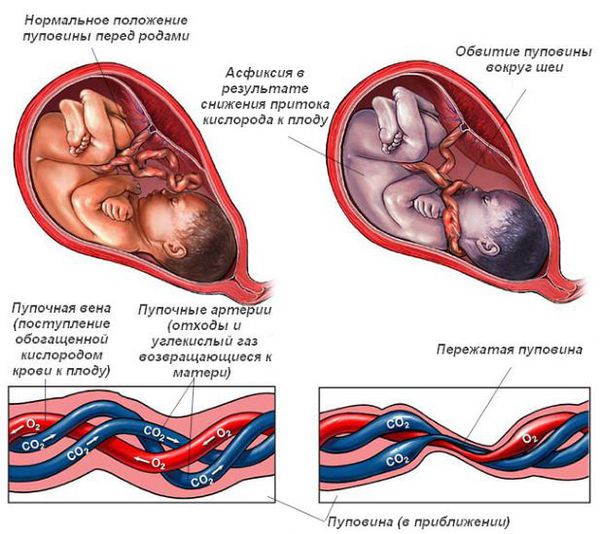
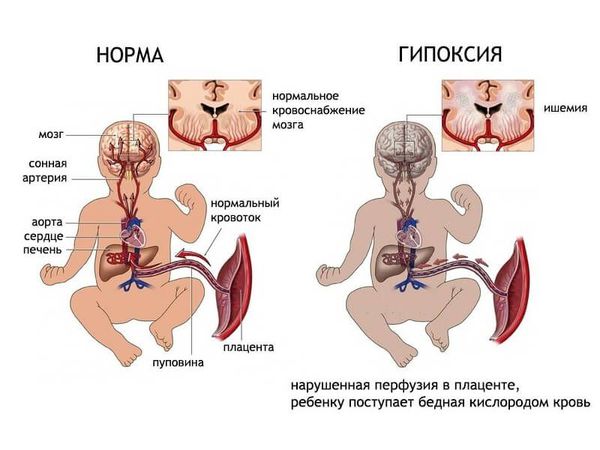
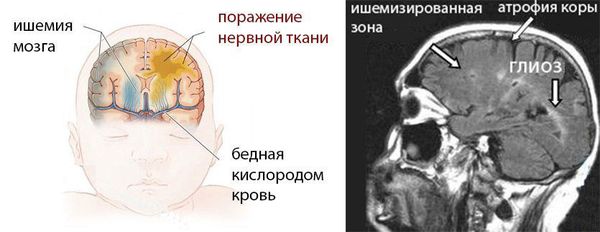
ДЦП формируется в результате пороков развития головного мозга до рождения или сразу после. Причины, которые мешают развиваться головному мозгу, патологически воздействуют на плод во время беременности или на мозг новорожденного ребёнка в первые недели жизни.
Моторные нарушения при церебральных параличах часто сопровождаются:
Единой причины формирования ДЦП не существует. Как правило, это комплекс факторов, которые повлияли на развитие и созревание головного мозга плода и ребёнка. Условно все факторы можно разделить на три основные группы:
Резус-конфликт также может стать причиной ДЦП, но только если помимо него были другие причины развития патологии.
Чем больше неблагоприятных факторов воздействовало на плод во время беременности и на ребёнка после рождения, тем выше риск формирования ДЦП. Например, гипоксия мозга плода на протяжении всей беременности может привести к недостаточному развитию головного мозга как структурно, так и функционально. К моменту рождения в головном мозге могут сформироваться кисты, которые в последующем будут играть роль очага, провоцирующего эпилепсию. Недоразвитость двигательных путей (нервов, которые отвечают за совершение движений) приводит к патологии двигательной функции.
В процесс могут быть вовлечены зоны мозга, которые отвечают за речь. Формируется системное недоразвитие речи в виде моторной или сенсомоторной дисфазии — нарушения речи с поражением корковых центров. Если повреждены моторные зоны, ребёнок понимает обращённую речь, но не может говорить (дизартрия). Если повреждены сенсорные зоны, ребёнок не понимает обращённую речь, проговаривает случайные слова. При смешанных формах может отсутствовать как способность воспринимать речь, так и разговаривать.
Симптомы детского церебрального паралича
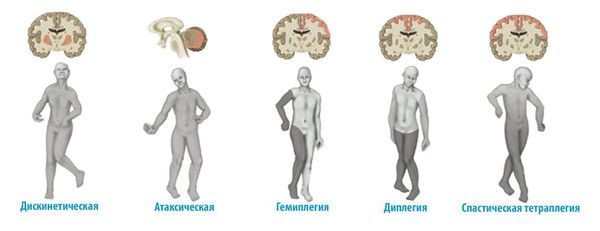
Клиническое проявление ДЦП у детей зависит от формы заболевания и может характеризоваться самыми разными патологическим изменением мышечного тонуса:
Ранние признаки формирования ДЦП можно наблюдать с рождения. По мере созревания и роста ребёнка они могут модифицироваться и проявляться по разному. К ранним признакам относятся:
Если доношенный ребенок к 3 месяцам не удерживает голову, к 6 месяцам не переворачивается, к 10 месяцам не ползает и не сидит, то обязательно нужно обратить на это внимание, не ждать пока он наверстает упущенное, а сразу обращаться к детскому неврологу.
Основные клинические симптомы уже сформированного церебрального паралича [1] :
Патогенез детского церебрального паралича
Патогенез формирования ДЦП — это сложный процесс внутриутробного и родового поражения мозга, который влечет за собой и многообразие клинических проявлений. Патоморфологические изменения в нервной системе многообразны. У 30–40 % детей имеются аномалии развития мозга:
Дистрофические изменения мозговой ткани являются следствием глубоких циркуляторных расстройств — недостаточно питания в тканях мозга из-за недостаточного кровотока мозга. Они проявляются диффузным или очаговым глиозом (смертью мозговых нейронов и замена их на неспецифическую рубцовую ткань), кистозной дегенерацией, атрофией коры больших полушарий, порэнцефалией (кистозными полостями в тканях мозга), отложениеми солей.
Наряду с описанными изменениями могут обнаруживаться недостаточно сформированная оболочка нервных проводников, нарушение разделения нервных клеток и их аксонов, патология межнейрональных связей и сосудистой системы мозга и другие изменения.
Классификация и стадии развития детского церебрального паралича
Выделяют три стадии заболевания: ранняя, начальная остаточная (резидуальная) и остаточная.
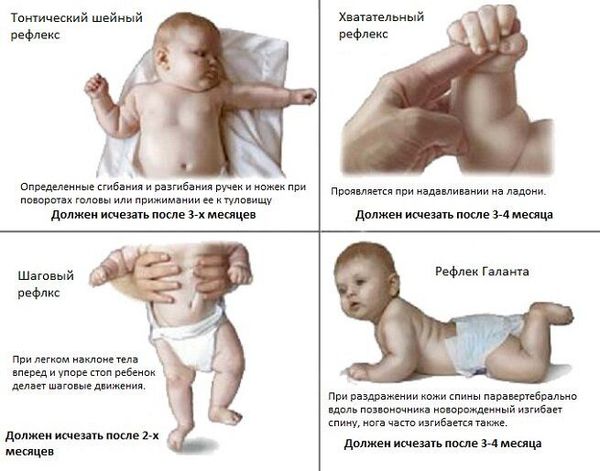
• В ранней стадии патология, возникшая у плода при внутриутробном поражении мозга или поражении в процессе родов, могут вызывать ощутимые нарушения регуляции тонуса мышц и подавлять врожденные двигательные рефлексы. Выявляется отчётливый гипертензионный синдром (повышение внутричерепного давления, которое характеризуется головной болью и раздражительностью) и судороги. Со стороны двигательной системы отмечается угнетение всех или части врожденных рефлексов: защитного — нет поворота головы в сторону, рефлекса опоры — нет выпрямления ног, хватательного рефлекса, ползания и других. Судорожный синдром может наблюдаться с первых дней жизни. Очень рано, иногда к концу второго года жизни, формируется функциональный кифоз или кифосколиоз в поясничном и грудном отделах позвоночника. Одним из наиболее тяжелых симптомов в отношении прогноза являются торсионные спазмы (медленное сокращение мышц, вытягивающее ноги, руки и туловище), которые приводят к вынужденному положению (чаще скручиванию туловища или переразгибанию туловища).
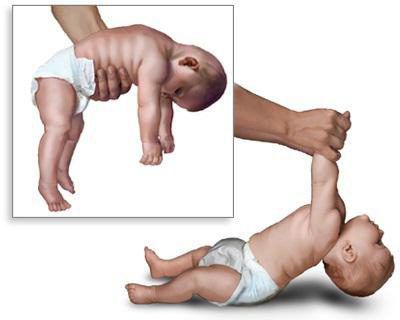
• Вторую стадию заболевания, в зависимости от причин ДЦП, рассматривают как начальную резидуальную или начальную резидуально-хроническую. Она начинается сразу после того, как проходят острые проявления. Эта стадия характеризуется тем, что установочные рефлексы не формируются или формируются недостаточно. У детей с ДЦП появление рефлексов задерживается до 2-5 лет и более, либо они не формируются совсем, в то время как тонические рефлексы продолжают нарастать. Показателен отрицательный симптом Ландау: здоровый ребенок, поддерживаемый на весу в горизонтальном положении, примерно с полугода начинает поднимать голову, разгибать туловище и выносить руки вперед; ребенок с ДЦП не может этого сделать и повисает на руках врача. Нарастают патологические содружественные движения. Проявляются контрактуры — ограничения в подвижности суставов.
Осложнения детского церебрального паралича
У детей, которые не могут самостоятельно передвигаться и часто находятся в лежачем состоянии, сохраняется высокий риск развития пневмонии, инфекций мочевыделительной системы, нейрогенных запоров, аспирации верхних дыхательных путей слюной и пищей. Эти особенности развиваются из-за низкой подвижности. Дыхание ослаблено, грудная клетка не работает так, как у здоровых детей, которые постоянно активны.
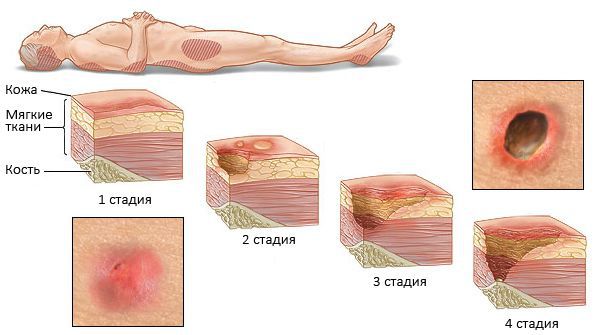
При недостаточном уходе и подвижности ребенка от сильной мышечной спастичности могут возникать пролежни — повреждение целостности кожи. Когда ребенок долго лежит в одном положении, кости под действием силы тяжести давят на мягкие ткани (мышцы, жир, кожа). Их питание (кровообращение) нарушается, и они отмирают. Профилактикой пролежней является частая смена положения, использование различных валиков и подушек, которые подкладывают под опасные места — крестец, пятки и коленные суставы.
Диагностика детского церебрального паралича
Дети первого года жизни, особенно рожденные раньше срока, требуют особого внимания со стороны врача невролога. Если ребёнок родился раньше срока, то при оценке нервно-психического развития необходимо учитывать степень недоношенности, коррегировать возраст (из фактического возраста вычитать то количество недель, которое он «не досидел» в утробе), но при этом не надеятся, что при наличии отклонений ребёнок сам компенсирует разницу. Родители объективно не могут оценить все факторы, влияющие на развитие ребёнка, и определить риск формирования ДЦП. На динамическом осмотре малышей невролог уже в первый месяц жизни может выставить риски формирования заболевания.
Головной мозг нужно обязательно обследовать с помощью нейросонографии (УЗИ головного мозга, НСГ). Она проводится у детей в период, пока остаётся незакрытым родничок (до 1,5 лет жизни), и показывает структурные изменения головного мозга.
При необходимости проводят МРТ головного мозга. Магниторезонансная томография — исследование, которое позволяет получить информацию о функции и строении мозга, выявить патологию и посмотреть, как болезнь протекает в динамике. По сравнению с НСГ, на МРТ лучше визуализируется структура мозга, что позволяет найти очень мелкие патологические образования.
ЭНМГ (электронейромиография) позволит провести дифференциальную диагностику поражения центральной нервной системы от периферической и других нейромышечных заболеваний (спинальная мышечная атрофия, миопатиия, миастения и другие).
Часто требуется консультация генетика, особенно при нормальном акушерско-гинекологическом анамнезе и родах, чтобы правильно поставить диагноз и прогноз заболевания.
Для контроля развития тазобедренных суставов необходимо проводить рентгенографию тазобедренных суставов в прямой проекции с расчетом индекса Реймерса. Это индекс миграции головки бедренной кости из вертлужной впадины, который показывает наличие подвывиха и определяет тактику ведения пациентов ортопедом (врач решает, оперировать или не оперировать в случае отклонений).
Лечение детского церебрального паралича
Можно выделить неско лько основных подходов к лечению ДЦП:
Лечебные подходы применяют в зависимости от степени тяжести ДЦП и возраста ребёнка. Функциональная терапия, консервативное ортопедическое лечение и постуральный менеджмент могут быть использованы с самого раннего возраста. Ботулинотерапия обычно применяется с 2-х летнего возраста. Применение этих подходов в сочетании с непрерывным длительным лечением и коррекцией всех коморбидных (сопутствующих) нарушений обеспечивает высокую эффективность комплексного лечения. Оральные антиспастические препараты при ДЦП часто применяют ограничено из-за развития системных побочных эффектов.
Неотъемлемой частью реабилитационного процесса детей с ДЦП является психолого-логопедическая помощь и социальная адаптация. Она заключается в о бучении детей навыкам речи, общения с другими детьми, окружающими, развитии мелкой моторики, обучении навыкам самообслуживания.
Ортопедическое лечение помогает устраненить контрактуры и деформации, а также создать рациональное положение ребенка. Лечение включает специальные лечебные укладки в часы отдыха и сна, этапную коррекцию контрактур с помощью гипсовых шин и циркулярных повязок. Большое значение имеет профилактика вторичных деформаций и контрактур у детей в период бурного роста в 5-7 лет и затем с 12-15 лет, когда отмечается тенденция к образованию и рецидиву контрактур.
При стойких контрактурах проводят оперативное лечение, но не ранее чем в 3-летнем возрасте, так как до этого происходит активный костный рост и при раннем оперативном лечении могут возникать рецидивы из-за роста ребенка. В современной нейроортопедии стараются как можно дольше отсрочить оперативное лечение, чтобы не вызвать откатов в дальнейшем.
Прогноз. Профилактика
Прогноз при ДЦП определяется формой паралича. Для оценки перспектив реабилитационного лечения и социальной адаптации решающую роль играет состояние интеллекта и речевых функций пациента, а также наличие сопутствующих синдромов.
Профилактика ДЦП возможна с момента рождения ребенка и заключается в ранней реабилитации. В зависимости от тяжести можно как предотвратить формирование ДЦП, так и улучшить исход, если невозможно полностью нивелировать заболевание.
Публикации в СМИ
Нарушения двигательные при заболеваниях НС
Двигательные нарушения могут возникать как при центральном, так и при периферическом повреждении нервной системы.
Терминология • Паралич — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся полным отсутствием произвольных движений • Парез — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся уменьшением силы и/или амплитуды произвольных движений • Моноплегия и монопарез — паралич или парез мышц одной конечности • Гемиплегия или гемипарез — паралич и парез обеих конечностей, иногда и лица с одной стороны тела • Параплегия (парапарез) — паралич (парез) обеих конечностей (либо верхних, либо нижних) • Тетраплегия, тетрапарез (также квадриплегия, квадрипарез) — паралич или парез всех четырёх конечностей • Гипертонус — повышение мышечного тонуса. Различают 2 вида: •• Мышечная спастичность — повышение тонуса мышц (преимущественно сгибателей руки и разгибателей ноги), характеризующееся неравномерностью их сопротивления в различные фазы пассивного движения; возникает при поражении пирамидной системы •• Экстрапирамидная ригидность — диффузное равномерное воскоподобное повышение мышечного тонуса, одинаково выраженное во всех фазах активных и пассивных движений (поражаются мышцы агонисты и антагонисты), обусловлено поражением экстрапирамидной системы • Гипотония (мышечная вялость) — снижение тонуса мышц, характеризующееся чрезмерной их податливостью при пассивных движениях; обычно связана с поражением периферического двигательного нейрона • Арефлексия — отсутствие одного или нескольких рефлексов, обусловленное нарушением целостности рефлекторной дуги или тормозящим влиянием вышестоящих отделов нервной системы • Гиперрефлексия — повышение сегментарных рефлексов вследствие ослабления тормозящих влияний коры головного мозга на сегментарный рефлекторный аппарат; возникает, например, при поражении пирамидных путей • Патологические рефлексы — общее название рефлексов, обнаруживаемых у взрослого человека при поражении пирамидных путей (у детей раннего возраста такие рефлексы считают нормальным явлением) • Клонус — крайняя степень повышения сухожильных рефлексов, проявляющаяся серией быстрых ритмичных сокращений мышцы или группы мышц, например, в ответ на их однократное растяжение.
Этиология • Спастичность — поражение центрального мотонейрона на всём его протяжении (кора мозга, подкорковые образования, стволовая часть головного, спинного мозга), например, при инсульте с вовлечением двигательной зоны коры больших полушарий или кортикоспинального тракта • Ригидность — свидетельствует о дисфункции экстрапирамидной системы и обусловлена повреждением базальных ядер: медиальной части бледного шара и чёрной субстанции (например, при паркинсонизме) • Гипотония возникает при первично-мышечных заболеваниях, поражениях мозжечка и некоторых экстрапирамидных расстройствах (болезнь Хантингтона), а также в острой стадии пирамидного синдрома • Координация двигательной активности может быть нарушена за счёт слабости мышц, чувствительных расстройств или поражения мозжечка • Рефлексы снижаются при поражении нижнего мотонейрона (клеток передних рогов, спинальных корешков, двигательных нервов) и усиливаются при поражении верхнего мотонейрона (на любом уровне выше передних рогов, за исключением базальных ганглиев).
Клиническая картина
Анамнез • Жалобы: слабость, потеря мышечной силы, тяжесть, тугоподвижность, неуклюжесть, нарушение мышечного чувства (контроля) или трудность исполнения движения • Начало заболевания: острое начало предполагает сосудистые нарушения (инсульт, токсические или метаболические нарушения), слабость, нарастающая медленно в течение месяцев или лет, часто имеет наследственную, дегенеративную, эндокринную, или паранеопластическую природу.
Другие патологические рефлексы разгибательного типа также выражаются разгибанием I пальца; различаются они характером и местом приложения раздражителя: рефлексы Оппенхайма, Гордона, Шефера, Чаддока, Гроссмана и др. Сгибательные патологические рефлексы на нижних конечностях • Рефлекс Россолимо — быстрое подошвенное сгибание всех пальцев стопы в ответ на отрывистые удары по дистальным фалангам пальцев с подошвенной стороны • Рефлекс Бехтерева–Менделя — быстрое подошвенное сгибание II–V пальцев при постукивании молоточком по тылу стопы в области III–IV плюсневых костей.• Рефлекс Жуковского–Корнилова — быстрое подошвенное сгибание II–V пальцев стопы при ударе молоточком по подошвенной стороне стопы ближе к пальцам.
На верхних конечностях патологические рефлексы возникают при поражении центрального мотонейрона ••• Рефлекс Тромнера (также называемый кистевым аналогом рефлекса Россолимо), возникают наиболее часто ••• Рефлекс Бехтерева — быстрое кивательное движение II–V пальцев при ударе молоточком по тылу кисти в области II–IV пястных костей ••• Рефлекс Жуковского — сгибание II–V пальцев при ударе молоточком по ладонной поверхности кисти в области III–IV пястных костей ••• Рефлекс Хоффманна — сгибательное движение пальцев в ответ на щипковое раздражение ногтевой пластинки III пальца пассивно свисающей кисти •• Для центральных параличей характерны защитные рефлексы (рефлексы спинального автоматизма) — непроизвольные тонические синергические движения в парализованной конечности, возникающие в ответ на интенсивные раздражения рецепторов кожи и подлежащих тканей ••• Защитный (укоротительный) рефлекс Бехтерева–Мари–Фуа заключается в синергичном тройном сгибании нижней конечности в тазобедренном, коленном и голеностопном суставах (тыльное сгибание стопы) ••• Защитный бедренный рефлекс Ремака, защитный укоротительный (удлинительный) рефлекс верхней конечности, укоротительный рефлекс Давиденкова и т.д. • Походка •• Больные с мозжечковой атаксией для поддержания равновесия шире расставляют ноги при ходьбе •• При парезе разгибателей стопы больные вынуждены выше поднимать ноги (степпаж) •• При парезе мышц тазового пояса может появиться переваливающаяся («утиная») походка •• В случае спастического пареза нога описывает полукруг (циркумдукция, косящая походка) •• При нарушении проприоцепции больному приходится постоянно контролировать положение своих ног зрением, ухудшение походки в темноте.
Основные клинические синдромы
• Синдром центрального спастического паралича (поражение центрального двигательного нейрона) •• Снижение силы в сочетании с утратой способности к тонким движениям •• Спастическое повышение мышечного тонуса •• Повышение проприоцептивных рефлексов с клонусом или без него •• Появление патологических рефлексов Бабински, Оппенхайма, Гордона и др. •• Снижение или выпадение экстероцептивных рефлексов (брюшных, кремастерного, подошвенного) •• Отсутствие мышечной атрофии или минимальная её выраженность.
• Синдром вялого паралича (поражение периферической части двигательного нейрона) •• Снижение силы •• Гипотония или атония мышц •• Гипорефлексия или арефлексия •• Неврогенная мышечная дегенерация •• Атрофия мышц и фасцикулярные подёргивания.
• Синдром мозжечковой недостаточности •• Гипотония •• Атаксия •• Нарушение походки •• Нарушение функций глазодвигательных мышц •• Дизартрия.
• Нарушение нервно-мышечной передачи •• Нормальный или пониженный мышечный тонус •• Нормальные или сниженные сухожильные рефлексы •• Отсутствие чувствительных расстройств •• Слабость часто в разных группах мышц; часто вовлекает мимическую мускулатуру и колеблется в течение короткого периода, особенно в зависимости от активности.
• Миопатические расстройства •• Слабость обычно более выражена в проксимальных отделах •• Мышечная гипотрофия может отсутствовать, в некоторых случаях возникает псевдогипертрофия мышц •• Сухожильные рефлексы могут быть сниженными или нормальными •• Отсутствие чувствительных или сфинктерных нарушений.
Специальные исследования • Рентгенография позвоночника • Миелография • КТ, МРТ • Поясничная пункция • Электромиография • Ферментная активность (КФК, альдолаза, ЛДГ, трансаминазы) • Гистологическое исследование — биопсия мышц.
Лечение симптоматическое.
Течение • Прогрессивное нарастание двигательного дефицита свидетельствует о продолжающейся активности первичного процесса • Эпизодическое нарастание — при сосудистом или воспалительном процессе • Постепенное нарастание характерно для паранеопластического процесса или дегенеративного состояния • Быстрая смена симптомов за короткий период характерна для миастении.
МКБ-10 • G81 Гемиплегия • G82 Параплегия и тетраплегия • G83 Другие паралитические синдромы
ПРИЛОЖЕНИЕ
Параплегия спастическая семейная — наследственная миелопатия (заболевание спинного мозга), проявляющаяся прогрессирующими слабостью и спастичностью ног, в ряде случаев дисфункцией сфинктеров и нарушениями вибрационной чувствительности; начало в любом возрасте; гистологически — дегенерация аксонов спинного мозга и утрата толстых миелиновых волокон в икроножном нерве; электрофизиологически — сенсорная полиневропатия. Синонимы • Болезнь Штрюмпелля • Параплегия спастическая Штрюмпелля • Эрба–Шарко–Штрюмпелля болезнь.
Другие формы. Известно не менее 19 отдельных типов спастической параплегии, а также десятки сочетаний с другими заболеваниями. Примеры: параплегия спастическая 2; • также Мерцбахера Пелицеуса болезнь, 312920, PLP, PMD (протеолипидный белок миелина липофилин, 312080, Xq22); • 3A, SPG3A, 182600, 14q11.2 q24.3; • 4, SPG4 (спастин) 182601, 2p24 p21; • 5A, SPG5A, 270800, 8p12 q13; • 6, SPG6, 600363, 15q11.1; • 312900, L1CAM, CAML1, HSAS1 (молекула адгезии клеток L1, 308840, Xq28).
Код вставки на сайт
Нарушения двигательные при заболеваниях НС
Двигательные нарушения могут возникать как при центральном, так и при периферическом повреждении нервной системы.
Терминология • Паралич — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся полным отсутствием произвольных движений • Парез — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся уменьшением силы и/или амплитуды произвольных движений • Моноплегия и монопарез — паралич или парез мышц одной конечности • Гемиплегия или гемипарез — паралич и парез обеих конечностей, иногда и лица с одной стороны тела • Параплегия (парапарез) — паралич (парез) обеих конечностей (либо верхних, либо нижних) • Тетраплегия, тетрапарез (также квадриплегия, квадрипарез) — паралич или парез всех четырёх конечностей • Гипертонус — повышение мышечного тонуса. Различают 2 вида: •• Мышечная спастичность — повышение тонуса мышц (преимущественно сгибателей руки и разгибателей ноги), характеризующееся неравномерностью их сопротивления в различные фазы пассивного движения; возникает при поражении пирамидной системы •• Экстрапирамидная ригидность — диффузное равномерное воскоподобное повышение мышечного тонуса, одинаково выраженное во всех фазах активных и пассивных движений (поражаются мышцы агонисты и антагонисты), обусловлено поражением экстрапирамидной системы • Гипотония (мышечная вялость) — снижение тонуса мышц, характеризующееся чрезмерной их податливостью при пассивных движениях; обычно связана с поражением периферического двигательного нейрона • Арефлексия — отсутствие одного или нескольких рефлексов, обусловленное нарушением целостности рефлекторной дуги или тормозящим влиянием вышестоящих отделов нервной системы • Гиперрефлексия — повышение сегментарных рефлексов вследствие ослабления тормозящих влияний коры головного мозга на сегментарный рефлекторный аппарат; возникает, например, при поражении пирамидных путей • Патологические рефлексы — общее название рефлексов, обнаруживаемых у взрослого человека при поражении пирамидных путей (у детей раннего возраста такие рефлексы считают нормальным явлением) • Клонус — крайняя степень повышения сухожильных рефлексов, проявляющаяся серией быстрых ритмичных сокращений мышцы или группы мышц, например, в ответ на их однократное растяжение.
Этиология • Спастичность — поражение центрального мотонейрона на всём его протяжении (кора мозга, подкорковые образования, стволовая часть головного, спинного мозга), например, при инсульте с вовлечением двигательной зоны коры больших полушарий или кортикоспинального тракта • Ригидность — свидетельствует о дисфункции экстрапирамидной системы и обусловлена повреждением базальных ядер: медиальной части бледного шара и чёрной субстанции (например, при паркинсонизме) • Гипотония возникает при первично-мышечных заболеваниях, поражениях мозжечка и некоторых экстрапирамидных расстройствах (болезнь Хантингтона), а также в острой стадии пирамидного синдрома • Координация двигательной активности может быть нарушена за счёт слабости мышц, чувствительных расстройств или поражения мозжечка • Рефлексы снижаются при поражении нижнего мотонейрона (клеток передних рогов, спинальных корешков, двигательных нервов) и усиливаются при поражении верхнего мотонейрона (на любом уровне выше передних рогов, за исключением базальных ганглиев).
Клиническая картина
Анамнез • Жалобы: слабость, потеря мышечной силы, тяжесть, тугоподвижность, неуклюжесть, нарушение мышечного чувства (контроля) или трудность исполнения движения • Начало заболевания: острое начало предполагает сосудистые нарушения (инсульт, токсические или метаболические нарушения), слабость, нарастающая медленно в течение месяцев или лет, часто имеет наследственную, дегенеративную, эндокринную, или паранеопластическую природу.
Другие патологические рефлексы разгибательного типа также выражаются разгибанием I пальца; различаются они характером и местом приложения раздражителя: рефлексы Оппенхайма, Гордона, Шефера, Чаддока, Гроссмана и др. Сгибательные патологические рефлексы на нижних конечностях • Рефлекс Россолимо — быстрое подошвенное сгибание всех пальцев стопы в ответ на отрывистые удары по дистальным фалангам пальцев с подошвенной стороны • Рефлекс Бехтерева–Менделя — быстрое подошвенное сгибание II–V пальцев при постукивании молоточком по тылу стопы в области III–IV плюсневых костей.• Рефлекс Жуковского–Корнилова — быстрое подошвенное сгибание II–V пальцев стопы при ударе молоточком по подошвенной стороне стопы ближе к пальцам.
На верхних конечностях патологические рефлексы возникают при поражении центрального мотонейрона ••• Рефлекс Тромнера (также называемый кистевым аналогом рефлекса Россолимо), возникают наиболее часто ••• Рефлекс Бехтерева — быстрое кивательное движение II–V пальцев при ударе молоточком по тылу кисти в области II–IV пястных костей ••• Рефлекс Жуковского — сгибание II–V пальцев при ударе молоточком по ладонной поверхности кисти в области III–IV пястных костей ••• Рефлекс Хоффманна — сгибательное движение пальцев в ответ на щипковое раздражение ногтевой пластинки III пальца пассивно свисающей кисти •• Для центральных параличей характерны защитные рефлексы (рефлексы спинального автоматизма) — непроизвольные тонические синергические движения в парализованной конечности, возникающие в ответ на интенсивные раздражения рецепторов кожи и подлежащих тканей ••• Защитный (укоротительный) рефлекс Бехтерева–Мари–Фуа заключается в синергичном тройном сгибании нижней конечности в тазобедренном, коленном и голеностопном суставах (тыльное сгибание стопы) ••• Защитный бедренный рефлекс Ремака, защитный укоротительный (удлинительный) рефлекс верхней конечности, укоротительный рефлекс Давиденкова и т.д. • Походка •• Больные с мозжечковой атаксией для поддержания равновесия шире расставляют ноги при ходьбе •• При парезе разгибателей стопы больные вынуждены выше поднимать ноги (степпаж) •• При парезе мышц тазового пояса может появиться переваливающаяся («утиная») походка •• В случае спастического пареза нога описывает полукруг (циркумдукция, косящая походка) •• При нарушении проприоцепции больному приходится постоянно контролировать положение своих ног зрением, ухудшение походки в темноте.
Основные клинические синдромы
• Синдром центрального спастического паралича (поражение центрального двигательного нейрона) •• Снижение силы в сочетании с утратой способности к тонким движениям •• Спастическое повышение мышечного тонуса •• Повышение проприоцептивных рефлексов с клонусом или без него •• Появление патологических рефлексов Бабински, Оппенхайма, Гордона и др. •• Снижение или выпадение экстероцептивных рефлексов (брюшных, кремастерного, подошвенного) •• Отсутствие мышечной атрофии или минимальная её выраженность.
• Синдром вялого паралича (поражение периферической части двигательного нейрона) •• Снижение силы •• Гипотония или атония мышц •• Гипорефлексия или арефлексия •• Неврогенная мышечная дегенерация •• Атрофия мышц и фасцикулярные подёргивания.
• Синдром мозжечковой недостаточности •• Гипотония •• Атаксия •• Нарушение походки •• Нарушение функций глазодвигательных мышц •• Дизартрия.
• Нарушение нервно-мышечной передачи •• Нормальный или пониженный мышечный тонус •• Нормальные или сниженные сухожильные рефлексы •• Отсутствие чувствительных расстройств •• Слабость часто в разных группах мышц; часто вовлекает мимическую мускулатуру и колеблется в течение короткого периода, особенно в зависимости от активности.
• Миопатические расстройства •• Слабость обычно более выражена в проксимальных отделах •• Мышечная гипотрофия может отсутствовать, в некоторых случаях возникает псевдогипертрофия мышц •• Сухожильные рефлексы могут быть сниженными или нормальными •• Отсутствие чувствительных или сфинктерных нарушений.
Специальные исследования • Рентгенография позвоночника • Миелография • КТ, МРТ • Поясничная пункция • Электромиография • Ферментная активность (КФК, альдолаза, ЛДГ, трансаминазы) • Гистологическое исследование — биопсия мышц.
Лечение симптоматическое.
Течение • Прогрессивное нарастание двигательного дефицита свидетельствует о продолжающейся активности первичного процесса • Эпизодическое нарастание — при сосудистом или воспалительном процессе • Постепенное нарастание характерно для паранеопластического процесса или дегенеративного состояния • Быстрая смена симптомов за короткий период характерна для миастении.
МКБ-10 • G81 Гемиплегия • G82 Параплегия и тетраплегия • G83 Другие паралитические синдромы
ПРИЛОЖЕНИЕ
Параплегия спастическая семейная — наследственная миелопатия (заболевание спинного мозга), проявляющаяся прогрессирующими слабостью и спастичностью ног, в ряде случаев дисфункцией сфинктеров и нарушениями вибрационной чувствительности; начало в любом возрасте; гистологически — дегенерация аксонов спинного мозга и утрата толстых миелиновых волокон в икроножном нерве; электрофизиологически — сенсорная полиневропатия. Синонимы • Болезнь Штрюмпелля • Параплегия спастическая Штрюмпелля • Эрба–Шарко–Штрюмпелля болезнь.
Другие формы. Известно не менее 19 отдельных типов спастической параплегии, а также десятки сочетаний с другими заболеваниями. Примеры: параплегия спастическая 2; • также Мерцбахера Пелицеуса болезнь, 312920, PLP, PMD (протеолипидный белок миелина липофилин, 312080, Xq22); • 3A, SPG3A, 182600, 14q11.2 q24.3; • 4, SPG4 (спастин) 182601, 2p24 p21; • 5A, SPG5A, 270800, 8p12 q13; • 6, SPG6, 600363, 15q11.1; • 312900, L1CAM, CAML1, HSAS1 (молекула адгезии клеток L1, 308840, Xq28).