Рандомное исследование что это такое
РКИ — «ЗОЛОТОЙ СТАНДАРТ» ПРИ ПРОВЕДЕНИИ МЕДИЦИНСКИХ ИССЛЕДОВАНИЙ
УДК 614 (072).
А.М. Раушанова
Казахский Национальный медицинский Университет им. С.Д.Асфендиярова
Обязательным условием хорошо спланированного экспериментального исследования является проведение рандомизации. Дословный перевод с английского «random» означает «сделанный или выбранный наугад, случайный, беспорядочный». Эталонным дизайном клинических исследований является рандомизированное контролируемое исследование.
Ключевые слова: рандомизированное контролируемое исследование, рандомизация, «золотой стандарт».
Рандомизированное контролируемое исследование – наиболее точный способ выявления причинно-следственных связей между лечением и исходом заболевания, а также определения экономической эффективности лечения. По некоторым данным, на сегодняшний день около 20% статей, публикуемых в ведущих медицинских журналах мира, содержат результаты рандомизированных исследований [1]. Под рандомизацией понимают процедуру, обеспечивающую случайное распределение больных в экспериментальную и контрольную группы. Следует особо подчеркнуть, что рандомизацию проводят уже после того, как больной включен в испытание в соответствии с протоколом клинического исследования. Специалисты, занимающиеся этой проблемой, подчеркивают, что случайное, или рандомизированное, разделение не является синонимом беспорядочного, при котором процесс разделения не поддается математическому описанию [2]. Рандомизация считается плохо организованной при разделении больных на группы по номеру истории болезни, страхового полиса или дате рождения. Лучше всего пользоваться таблицей случайных чисел, методом конвертов или путем централизованного компьютерного распределения вариантов лечения [3]. К сожалению, упоминание о процессе рандомизации не означает правильного ее проведения. Очень часто в статьях не указывается способ рандомизации, что ставит под сомнение хорошую организацию исследования [4].
Некоторые исследователи предпочитают перед началом испытания распределить пациентов по подгруппам с одинаковым прогнозом и только потом рандомизировать их отдельно в каждой подгруппе (стратификационная рандомизация). Корректность стратификационной рандомизации признается далеко не всеми.
В рандомизированных контролируемых испытаниях (РКИ) участников случайным образом распределяют по группам с помощью процесса, аналогичного подбрасыванию монеты. Одни пациенты попадают в опытную группу (например, лечебную), а другие — в контрольную (например, в группу получающих плацебо). За обеими группами ведут наблюдение в течение определенного времени и проводят анализ исходов, формулируемых в начале исследования (например, летальный исход, инфаркт миокарда, концентрация холестерина в сыворотке и т.д.). Поскольку в среднем группы идентичны (за исключением проводимого вмешательства), теоретически любые изменения в исходах должны обусловливаться изучаемым вмешательством. Тем не менее на практике все не так гладко.
Исследования могут быть одноцентровыми или многоцентровыми. В одном лечебном учреждении за короткий срок очень трудно сформировать выборку, однородную по всем прогностическим признакам (одноцентровой), поэтому в испытания часто включаются несколько учреждений (многоцентровые исследования) многоцентровые РКИ, когда исследования по одному и тому же протоколу производятся сразу в нескольких медицинских центрах. Вместе с тем, проведение крупных многоцентровых клинических испытаний необходимо в следующих ситуациях [5]:
Рандомизированные исследования могут быть открытыми и “слепыми” (маскированными). Открытым рандомизированное испытание считается в том случае, если и пациент, и врач сразу после проведения рандомизации узнают о том, какой вид лечения будет применен у данного больного. При слепом исследовании больному не сообщается о виде применяемого лечения, и этот момент обговаривается с пациентом заранее при получении информированного согласия на исследование. Врач узнает, какой вариант лечения получит больной, после процедуры рандомизации. При выполнении двойного слепого исследования ни врач, ни пациент не знают, какое из вмешательств применяется у конкретного пациента. В тройном слепом исследовании о типе вмешательства не знают больной, врач и исследователь (статистик), обрабатывающий результаты исследования [6].
Специалисты, имеющие дело с рандомизированными исследованиями, отмечают их трудности. Одна из серьезных проблем – сложность отбора пациентов (обычно в исследования, какими бы крупными они не были, можно включить только 4-8% больных из всей популяции с данным заболеванием). Это приводит к снижению обобщаемости результатов на популяцию, т.е. доказанные в исследовании результаты можно распространять только на больных, идентичных по своим характеристикам тем, которые включены в рандомизированные исследования. Следовательно, результаты одной клинической практики не всегда можно рекомендовать для использования в других условиях без проверки новым экспериментальным исследованием. Необходимо отметить, что сам принцип рандомизированных исследований не исключает получения ошибочных результатов при анализе и возможности статистических манипуляций.
РКИ — «золотой стандарт» при проведении медицинских исследований. Однако это положение истинно только при определенных типах клинических вопросов. Обычно все эти вопросы касаются вмешательств, как правило, терапевтических, или профилактических мероприятий. Следует, однако, помнить, что даже при проведении медицинских вмешательств (и уж особенно если их не проводят) РКИ обладают рядом важных недостатков.
Проведение РКИ дорого и требует времени, поэтому в практической деятельности:
• многие испытания либо не проводят вообще, либо проводят на слишком маленькой группе пациентов или в течение слишком короткого периода времени;
• большинство испытаний оплачивают крупные исследовательские институты, университеты, правительство или фармацевтические компании, которые в конечном итоге диктуют направление исследований;
• вместо клинических исходов часто используют суррогатные конечные точки (косвенные критерии оценки).
Скрытые систематические ошибки, возникающие при проведении РКИ, могут возникать в результате следующих причин:
• несовершенная рандомизация
• отсутствие рандомизации всех пациентов, пригодных для исследования (исследователь включает в испытание только тех пациентов, которые, по его мнению, будут хорошо отвечать на данное вмешательство);
• исследователи (вопреки плану) осведомлены, в какой группе находится тот ли иной пациент (т.е. не проводится ослепление).
• Четкая оценка одиночной переменной (например, эффект лекарственного препарата по сравнению с плацебо) в строго определенной группе пациентов (например, женщины в менопаузе в возрасте 50—60 лет)
• Проспективный дизайн (т.е. данные накапливают после того, как вы решили провести исследование)
• Гипотетико-дедуктивный подход (т.е. попытка провести фальсификацию, а не подтвердить собственную гипотезу;)
• Потенциальное исключение ошибки путем сравнения двух в остальном идентичных групп
• Возможность проведения в последующем мета-анализа (комбинирование количественных результатов из нескольких подобных исследований) [8].
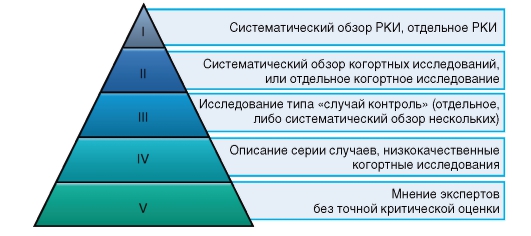
Резюмируя сказанное, нужно отметить, что в настоящее время в мировой практике “золотым стандартом” считаются рандомизированные контролируемые (проспективные) испытания с двойным или тройным “слепым” контролем. Эти исследования относятся к так называемому I классу исследований. Материалы этих испытаний и проведенный на их основе мета-анализ должны использоваться в медицинской практике в качестве источника наиболее достоверной информации.
Для того, чтобы результаты доказательных исследований могли быть внедрены в практику, следует четко описывать те категории пациентов, лечение которых изучалось. Читатели должны сравнить их с теми больными, которых им приходится лечить. Для решения этой задачи обязательным является детальное описание и строгое соблюдение критериев включения больных в исследование и исключения из него. Желательно, чтобы эти критерии оценивались теми средствами, которые доступны в повседневной практике[9].
1 Brazzi L., Bertolini G., Minelli C. Meta-analysis versus randomised controlled trials in intensive care medicine// Intens. Care Med. – 2000 – Vol. 26. – P. 239-241.
2 Epstein A.E., Bigger J.T., Wyse B.J. et al. Preliminary report: Effect of encainid and flecainid on mortality in a randomized suppression after myocardial infarction // N. Engl. J. Med.– 1989.– Vol. 321.– P. 406-412.
3 Graf J., Doig G.S., Cook D.J., Vincent J.-L., Sibbald W.J. Randomizes, controlled clinical trials in sepsis: Has methodological quality improved over time? // Crit. Care Med.– 2002.–Vol. 30, No 2.– P. 461-472.
4 Healy D.P. New and emerging therapies for sepsis // Ann. Pharmacother.– 2002.– Vol. 36, No 4.– P. 648-654.
5 Hйbert P.C., Cook D.J., Wells G., Marshall J. The design of randomized clinical trials in critically ill patients // Chest.– 2002.– Vol. 121.– P. 1290-1300.
6 Kanji S., Devlin J.W., Piekos K.A., Racine E. Recombinant human activated protein C, drotrecogin alfa (activated): A novel therapy for severe sepsis // Pharmacotherapy.–2001.– Vol. 21, No 11.– P. 1389-1402.
7 Самородская И.В. Клинические исследования: контролируемые и рандомизированные // Новости науки и техн. Сер. Медицина. Вып. Реаниматология. Интенсивная терапия. Анестезиология.– 2002.– № 2.– С. 19-22.
8 Ступаков И.Н., Самородская И.В. Рандомизированные исследования – проблемы и перспективы // Бюлл. НЦССХ им. А.Н. Бакулева РАМН.– 2001.– Том 2, № 5.– С. 12-15.
9 Болякина Г.К., Закс И.О. Примеры рандомизированных исследований в интенсивной терапии (по материалам журнала «Critical Care Medicine» // Новости науки и техн. Сер. Медицина. Вып. Реаниматология. Интенсивная терапия. Анестезиология.– 2002.– № 2.– С. 22-28.
А.М. Раушанова
РКЗ — медициналық зерттеулер кезінде «алтын стандарт»
Түйін: Жоспарланған эксперименталдық зерттеу міндет шарты ол рандомизацияны жүргізу. Ағылшын тілінен «random» сөзбе-сөз аударылымы ол «Істелген немесе тәуекелдеп сайлаулы, кездейсоқ, ретсіз» деген мағынаны білдіреді. Клиникалық зерттеу эталондық дизайны рандомизирлық бақыланбалы зерттеу.
Түйінді сөздер: рандомизирлық бақыланбалы зерттеу, рандомизация, «Алтын стандарт».
A.M. Raushanova
RCT — «gold standard» in medical research.
Resume: Obligatory condition well-designed experimental study is to provide randomization. The literal translation of English «random» means «made or chosen at random, casual, messy.» Reference design of clinical trials is a randomized controlled study.
Keywords: a randomized controlled trial, randomization, the «gold standard.»
Рандомизированное контролируемое исследование в медицине
Введение в доказательную медицину
Читая статьи, и получая консультации на нашем сайте, вы част.
Это означает, что выпуская новый лекарственный препарат, новый метод диагностики или лечения, компания-производитель должна проверить как эффективность, так и безопасность своего метода исследования или лечения, проведя рандомизированное контролируемое исследование (РКИ).
На схеме показана т.н. пирамида доказательности. Как видите РКИ занимает первое место в этой иерархической системе.
Что же означают эти три слова в данном методе клинического анализа: рандомизированное контролируемое исследование?
Рандомизированное – означает, что решение о том, в какую группу попадет пациент, в испытательную (ту, в которой будут испытывать новый метод), традиционную (ту, в которой будет использоваться общепринятое лечение данного заболевания) или в контрольную (ту, в которой будут использовать плацебо, то есть «пустышку») принимается совершенно случайным образом.
Контролируемое – означает, что в исследовании обязательно будет осуществляться контроль, путем сравнения с традиционным методом лечения, или с группой плацебо.
Исследование – напоминает, что препарат проходит испытание, в ходе которого он обязан показать как свою эффективность в лечении этой патологии, так и свою безопасность, в противном случае ему никогда не попасть в аптеки.
Почему в клинических исследованиях требуется рандомизация?
Случайный отбор кандидатов крайне важен, поскольку в противном случае, если мы предоставим пациенту или врачу выбирать, в какую группу поместить участника исследования, это может сильно исказить полученные результаты.
Благодаря рандомизации мы избавляемся от всякой предвзятости и делаем группы максимально однородными: по полу, возрасту, анамнезу, длительности заболевания, осложнениям, сопутствующим заболеваниям и т.д., чтобы сократить количество искажений результатов исследования от посторонних факторов до минимума.
Скажем, если врач очень хочет получить положительные результаты от изобретенного им препарата, он может сознательно или неосознанно помещать более тяжелых пациентов в группу плацебо (т.е. в группу контроля), а менее тяжелых пациентов – в группу, получающую экспериментальный препарат. Тогда он гарантированно получит в экспериментальной группе лучшие показатели лечения, но таким показателям совсем нельзя будет доверять.
А теперь представьте себе, что врач не просто хотел бы получить хорошие результаты, но и подкуплен фармацевтической компанией, напрямую заинтересованной в самых положительных результатах исследования их нового препарата. В таком случае ставки очень высоки, и финансовые потоки – тоже. Именно поэтому, проводя тщательную рандомизацию пациентов, мы исключаем не только любую предвзятость, но и любое случайное искажение.
Зачем клинические испытания «контролируются»?
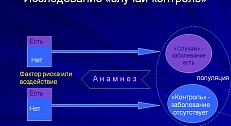
Исследование случай-контроль
Исследование типа «случай-контроль» является одной.
Еще одним обязательным свойством исследования, увеличивающим степень контроля, является наличие достаточно большого количества участников исследования. Это необходимо, чтобы случайные различия и необычные случаи не оказывали большого влияния на полученные результаты.
Контрольная группа обычно получает плацебо: это препарат-пустышка, который выглядит, пахнет, имеет вкус идентичный настоящему препарату, однако не содержит действующего вещества.
ЭФФЕКТ ПЛАЦЕБО (PLACEBO EFFECT) — как правило (но не обязательно или не всегда), благоприятный эффект, приписываемый пациентами лекарственному средству или лечению, назначенному лечащим врачом. Ощущаемое благоприятное действие плацебо связано с ожиданием эффекта от лечения, например, из-за внушения. Подробнее об эффекте плацебо.
Сравнение со стандартным лечением
Помимо группы плацебо, сравнение нередко происходит с группой, получавшей стандартное и общепринятое при изучаемой патологии, лечение. Целью такого сравнения является определить, каковы преимущества и каковы риски экспериментальной терапии по сравнению со стандартной.
Тот факт, что новый препарат оказывает терапевтический эффект при данном заболевании – недостаточен для его одобрения и широкого использования. Он должен быть более эффективен и/или более безопасен, нежели стандартная общепринятая терапия, хотя бы в некоторых случаях, при определенных известных условиях.
Кроме всего этого, немаловажным является стоимость новой терапии, в сравнении со стоимостью стандартного лечения. Если препарат менее эффективен, но значительно более дешев – это может стать аргументом в его пользу.
Непрактичность и неэтичность плацебо в некоторых РКИ
Оценка качества медицинской информации
Не все медицинские исследования предоставляют одинаково наде.
Если подобные препятствия не позволяют провести РКИ, то для такого исследования выбирается иной, более подходящий дизайн. Решение о допустимости проведения РКИ принимается специальным этическим комитетом. Клиническое испытание не может быть начато без одобрения этого комитета
Рандомное исследование что это такое
Транспаранты и лозунги “За доказательность!” – это хорошо, но сначала нужно понять предмет дискуссии. Для этого необходимо рассказать о методологии простым языком.
Это концепция принятия решений в здравоохранении на всех уровнях: и в организации, и у постели больного. В её основе лежит простое правило – в каждой клинической ситуации решение должно приниматься на основании фактов. И этот факт – не из энциклопедии и инстаграма, а результат синтеза данных лучших рандомизированных исследований. Если нет рандомизированных, то из лучших существующих – сравнительных, наблюдательных и так далее (смотрите иерархию, пирамиду “доказательной медицины”).
Рандомизированное контролируемое исследование (РКИ) – это золотой стандарт медицинского эксперимента. Почему? В РКИ имеется группа исследования и группа контроля, при этом пациенты случайным образом распределяются по группам. Процесс такого распределения называется рандомизацией.
Рандомизация позволяет избежать ситуации, когда одна группа имеет преимущество перед другой. РКИ позволяет минимизировать предвзятость при распределении пациентов по группам. Поэтому и является золотым стандартом исследования. Наличие правильной рандомизации – один из главных признаков качественного исследования.
Даже рандомизированные исследования бывают разного “сорта”. Например, не все рандомизированные исследования двойные слепые, бывают и тройные слепые, бывают и открытые.
Но даже заявленное в названии заслепление не гарантирует качества. Например, неадекватное двойное ослепление, как и его отсутствие в открытых исследованиях, приводят к изменению результата в “нужную” сторону. Такое изменение результата называется “смещением” (англ. – bias). Смещение – это ошибка, возможно и преднамеренная, которая может повлиять на результат исследования.
Многие считают, что качество исследования определяет количество участников. Нет. Качество исследования определяет количество смещений. Чем больше смещений, тем ниже качество. Это и оценивается в систематическом обзоре.
Это формат научной работы, когда анализируются все имеющиеся данные по конкретному клиническому вопросу. Затем, если находятся качественные исследования, происходит их статистический синтез – мета-анализ.
Мета-анализ дает ответ на вопрос – эффективно вмешательство или нет по имеющимся данным. Обычно для этого используются следующие величины – относительный риск и отношение шансов.
Нет, это в первую очередь про качество. Исследователю нужно сделать качественную научную работу, чтобы специалист по доказательной медицине мог включить её в систематический обзор. Если качественных исследований больше одного, можно выполнить мета-анализ.
Информация о том, какого именно качества должны быть работы предварительно описывается в клиническом протоколе. Этот протокол регламентирует проведение систематического обзора, от него нельзя отступать. В протоколе прописано всё: как отбирать исследования, как считать результат, какие смещения учитываются, а какие – нет.
Нет, типов смещений больше. Есть несколько основных показателей качества по Cochrane Handbook:
Генерация распределения – пациенты должны распределиться в группы случайным образом. Для этого должны использоваться адекватные методы, на сегодняшний день это генератор случайных чисел. Хотя подходит и метод подбрасывания монетки, но это – долго и нудно. Особенно для крупных исследований – найдите сумасшедшего, который подбросит монетку 3000 раз.
Сокрытие распределения (“allocation concealment”) – это когда человек, проводящий рандомизацию, не знает, в какую группу распределяется пациент. Скрыть распределение можно даже в открытых исследованиях. Важно, чтобы “распределитель” не сообщил врачам и пациентам о том, кого к какой группе причислили.
Ослепление участников и персонала – важное условие непредвзятости. Ни пациенты, ни врачи не должны знать, чем одни лечат других. Хотя кто-то думает, что такое должно работать и в обычной практике (ROFL).
Ослепление тех, кто оценивает конечные точки (“Blinding of outcome assessment”). Конечная точка – это параметр, по которому оценивают пользу или вред лекарства/вмешательства. Соответственно, важно ослепить “оценщиков” – вы знаете, автооценщики в государственной и частной структуре по-разному оценят вред, нанесенный автомобилю. Тут тоже самое. Поэтому важно быть хладнокровным и беспристрастно оценивать результат, вслепую, как Фемида (нет, лучше).
Выборочная отчетность о результатах (“selective outcome reporting”). Приведем пример этого понятия. Допустим, для оценки нежелательных явлений антидепрессанта описывалась тошнота, рвота и головная боль, но не оценивалась смертность от всех причин. Смертность – важный параметр безопасности, его отсутствие в публикации может говорить о смещении.
Неполные данные о результатах (“incomplete outcome data”). Это чуть сложнее и также требует примера. Если участники с худшими клиническими исходами с большей вероятностью выбывают из-за побочных эффектов, и это происходит в основном в экспериментальной группе, тогда оценка эффекта будет смещена в пользу экспериментального вмешательства.
Другие смещения включают в себя наличие конфликта интересов, потёртость (да, бывают и такие) и т.д. Выбор оцениваемых смещений лежит на авторской группе исследования. Вышеописанные – основные.
Если в исследовании нет ни одного смещения, его качество считают высоким. Если есть точно хотя бы одно – низким. Неудивительно, что доказательств “высокого качества” мало. Но это лишь означает, что надо нормально делать. Тогда и будет нормально!
Влияет. Количество участников позволяет снизить погрешность расчётов при оценке эффекта. Также количество участников позволяет более точно выявить частоту развития нежелательных явлений при применении лекарства/вмешательства.
Идеальная ситуация, когда к качеству приложено количество. Качество + количество = лучший результат. К увеличению количеств участников в исследованиях призывал и Питер Гётше, сооснователь Кокрейн, сообщества, которое разработало современную методику проведения систематических обзоров и сотрудничает с ВОЗ.
Но если смещений много и число пациентов велико – результат может не соответствовать реальности. Смещения могут выявляться на всех уровнях исследования – от организации и до интерпретации результатов. Некачественные исследования могут спонсироваться заинтересованной стороной, и автор исследования в таком случае имеет конфликт интересов. Даже автор систематического обзора.
Это ситуация, когда автор замечен в коммерческих отношениях с компанией или органом, которым нужно получить конкретный результат. Например, доказать эффективность и безопасность своего вмешательства или неэффективность конкурента.
Конфликт интересов тщательно отслеживается в ходе анализа данных при написании систематических обзоров. Хотя есть примеры, когда в систематическом обзоре почти все исследования (34/36) спонсировались фармацевтической промышленностью. А с другой стороны – как иначе? Добывать средства на независимые исследования очень тяжело, даже в Европе и Америке.
Никому. Нужно тщательно проверять качество. Посмотрите ещё раз на пирамиду доказательств – доверие будет относиться к такому параметру, как “мнение”. Самый низ. Только проверка качества и анализ имеющейся информации.
Проводят исследования врачи, главные исследователи должны иметь пятилетний опыт, а медучреждение – соответствующую аккредитацию. Как правило, это представители академической среды – врачи с учеными степенями, работающие на кафедрах. Исполнителей находят компании, занимающиеся организацией клинических исследований. Это могут быть и организации при фармкомпаниях, и независимые от производителей компании, как Worldwide Clinical Trials. Также исследование может быть проведено отдельной группой врачей-исследователей, которые выиграли на это грант. Проведение исследований регламентируется государственным стандартом Р ИСО 14155-2014.
Конечно, если пациент спросит, ответ простой – переложите ответственность, если не знаете. В этом должны разбираться те, кто составляет клинические рекомендации. Вы можете сослаться на них, если не знаете ответа на конкретный вопрос. Вопрос другой, найдётся ли ответ там… Но это совсем другая история и отдельная тема для обсуждения.
Чтобы ответить на вопрос, можно ли считать отечественную медицину доказательной, надо понимать, что здравоохранение – это не производство РКИ. Доказательные данные – результат эксперимента. Как их применять решают авторы клинических рекомендаций. Вы можете найти там и систематические обзоры Кокрейн, и работы других коллективов.
Конечно, не по каждому клиническому вопросу есть РКИ. Но как мы уже говорили, существует иерархия доказательств – она включает в себя уровни доказательности и силу рекомендаций. Чем лучше качество, чем выше сила рекомендации, тем больше уверенности в принимаемом решении.
Клинические рекомендации можно и нужно постоянно улучшать и обновлять. Как именно – решать профессионалам. Этой осенью впервые в российское практике эксперты Кокрейн оценивали российские клинические рекомендации и выделили “проблемные”, по их мнению, пункты.
Резюмируя вышеизложенное.
В общем и целом доказательная медицина – уникальный инструмент для принятия решений. Обычно её противопоставляют гомеопатии и это уже совсем не интересно и не смешно – гомеопатия занимает меньше 1% рынка. Гомеопатия – это просто песчинка хайпа, а народ продолжает его разводить, и разводить, и разводить… (и так 10^19 раз).
Если мы пытаемся бороться доказательствами с гомеопатией, то китайцы решили сделать традиционную медицину… доказательной. Они активно проводят эксперименты с народными методами с прицелом на высокое качество. Стратегия довольно интересная и политически, и экономически обоснованная. Пожелаем успеха исследователям Поднебесной!
Согласитесь, следует использовать доказательную медицину для чего-то действительно важного, а не просто тренироваться в стрельбе из Тополя-М по барбарийским уткам.
Материал подготовил Глеб Краснов
Как сообщалось ранее, в России порядка 20% населения пробовала лечиться гомеопатическими препаратами, многие из них – и другими средствами, отрицаемыми официальной медициной. Большая часть считает свой опыт положительным. Но можно ли считать все лечебные методы равноправными? Ещё сто лет назад об этом можно было подискутировать, но с середины XX века медицина стала наукой. Врач-психотерапевт Николай Колосунин объяснил, как и почему это произошло. Подробнее читайте: «Никакая другая медицина, кроме “доказательной”, сегодня не может называться этим словом».