запоры при анорексии что делать
Запоры при анорексии что делать
Продолжение. Начало материала здесь.
Лабораторная диагностика
Для анорексии нет специфических диагностических тестов. Однако для оценки состояния органов и систем необходимо выполнить общий анализ крови и СОЭ, анализ мочи, биохимический анализ крови.
Важно отметить следующее:
Эндоскопия
Пациенты с нервной анорексией могут предъявлять жалобы на дисфагию и одинофагию. Это может быть связано с воздействием желудочной кислоты на пищевод. Частая рвота кислым желудочным соком вызывает многочисленные проблемы, такие как кариес зубов, гипертрофия и воспаление слюнных желез, скользящая грыжа пищеводного отверстия диафрагмы и гастроэзофагеальная рефлюксная болезнь. Описан случай развития пищевода Барретта и рака пищевода у 37-летней пациентки с нервной анорексией (Navab F. et al, 1996).
Многие пациенты с нервной анорексией вызывают рвоту после приема пищи. Она приводит к различным повреждениям пищевода и желудка: от эрозивного рефлюкс-эзофагита до разрыва слизистой или подслизистой пищевода и желудка на месте пищеводно-желудочного соустья (синдром Мэллори — Вейсса) с кровавой рвотой.
Дифференциальная диагностика
Многие нарушения пищевого поведения, медицинские состояния и психологические расстройства могут напоминать нервную анорексию, так что нужно их исключить для постановки окончательного диагноза. Желудочно-кишечные расстройства, опухоли мозга, синдром приобретенного иммунодефицита и гормональный дисбаланс могут иметь схожие симптомы.
Клиническая депрессия порой угнетает аппетит и приводит к значительной потере веса. В отличие от нее при нервной анорексии аппетит нормальный, несмотря на снижение массы тела. Депрессивные больные не боятся поправиться. Однако депрессия часто присутствует при нервной анорексии, и об этом нужно помнить при постановке диагноза.
Шизофрения. Больные маниакально уверены, что еда отравлена, и это ведущая причина, по которой они избегают пищи. Шизофреники редко считают калории и даже не думают похудеть.
Среди расстройств питания анорексия чаще всего принимается за нервную булимию, когда больной нормально ест для виду, а затем вызывает рвоту или принимает слабительные. Но оба эти расстройства различаются по эффекту. Анорексия приводит к потере веса, при булимии вес нормальный или слегка повышен.
Заболевания ЖКТ: ахалазия, целиакия, хроническая мезентериальная ишемия, запор, болезнь Крона, язвенный колит, цитомегаловирусный колит, клостридиальный колит, цитомегаловирусный эзофагит, двигательные расстройства пищевода, спазм пищевода, стриктуры пищевода, синдром раздраженной кишки, мальабсорбция, энтеропатия с потерей белка, рак.
Эндокринные заболевания: гипотиреоидизм, пангипопитуитаризм.
Другие: хронические недиагностированные органические заболевания (инфекции, врожденные или обменные заболевания), остеопороз, остеопения, миелома, пороки сердца, пеллагра, скрытые инфекции (если пульс повышен или нормальный), детские аутоиммунные нейропсихиатрические расстройства, ассоциированные со стрептококковой инфекцией.
Лечение
В случаях крайнего истощения для спасения жизни пациента могут потребоваться госпитализация и насильственное зондовое кормление.
Показания к госпитализации:
Психотропные средства — транквилизаторы или антидепрессанты — дают, по-видимому, лишь кратковременный эффект. Многие врачи в качестве основных методов лечения используют семейную терапию, индивидуальный психоанализ, поведенческую терапию и эндокринное лечение, причем все эти подходы имеют примерно равную эффективность. В настоящее время считается, что наилучшие результаты демонстрирует комбинированный подход с применением некоторых или всех перечисленных видов лечения. Рекомендуется ограничение физической активности (к примеру, спорт и физкультура в школе).
Питание — важная часть лечения лиц с нервной анорексией. Его восполнение, которое начинается с 30—40 ккал/кг/сутки, может обеспечить увеличение веса на 1,5 кг в неделю при госпитализации и на 0,5 кг в неделю при амбулаторном лечении. Пероральное кормление твердой пищей является наиболее предпочтительным, но невосприимчивым к лечению, истощенным пациентам иногда требуется назогастральное кормление.
Элементарный кальций от 1 200 до 1 500 мг/сутки и витамин D от 600 до 800 МЕ/сутки обычно назначаются для лечения остеопороза.
При нагрузке пищей может возникнуть хорошо известный синдром перекармливания. Он проявляется сердечно-сосудистым коллапсом, гипофосфатемией, вызванной голоданием, и опасными колебаниями уровня калия, натрия и магния.
Несмотря на приоритет психотерапии, медикаментозное лечение также может быть эффективным. Нейролептики второго поколения (например, оланзапин до 10 мг внутрь 1 р/сутки) помогают набрать вес и снижают тревогу.
Осложнения
Большинство осложнений — вторичные эффекты от голодания.
Сердечно-сосудистые осложнения выступают основной причиной смерти, частота смертности — около 10 %. Сердечные эффекты включают брадикардию, гипотензию, уменьшение силуэта сердца и уменьшение массы левого желудочка с недостаточной систолической функцией. Давление крови у пациентов с анорексией не повышается от физической нагрузки и даже снижается при максимальных показателях. Отмечается гипотензия с систолическим давлением 70 мм рт. ст. и синусовая брадикардия с частотой сердечных сокращений 30—40 в минуту.
Сердечная декомпенсация выше всего в первые 2 недели после возобновления питания, когда миокард не может противостоять стрессу от повышенного метаболизма. Если ежедневная прибавка веса составляет 0,2—0,3 кг в день, осложнения ограничены.
Самое главное из эндокринных осложнений — аменорея, которая, как ни странно, является частью диагностического критерия нервной анорексии. Она возникает в оси «гипоталамус — гипофиз — яичники», в которой уровни фолликулостимулирующего гормона и лютеинизирующего гормона низкие, несмотря на низкий уровень эстрогена. Возникает возврат к препубертатному состоянию. Потеря веса и эмоциональная нестабильность играют роль в аменорее, хотя у некоторых пациентов наблюдается персистенция аменореи, несмотря на возврат к основному весу.
Аменорея остается у 5—44 % больных после прибавки веса. Другие изменения, связанные с эндокринной функцией, включают уменьшение фертильности, множественные мелкие фолликулы в яичниках, уменьшение объема матки и ее атрофию. Также нарушается функция щитовидной железы с лабораторными показателями снижения Т3 и Т4. Данные изменения характерны для синдрома эутиреоидной слабости. Как и изменения в сердце, они представляют адаптивный механизм и не требуют гормонального замещения. Для топической диагностики также проводится УЗИ щитовидной железы, КТ надпочечников, МРТ гипофиза.
Серьезное осложнение — остеопения. Поражается как губчатая, так и кортикальная часть кости. Причем остеопения персистирует, несмотря на терапию эстрогеном. Низкие уровни прогестерона и уменьшение уровня инсулиноподобного фактора роста (ИФР-1), которые стимулируют биосинтез коллагена 1-го типа, способствуют потере массы кости. Для профилактики потери костной ткани рекомендуется 1 000—1 500 мг/день пищевого кальция и 400 МЕ витамина D. Гормональная терапия может вызывать преждевременное закрытие зон эпифизов.
Больные с нервной анорексией имеют несколько осложнений ЖКТ. Часты запоры, замедляется транзит по ЖКТ, происходят изменения в моторике антрального отдела желудка и атрофия желудка. Прокинетики могут ускорить эвакуацию из желудка и избавить его от вздутия при переходе на нормальное питание.
Иногда наблюдаются атрофия и потеря объема мозга. Генерализованная мышечная слабость — наиболее частый неврологический симптом.
Больные с нервной анорексией обычно имеют сухую, чешуйчатую кожу, ломкие волосы и ногти.
Прогноз
Смертность высокая: за десятилетие среди больных, попадавших в сферу клинического внимания, приближается к 10 %. Невыявленное заболевание в легкой форме редко приводит к смерти. На фоне адекватного лечения у половины пациентов удается в большей степени или полностью восстановить вес и компенсировать эндокринные и другие осложнения. Примерно у четверти могут наблюдаться рецидивы. Еще у четверти развиваются персистирующие соматические и психические осложнения. У детей и подростков, прошедших лечение от нервной анорексии, результаты лучше, чем у взрослых.
Анорексия — болезнь с очень плохим прогнозом, поскольку юные пациенты наносят своему организму и психике серьезный вред, который скажется на их дальнейшей жизни, а каждый пятый умирает. Женщины, страдавшие анорексией, зачастую могут стать бесплодными, у них высок риск преждевременных родов и послеродовой депрессии. Кроме того, даже став мамами, они часто излишне озабочены вопросом веса своего ребенка.
Только 50 % выздоравливают полностью. Из остальных 20 % истощены и 20 % худые (Speranza M. et al, 2007). Еще 10 % имеют избыточный вес или умирают от голода.
Прогностические факторы и как они влияют на нервную анорексию:
Анорексия и кахексия в паллиативной помощи: практические рекомендации для врачей
Определение
Синдром анорексии/кахексии – комплекс метаболических процессов, который зачастую развивается на поздних стадиях онкологических и других хронических заболеваний, нарушая качество жизни и повышая смертность. Часто встречается при раке ЖКТ, головы и шеи, легких, простаты, СПИДе, ХОБЛ, сердечно-сосудистой недостаточности. Кахексия является причиной 20% смертей в онкологии. Характеризуется потерей скелетных мышц и жировой ткани, не компенсируемой стандартной нутритивной поддержкой. Вызывает тревогу у больных и ухаживающих за ними лиц.
Патогенез
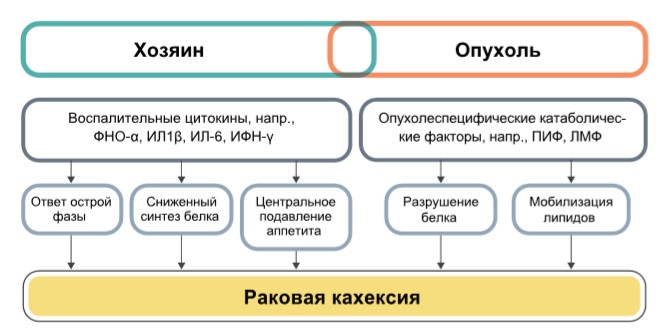
Рис. 1. Патогенез кахексии при онкологических заболеваниях
Причины
Анорексия
Кахексия
Два основных механизма развития кахексии: уменьшение количества потребляемой пищи (анорексия) и аномальный метаболизм как результат действия веществ, продуцируемых опухолевыми клетками или клетками организма в рамках противоопухолевого ответа. Это приводит к хроническому воспалению, подтверждаемому повышением С-реактивного белка в сыворотке крови, уровень которого отражает степень и скорость потери массы тела.
Рис. 2. Стадии развития кахексии
Стадии развития кахексии представлены на рисунке 2. Первые две ‒ прекахексия и кахексия ‒ носят обратимый характер.
Кахексия становится трудноразрешимой при лечении пожилых пациентов с саркопенией и онкологическими заболеваниями головы и шеи в терминальной стадии.
Такие пациенты физически не могут есть в связи с дисфагией, вызванной ростом или предшествующим лечением опухоли (хирургия, радио- или химиотерапия). Степень выраженности анорексии/кахексии возможно оценить с помощью шкалы Эдмонтона (см. Приложение 1). Отличительные признаки различных синдромов, связанных с недостаточностью питания, представлены в таблице 1.
Таблица 1. Дифференциальная диагностика синдромов потери веса
Медикаментозное лечение
Лекарственную терапию (см. Приложение 2) назначают для улучшения качества жизни больных, однако она имеет ограниченный эффект. Стимуляторы аппетита могут увеличить количество потребляемых калорий, некоторым пациентам с анорексией их можно назначать с этой целью. При использовании стимуляторов необходим тщательный контроль и отмена при отсутствии эффекта.
Установлен их быстрый положительный, но краткосрочный эффект на аппетит, улучшение обычно наступает в течение двух-трех недель. Могут также снизить тошноту, улучшить общее состояние, добавить энергии, но не оказывают прямого влияния на нутриционный статус пациента. Если нет эффекта в течение недели ‒ отменить; при наличии положительного действия ‒ снизить до минимальной эффективной дозы; при уменьшении эффекта ‒ отменить.
Применение кортикостероидов не продлевает жизнь в сравнении с группой плацебо, а является, скорее, средством улучшения качества жизни.
Прогестагены (например, мегестрола ацетат / Мегейс):
Улучшают аппетит и увеличивают вес онкобольных. Эффект развивается более медленно, чем у стероидных препаратов, в течение нескольких недель, но он более длительный. Чаще назначают пациентам с прогнозом жизни более трех месяцев. При приеме более трех недель снижение дозы проводить постепенно во избежание супрессии надпочечников. Учитывая очень низкое соотношение между положительным эффектом и риском в случае приема прогестагенов, их использование нужно тщательно контролировать, в особенности у пациентов с иными, помимо рака или СПИДа, заболеваниями.
Назначают при быстрой насыщаемости, задержке опорожнения желудка, гастропарезе, тошноте. Нет доказательных данных о том, что прокинетики улучшают нутриционный статус пациента с тяжелой стадией кахексии или с рефрактерной кахексией.
Средства, в меньшей степени используемые для улучшения аппетита:
Прием НПВС улучшает аппетит, замедляет потерю веса путем уменьшения воспалительного действия цитокинов. Индометацин продлевает сроки жизни в сравнении с плацебо, целекоксиб способствует набору веса, увеличению индекса массы тела, улучшает качество жизни.
В настоящее время не существует утвержденного протокола медикаментозной терапии для раковой кахексии. Лечение анорексии/кахексии должно быть направлено как на устранение недостаточного потребления питательных веществ, так и на коррекцию нарушенного метаболизма; ограничиться только увеличением количества потребляемых питательных веществ будет неэффективно (табл. 2).
| Причина | Возможности коррекции |
|---|---|
| Неаппетитная пища | Выбор пищи пациентом |
| Пациенту предлагается слишком много еды | Маленькие порции |
| Измененный запах/вкус | Адаптировать диету под вкусовые/обонятельные ощущения пациента |
| Диспепсия | Антацидные, ветрогонные препараты, прокинетики |
| Тошнота и рвота | Противорвотные средства |
| Раннее насыщение | Прокинетики, есть «меньше и чаще», перекусы вместо полноценных приемов пищи |
| Гастростаз | Прокинетики |
| Запор | Слабительные |
| Стоматит | Санация полости рта |
| Боль | Анальгетики |
| Биохимические причины: гиперкальциемия, гипонатриемия | Коррекция гиперкальциемии Демеклоциклин (при нарушении секреции антидиуретического гормона) |
| Вторичные факторы, связанные с лечением Прием лекарственных препаратов Лучевая терапия Химиотерапия | Изменение режима приема лекарственных препаратов; противорвотные средства |
| Прогрессирование заболевания | Стимуляторы аппетита |
| Тревожность | Эмпатическая поддержка, анксиолитики |
| Депрессия | Эмпатическая поддержка, антидепрессанты |
| Социальная изоляция, одиночество, недоедание | Прием пищи вместе с другими людьми; посещение дневного стационара |
Ответ на лечение маловероятен на поздней стадии раковой кахексии. Например, когда у пациента тяжелая степень мышечного истощения, оценка по шкале ECOG (см. Приложение 3) составляет 3–4 балла, имеется резистентное к лечению метастатическое поражение, прогноз продолжительности жизни менее 3 месяцев. В данных обстоятельствах необходимо сосредоточиться на облегчении симптомов и психосоциальной поддержке.
Психосоциальные рекомендации при анорексии
Для пациентов с прогнозом продолжительности жизни менее 3 месяцев:
Поговорите с ухаживающими: чья это проблема? Пациента или семьи? Часто основная задача ‒ помочь пациенту и членам его семьи принять проблему снижения аппетита и адаптироваться к ней:
Нутритивные рекомендации при кахексии
Цели диетических рекомендаций зависят от прогноза пациента:
Артыкову Н.П. (руководителя филиала «Хоспис «Зеленоград» ГБУЗ ЦПП ДЗМ),
Порошину О.К. (руководителя филиала «Хоспис «Ростокино» ГБУЗ ЦПП ДЗМ),
Фабулову Т.А. (заместителя директора ГБУЗ ЦПП ДЗМ по работе с сестринским персоналом),
Крюкова А. В. (клинического фармаколога ГБУЗ ЦПП ДЗМ).
Как нормализовать работу кишечника?
Кишечник — это орган пищеварительной и иммунной систем организма, и от его функции зависит общее состояние здоровья. В нем происходит не только переваривание пищи и всасывание полезных компонентов, но и синтез витаминов, жирных кислот, выработка пептидов, связывание и выведение токсинов. Нарушения работы кишечника могут привести к серьезным последствиям в краткосрочной и долгосрочной перспективе.
Одним из частых нарушений является запор. Он может быть самостоятельным явлением или симптомом заболеваний пищеварительной, эндокринной, сердечно-сосудистой и других систем. Нормализация состояния кишечника крайне важна, поскольку запоры могут повлечь необратимые осложнения.
Борьба с запорами
Чтобы наладить работу кишечника, важно разобраться с причинами запоров. Они могут быть следствием хронических заболеваний, нарушений режима питания, скудного объема выпиваемой в день жидкости и др. Ежеутренний стул является своего рода маркером хорошего здоровья кишечника и организма, а задержка дефекации на 48 часов и более считается запором. Выявление причин нарушения — самое важное мероприятие, которое позволяет определить правильную тактику и стратегию коррекции.
Есть несколько общих рекомендаций для улучшения пищеварения:
Чтобы понять, как нормализовать работу ЖКТ у взрослого в конкретном случае и какие действия можно предпринять именно вам, нужно определить вид запора. Эта информация поможет при визите к врачу и упростит диагностику.
Виды запоров
Очень важно классифицировать острые и хронические запоры. В первом случае мы говорим о внезапно возникшем запоре — на фоне общего здоровья или обострения/приобретения других заболеваний. Хронический запор диагностируется в случаях, когда симптомы наблюдаются в течение 3−6 месяцев. К основным критериям определения запора относят следующие:
По происхождению запоры делятся на большее количество видов.
Психогенный
Этот вид запора довольно легко определить и самому человеку. Он возникает на фоне психических расстройств и заболеваний: нервной анорексии, депрессии, неврозов и фобий и пр. Стоит отметить, что психогенным можно назвать запор и в том случае, когда человек сознательно сдерживает позывы к дефекации, например, избегает посещения туалета на работе. Ложный стыд может привести к серьезной проблеме.
Неврогенный
Такой запор обусловлен нарушением регуляции моторики кишечника. Состояние может сопровождать опухоли спинного и головного мозга, перенесенные травмы и инсульты, болезнь Альцгеймера и др.
Дискинетический
Связан с дискинезией кишечника. Нарушения тонуса мускулатуры могут быть самостоятельными и возникать вследствие воспалительных заболеваний, патологий мочеполовой системы и др.
Спастический
Является следствием спазмов гладкой мускулатуры кишечника. Может развиваться на фоне стресса, эмоциональных нагрузок и других факторов.
Алиментарный
Этот вид запора связан с несбалансированным питанием, употреблением закрепляющих продуктов, скудным питьем. Обычно речь идет о рационе, в котором преобладают сладости, кондитерские изделия, хлеб, макароны. Нехватка пищевых волокон приводит к функциональным нарушениям. Нормализация работы кишечника в этом случае довольно простое мероприятие: достаточно пересмотреть рацион и пить достаточное количество жидкости.
Гиподинамический
Затруднения дефекации могут наблюдаться у людей, вынужденных соблюдать постельный режим, имеющих сидячую работу или ведущих малоподвижный образ жизни. Чаще таким запорам подвержены пожилые люди.
Проктогенный
Такой вид запора связан с заболеваниями прямой кишки, анальной области. Самыми распространенными помехами для нормального стула выступают анальные трещины, свищи, геморроидальные узлы, воспалительные заболевания — проктиты, парапроктиты. При этом запор может сопровождаться слизистыми, гнойными, кровянистыми выделениями.
Механический
Задержка стула возникает в связи с тем, что движению каловых масс препятствуют опухоли, сужения просвета, увеличение органов, расположенных рядом. Это может быть связано с полипозом кишечника, спайками, новообразованиями и другими болезнями.
Эндокринный
Такой запор связан с изменением уровня гормонов в результате эндокринных заболеваний, менопаузы, беременности, в послеродовом периоде.
Медикаментозный
Запор может быть вызван приемом лекарственных препаратов. Таким действием могут обладать обезболивающие средства, антидепрессанты, противосудорожные, гормональные препараты, антибиотики, мочегонные и другие лекарства. Состояние может проходить после отмены препаратов, поэтому стоит посоветоваться с врачом о возможной альтернативе лечения.
Есть и другие виды запоров — связанные с интоксикацией, обезвоживанием, системными заболеваниями и пр. Серьезные причины запоров наблюдаются довольно редко. Обычно это нарушение носит функциональный характер. Так, исследователи Маринчук А. Т., Богатырев В. Г. и другие в своем научном труде утверждают, что «запоры в 80−90 % случаев имеют функциональную природу, остальная часть вызвана причинами органического характера» (Маринчук, Богатырев, Бабиева, Кумбатиадис, 2012, с. 53). Однако, несмотря на это, устранить только одну причину будет недостаточно. Чтобы нормализовать работу кишечника, необходимо скорректировать образ жизни, питание, питьевой режим, распорядок дня.
Рекомендации для улучшения работы кишечника
Одной из причин нарушения работы кишечника является дисбактериоз. В зависимости от степени тяжести состояния он может приводить к осложнениям: метеоризму, нерегулярному стулу, нехватке витаминов, интоксикациям и воспалительным заболеваниям. Легкие степени дисбактериоза могут быть скорректированы функциональным питанием. В рацион нужно включать соевое молоко, продукты, богатые минералами, пектины.
Автор Циммерман Я. С. уделяет особое внимание пищевым волокнам. В своей работе он разъясняет их важность следующим образом: «Они увеличивают объем каловых масс, стимулируют двигательную активность толстой кишки, способствуя ликвидации запора; служат источником КЖК, мембранных фосфолипидов, протеинов и аминокислот» (Циммерман, 2017, с. 683).
Способом борьбы с запорами и источником натуральных волокон служит британский препарат «Фитомуцил Норм». Он содержит оболочку семян подорожника (Psyllium) и мякоть плодов домашней сливы. Растворимые волокна впитывают воду и превращаются в слизистый гель, способствуют росту полезной микрофлоры, а нерастворимые мягко стимулируют перистальтику кишечника. Это позволяет нормализовать стул, а также справиться с симптомами интоксикации за счет сорбирующих свойств псиллиума. Средство не вызывает привыкания и может использоваться длительное время.
Для нормальной работы кишечника важно следить за регулярностью опорожнения, не сдерживать позывы, наладить ежедневную дефекацию. Старайтесь вести активный образ жизни и наладить психоэмоциональный фон.
Важно проконсультироваться с врачом по поводу нормализации кишечника. Могут существовать определенные ограничения, и только специалист подскажет, как справиться с проблемой. Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
«Я просто не хочу есть». История подростка с анорексией и памятка для родителей
Екатерина Алипова

Фотографии: Depositphotos / Иллюстрация: Юлия Замжицкая
Анорексия все чаще отбирает у родителей красивых и жизнерадостных детей, заменяя их на истощенных и измученных депрессией. Чем опасна болезнь, как распознать ее на ранней стадии и помочь ребенку? Разбираемся вместе с заведующей отделением Клиники расстройств пищевого поведения Центра им. Г. Е. Сухаревой Еленой Гордеевой, президентом Межрегионального общественного фонда «Плюс Р» Александрой Славянской и мамой подростка, который столкнулся с анорексией лицом к лицу.
Знакомьтесь, это Ростислав. Ему 15 лет. Он весит 51 кг, почти ни с кем не общается и старается лишний раз не ходить в школу, потому что нервные судороги делают из него «странного подростка», которого все избегают. Ему сложно сосредоточиться. Ему не хочется есть. Никогда. И уже наплевать на Бауманку: в конце концов, с ракетными установками и без него как-нибудь разберутся. Плевать на все. И в Москве он только потому, что здесь находится клиника, в которую его привезла обеспокоенная мать.
Нетрудно догадаться, что это не разные ребята, а один и тот же человек — до и во время анорексии.
Что такое анорексия и чем она опасна
Анорексия в широком смысле — это отсутствие потребности в еде. Симптом может наблюдаться при инфекциях или в процессе восстановления организма после отравления. Заболеванием это становится в случае затяжного течения, поддерживаемого самим пациентом, — тогда мы говорим о нервной анорексии.
Согласно мировой статистике, эта болезнь больше всего распространена среди подростков и молодых людей от 12 до 25 лет. В России от этого расстройства пищевого поведения страдают примерно 2,5 процента подростков.
Болезнь характеризуется «очистительным поведением»: ограничением потребления еды и воды, приемом диуретиков, спровоцированной рвотой. Больные сфокусированы на коррекции внешности, они худеют целенаправленно и методично, но никогда не достигают искомого идеала.
В результате анорексии возникают серьезные нарушения:
Нервная анорексия опасна тем, что тесно сплетена с психическими переживаниями больного, носит навязчивый характер и чревата соматическими и эндокринными заболеваниями, риском суицида.
Елена Гордеева отмечает, что расстройство «молодеет» пугающими темпами: в Центр поступила девочка восьми лет, а пациенты девяти-десяти лет специалистов уже не удивляют.
Анорексией может заболеть и юноша.
«Статистика последних лет показывает, что процент расстройств пищевого поведения (РПП) у мальчиков растет в неутешительной прогрессии», — объясняет Александра Славянская, которая много лет занимается социализацией детей с различными расстройствами и собирает средства на клиническую помощь Ростиславу.
Причины анорексии у подростков
Причин возникновения анорексии много:
Каждый случай индивидуален, иногда причиной анорексии могут стать совершенно неожиданные вещи — например активная спортивная жизнь.
Александра Славянская считает, что в случае с Ростиславом анорексию спровоцировало несколько факторов: два года назад развелись родители, потом любимый тренер по футболу уехал в другой город работать с новой командой — все это сказалось на психологическом здоровье подростка.
Рассказывает мама Ростислава, Людмила:
«Наш папа — в общем-то, хороший человек, но в какой-то момент его склонность к алкоголю и агрессивное поведение стали просто невыносимы. Во время последних скандалов я впервые заметила, как сына в буквальном смысле трясет, он не может контролировать ноги. Ростислав тогда сам мне сказал: „Все, мам, уходим, я устал“. А потом еще история с тренером. Я вижу, как сын смотрит его странички в соцсетях, разглядывает фотографии новой команды. Для него футбол был целой жизнью, они ездили в другие города, привозили оттуда медали, он мечтал стать, как Криштиану Роналду — теперь это в прошлом».
«Возможны два варианта. Первый — когда анорексия возникает как следствие депрессии. И второй — когда сама анорексия вызывает депрессию и это состояние оказывается вторичным по отношению к РПП, — поясняет Елена Гордеева. — Это легко объяснимо, поскольку апатия, безэмоциональность, перманентное угнетенное состояние нервной системы — прямое следствие полного истощения организма, которому не хватает питания».
«Тревожные звоночки» для родителей и педагогов
Несмотря на специфику каждого отдельного случая, существует ряд общих признаков развития анорексии. Елена Гордеева выделяет следующие «маячки» в поведении подростков, чтобы распознать расстройство на ранней стадии:
Стремление соблюдать диеты при отсутствии показаний
Главный критерий — стремление похудеть ничем не объяснимо. Если врачебных показаний для ограничений нет, комплекция ребенка соответствует среднестатистической норме, но подросток все равно упорно подсчитывает калории, — нужно обратить на это особое внимание.
Отказ от совместного приема пищи
«Да я просто не хочу», «Я поем у себя в комнате». Часто такое поведение приводит к тому, что невозможно отследить, ел ребенок или нет. Нужно насторожиться, если родители не видят, как подросток принимает пищу, или «уединение» с едой становится систематическим.
Резкое изменение пищевых привычек
Еще три месяца назад подросток с удовольствием уплетал салат, а теперь отказывается или возмущается: «Зачем вообще туда масло добавлять?» — это повод задуматься. А если параллельно идет постоянный подсчет калорий — задуматься вдвойне.
Увлечение кулинарией
Как ни парадоксально, больные анорексией не едят ничего сами, но очень любят кормить окружающих.
Людмила, мама Ростислава:
«Когда сын из летнего лагеря начал мне присылать рецепты блюд, которые хочет приготовить дома, я решила, что там плохо кормят. Он и приехал еще более исхудавший и с тех пор начал постоянно готовить: устраивал для нас с бабушкой настоящие пиры. В то же время я видела, что он сам отказывается есть. Именно тогда я поняла, что что-то тут не так. Полезла в интернет заполнить тест про анорексию, все осознала и кинулась к специалистам».
Апатия, замкнутость, раздражительность, плаксивость с внезапными вспышками истеричного поведения
Очень частая история, когда именно положительный, правильный, общительный и спокойный ребенок начинает замыкаться в себе, отказывается выходить на улицу, больше времени проводит в гаджетах, может вдруг резко взорваться на ровном месте — вплоть до истерики.
Смена стиля одежды.
«Униформа» страдающих от анорексии — безразмерные вещи, балахоны, толстовки и широкие брюки унисекс и оверсайз: одним словом, что-то, что полностью прячет фигуру. Пациенты с анорексией считают свое тело непривлекательным и укутывают его в «сто одежек».
Навязчивые идеи и паттерны поведения
Главная навязчивая идея — «я толстый/толстая». Люди с анорексией на самом деле видят в зеркале бесформенное и огромное существо. В их мозге происходят изменения, которые самостоятельно или за счет убеждений окружающих изменить невозможно. Доходит до бредовых состояний: «еда гнилая», «еда отравлена» и так далее.
Как помочь подростку-анорексику
Анорексия лечится только силами грамотных специалистов. В зависимости от причин и выраженности симптомов заболевания назначают индивидуальное лечение: медикаментозное, психиатрическое, диетическое. При удачной терапии подросток начинает постепенно возвращаться к нормальному потреблению пищи.
Людмила, мама Ростислава:
«Три месяца психотерапии не прошли для моего сына даром: он стал хоть что-то есть, я вижу, что он полноценно завтракает. Беда в том, что его мозг и эмоции пока не могут „договориться“. Он все понимает, видит, как стал выглядеть, кивает врачам, когда они запрещают ему заниматься спортом. Но теперь он постоянно передвигается бегом — это его новая проблема. Он просто бежит, упоенно закрыв глаза. Его дважды чуть не сбила машина. Так что нам предстоит еще долгое лечение. Но я для него все сделаю, только бы выжил».
Любое заболевание, связанное с расстройством психики, требует чуткости от людей вокруг. Окружение может как помочь, так и навредить. Особенно в школе, где подростки проводят больше всего времени.
Чтобы не спровоцировать болезнь или не допустить ее прогресса, педагогам и одноклассникам нужно придерживаться следующих рекомендаций:
Главная проблема с анорексией в том, что грань между просто худобой и болезненной худобой не так очевидна — неспециалистам разобраться сложно. Важно никого не винить и лишний раз перестраховаться. Контакт педагогов с родителями, работа психологов и простое человеческое участие помогут не допустить страшных последствий заболевания, от которого умирают 15 из 100 человек.