Какое определение наиболее точно объясняет что такое супербактерии
Откуда берутся супербактерии
Супербактерии – это особенные микроорганизмы, выработавшие устойчивость к лекарствам. Их очень сложно лечить и держать под контролем.
Супербактерией может стать практически любой микроорганизм, но обычно это штаммы бактерий и грибков, которые часто поражают людей и животных. Постепенно они привыкают к воздействию медпрепаратов и начинают противостоять терапии. В итоге появляются инфекции, невосприимчивые к антибиотикам, которые даже могут приводить к летальным исходам.
Часто такие бактерии встречаются в больницах и других лечебных учреждениях. В них проводится регулярная обработка и стерилизация, которая с одной стороны убивает бактерии, а с другой – делает их сильнее. А еще супербактерии встречаются в отдельных продуктах. К наиболее опасным бактериям относятся:
Среди патогенов, которые могут выработать устойчивость и распространиться, выделяют: аспергилл, микоплазма гениталиум, бордетеллы коклюша.
В больницах чаще всего обитают следующие устойчивые к антибиотикам бактерии:
Некоторые из них приобрели устойчивость только к дезсредствам, другие почти не восприимчивы к антибиотикам.
Заражение супербактериями у человека довольно сложно диагностировать, поскольку нет явно указывающих на это симптомов. Признаки будут такими же, какими и при обычной инфекции, но со временем симптомы усугубятся, поскольку организм не будет реагировать на терапию. В этом случае назначаются дополнительные диагностические тесты.
Супербактерии стали следствием длительной эволюции микроорганизмов. Патогены размножаются крайне быстро и вызывают в организме инфекционный процесс. Когда пациент пьет антибактериальные препараты, они убивают сразу все инфекционные агенты, однако некоторые из них могут адаптироваться через мутации ДНК. Потом они передают эти гены и другим бактериям, и их становится крайне сложно лечить антибиотиками.
Чтобы предотвратить заражение супербактериями и успешно бороться с ними, нужно:
Что касается устойчивости к лекарствам, то отчасти это естественный процесс, который нельзя предотвратить полностью. Но замедлить его в силах каждый из нас. Для этого важно:
Ученые продолжают работу над выпуском более эффективных видов антибиотиков и ищут новые пути борьбы с привыканием бактерий. К примеру, недавнее исследование показало, что антиоксиданты в составе клюквы помогают предотвращать устойчивость к препаратам. Формирование устойчивости довольно длительный процесс, поэтому новые исследования в этой области обещают повысить их эффективность и снизить риски развития устойчивости.
Супербактерии и бактериофаги: чем заменить антибиотики?
Что такое супербактерии? К чему приводит бесконтрольное самолечение? Почему антибиотики больше не панацея, чем их заменить и как работают бактериофаги? На эти вопросы в интервью Sibnet.ru ответила завлабораторией молекулярной микробиологии ИХБФМ СО РАН Нина Тикунова.
Массовое производство и применение антибиотика началось с пенициллина, в 1943 году. Препараты, способные убивать бактерии, спасли человечество от множества инфекционных болезней. Однако, по данным ВОЗ, практически все существующие патогенные бактерии приобретут устойчивость к антибиотикам уже через 10-20 лет. И если сейчас из-за устойчивости к антибиотикам ежегодно не удается спасти 700 тысяч человек, то к 2050 году число жертв бактериальных инфекций возрастет до 10 миллионов в год.
— Известно, что антибиотики совершили революцию…
— Да, антибиотики приносили огромную пользу людям, и их стали активно использовать не только в медицине, но и в других областях: в сельском хозяйстве — птицеводстве и скотоводстве; в производстве предметов гигиены — зубная паста, мыло, средства обработки помещений.
Как работает антибиотик? В норме бактерии постоянно живут в нашем организме, в кишечнике их около 1,5 килограмма, в целом бактерий в человеке больше, чем собственных клеток. Но если человек подхватывает вирус или испытывает длительный стресс, его иммунитет снижается, и эти бактерии начинают активно размножаться, что приводит к ухудшению самочувствия. Также существуют инфекционные заболевания, вызываемые бактериями.
Остановить размножение бактерий, уничтожить их и вылечить человека могут антибиотики. Эти лекарства спасли много людей.
— Конкретному человеку полезна паста с антибиотиками, она спасает его от определенного количества бактерий. Но когда сточная вода со всего города, от птицефабрик и свиноферм попадает в воду и почву, с этими антибиотиками сталкиваются бактерии. Они находят способы выживания — развивается антибиотикорезистентность (устойчивость бактерий к антибиотикам).
Антибиотикорезистентность возникла потому, что многие почвенные бактерии несут в себе гены устойчивости к антибиотикам. Эти гены путем горизонтального переноса (когда генетический материал передается организму — не потомку) могут с невысокой вероятностью перейти от одного вида бактерии к другому.
Сначала бактерии стали невосприимчивы к одним антибиотикам, а затем появились супербактерии — бактерии с множественной устойчивостью к антибиотикам, — от которых не спасает уже целый ряд антибиотиков.
Были случаи, когда пациентов не успевали вылечить до того, как выясняли, к какому именно антибиотику чувствительна заразившая их бактерия.
— Врачи, столкнувшись с этим явлением, договорились, что определенную группу лекарств используют только в крайних случаях, это препараты резерва, «последнего ряда».
В нее ВОЗ включила восемь препаратов, таких как колистин, и некоторые антибиотики из группы цефалоспоринов. Как только их начнут бесконтрольно принимать, к ним тоже разовьется антибиотикорезистентность.
— Правильно ли, что запретили свободную продажу антибиотиков?
— Да, самолечение опасно, после приема антибиотиков у человека может выработаться резистентность и в случае сильного заболевания трудно будет подобрать действенный препарат, так как бактерии ко многим из них приспособятся.
За рубежом — в Европе, США и Канаде — это правило действует очень строго. Но зачастую пока пациенты дождутся несколько дней, чтобы попасть к врачу, заболевание разгорается сильнее, чем если бы его начали лечить в самом начале.
В этом плане российская медицина выигрывает. Если у нас в отделение клещевых инфекций попадает человек с подозрением на боррелиоз (температура после укуса клеща и т.д.), его сразу начинают лечить антибиотиками. То есть наши врачи не допускают развития тяжелых форм заболевания. За рубежом не так. Сначала больного обследуют, а вдруг у него нет боррелиоза, начинают лечить с опозданием, в итоге там много случаев тяжелейшего развития этой болезни.
— ВОЗ в 2005 году провозгласила постантибиотиковую эру. Что это значит?
— Это означает прекращение безусловной веры в помощь антибиотиков и необходимость поиска альтернативных средств. Человек — существо разумное, многочисленное, хорошо приспосабливающееся к изменению внешних условий. Думаю, человечество что-то изобретет.
Фармкомпании из-за антибиотикорезистентности вернулись к разработке новых антибиотиков, рассматривают альтернативные препараты. Но новые антибиотики создать сложно, так как ученые за многие десятилетия разработали антибиотики на ключевые точки процесса размножения бактерий.
Часть заболеваний можно вылечить без антибиотиков. Один из альтернативных вариантов — использование бактериофагов.
— Можно ли совсем отказаться от антибиотиков?
— Запретить сейчас полностью использование невозможно. Иначе мы столкнемся с голодом и смертями.
Так, в США запретили вводить антибиотики в средства гигиены. Но современное сельское хозяйство не может существовать без антибиотиков.
В медицине большая часть инфекционных заболеваний пока успешно лечится ими, в клиниках берут анализ на чувствительность к антибиотикам, и врач применяет нужный препарат.
Но если человека привозят, например, с заражением крови, его срочно надо лечить, то сразу применяют антибиотики широкого спектра действия и параллельно делают анализ на чувствительность той бактерии, которая является причиной инфекции. Если лекарство правильно подобрано, то продолжают лечение, либо меняют.
— Вы сказали, что часть болезней можно лечить бактериофагами, что это?
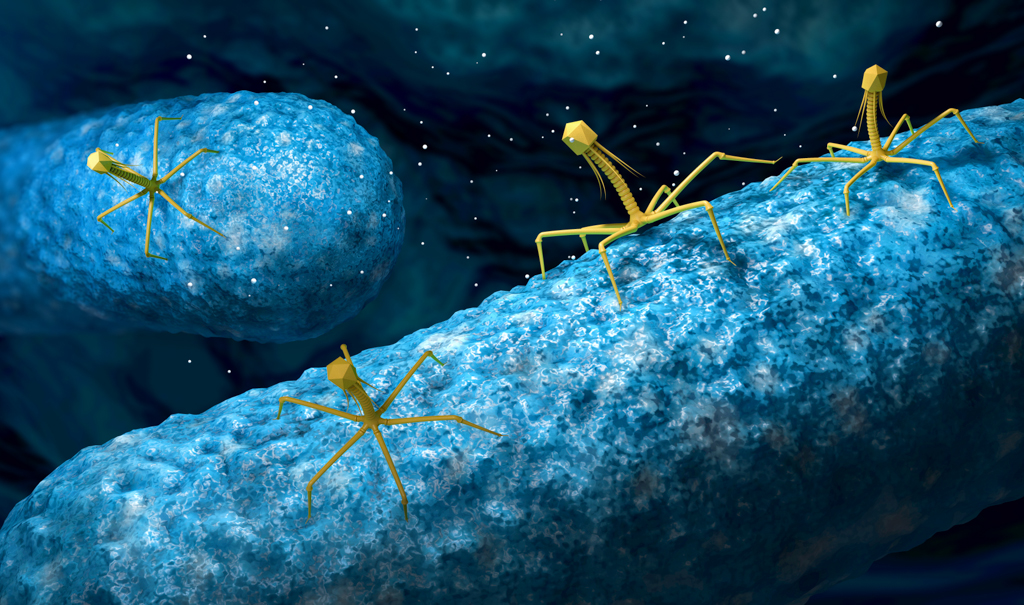
— Бактериофаги — древние вирусы, пожирающие бактерии. Если бы их не было, то за двое суток Земля покрылась бы толстым слоем бактерий. Бактериофаги, как и другие вирусы, вне хозяина никакой деятельности не развивают – не живут, то есть не размножаются.
Каждый фаг убивает только определенную группу бактерий и никак не действуют на другие, например, на нормальную кишечную и кожную микрофлору, в отличие от антибиотиков.
Поскольку фаги никак не заражают клетки человека и животных, они не приносят вреда организму. За время эволюции человечество к ним приспособилось, и иммунная система на них не реагирует отрицательно, нет токсического эффекта. Поэтому их можно давать новорожденным, больным с аутоиммунным заболеваниями и онкологией.
— И они полностью смогут заменить антибиотики?
— Рассчитывать, что они спасут человечество вместо антибиотиков, нельзя. Избирательность бактериофагов как их плюс, так и минус. Штаммов бактерий в мире сотни тысяч, а бактериофаги подобраны только на десятки или сотни.
В каждом случае нужно время, чтобы подобрать бактериофаг для больного с помощью анализа. Поэтому острые бактериальные инфекции надо быстро гасить антибиотиками. Бактериофаг нужен при заболеваниях, вызванных супербактериями или в случае хронических бактериальных заболеваний.
Фаги отлично дополняют антибиотики и даже помогают им уничтожить врага. Бактерии в ране зачастую образуют многослойную биопленку, в которую антибиотик пробиться не может. Бактериофаг, действуя на одну из бактерий, пробивает «броню» этой пленки и делает возможным действие антибиотика.
— Уже разработаны какие-то препараты бактериофагов, от каких заболеваний?
— В нашей стране еще в советское время начали успешно использовать препараты бактериофагов. Только в России крупные фармацевтические компании («Микроген») производят препараты бактериофагов. Это не БАДы, а терапевтические препараты, прошедшие стадии доклинических и клинических испытаний.
Спектр заболеваний большой — бактериальные кишечные заболевания, их лечение актуально для детей, у которых из-за бактериальных диарей происходит быстрое обезвоживание, а применение антибиотиков не всегда желательно. Это спектр раневых инфекций и послеоперационных воспалений, ЛОР-заболеваний, хронических стоматологических заболеваний, диабетическая стопа (язвы на стопах — осложнение диабета, ведущее к ампутации).
— Как назначаются эти препараты?
— Они есть в свободной продаже. Врачи, работавшие в 60-80-е годы, знали и широко использовали бактериофаги. Вероятно, сейчас в мединституте этим знаниям уделяют немного внимания. Большинство современных врачей о них или не знают, или забывают.
Несмотря на то, что это не БАД, они не включены в списки обязательных медицинских препаратов, которые должны быть в государственной больнице, поэтому врачи в этих медучреждениях не могут их использовать, в отличие от частных.
Бактериофаги используют частные клиники, больные сами ищут информацию, часто нам звонят, спрашивают. Мы объясняем, что надо обратиться в лабораторию, сделать анализ на антибиотикорезистентность и чувствительность к бактериофагу.
— Как создаются препараты бактериофагов, если они такие узконаправленные?
— Чаще всего создаются коктейли из бактериофагов. Они направлены на один вид бактерий, например, на стафилококки, но покрывают широкий спектр штаммов (вариантов стафилококков). Также есть коктейли бактериофагов против разных видов бактерий. Это для экстренного лечения. Часто использовать одни и те же коктейли нельзя — может развиться устойчивость к бактериофагам.
— Какова ваша роль в создании новых бактериофагов?
— У нас научно-исследовательский институт. Главная задача — находить новые и необычные бактериофаги. Мы ищем их в образцах от больных и здоровых людей, в природных образцах, в том числе из экстремофильных мест обитаний – вечная мерзлота, соленые и термальные озера.
Интересный объект — стоки птицефабрик и свиноферм. Можно найти необычные гены, что поможет создать новые инструменты синтетической биологии. То есть найти подходы и способы лечения, позволяющие проводить нужные манипуляции с геномом — разрушить геном вредного (вирус, раковые клетки) или создать геном полезного (клетки, синтезирующие лечебное вещество).
Например, чтобы бактериофаги разрушали именно тот штамм, который у пациента, надо повысить его специфичность. Или у специфичного, но не очень эффективного фага, повысить эффективность.
В нашей коллекции несколько сотен бактериофагов и несколько тысяч образцов штаммов бактерий. Каждый новый бактериофаг мы проверяем, на какие бактерии он действует.
Если к нам обращаются врачи-клиницисты, присылают образцы, мы можем подобрать подходящие бактериофаги.
По международному соглашению сейчас, если все одобренные средства лечения не помогают улучшить состояние больного, медики проводят консилиум и с согласия пациента имеют право использовать официально неодобренные препараты.
Например, при диабетической стопе пациенты соглашаются на лечение бактериофагами, потому что могут избежать ампутации. Мы либо подбираем в аптеке препараты, которые хорошо действуют, либо ищем из своей коллекции.
В 30-40% случаев используем штаммы аптечных фагов, еще в 30-40% из нашей коллекции, в 20-25% не можем подобрать бактериофаг. За пять-шесть лет поучаствовали в излечении более сотни больных.
Также мы создали свой коктейль против 11 редких бактериальных агентов, как раз против супербактерий. В том числе он помогает от диабетической стопы. Но пока препарат не проходил испытания даже на животных, потому что на это надо десятки миллионов рублей.
— А за рубежом используют бактериофаги?
— Зарубежный мир всегда пренебрежительно относился к советской науке, тем более к медицине. В последние годы, осознав, что в ряде случаев бактериофаги, использовавшиеся советскими медиками, могут быть спасением, они тоже стали ими заниматься.
И боюсь, европейские и американские ученые в ближайшее время опередят нашу страну, которая с 30-х годов производит препараты бактериофагов, но не так широко их используют.
Проблема в разработке и выпуске на рынок бактериофагов еще в том, что любой микробиолог, купив в аптеке коктейль бактериофагов, может размножить их в лаборатории. И эта особенность тормозит желание фармкомпаний вкладывать деньги в выпуск таких препаратов.
Я думаю, выход из этой ситуации в том, что фармкомпании будут вставлять в геном коммерческих фагов какой-то штрих-код, чтобы потом недобросовестные конкуренты не могли использовать чужие фаги.
— Есть ли еще варианты замены антибиотиков кроме бактериофагов?
— Да, есть. Бактерии выделяют пептиды, чтобы убавить количество конкурентных неродственных им видов в одном сообществе. Ученые ищут способ использовать эти пептиды против бактерий. И эти исследования активно развиваются.
Суперсила бактерий: антибиотики наносят ответный удар
Андрей Смирнов СПИД.ЦЕНТР
СПИД.ЦЕНТР подробно объясняет, что такое супербактерии, чем они опасны, и раскрывает простой, но эффективный способ, как их победить.
Супербактерии не зря так называются, ведь они действительно обладают настоящими суперспособностями. Только, к сожалению, людям они ничего хорошего не сулят.
Супербактерии — это возбудители инфекционных болезней, которые устойчивы сразу к нескольким антибиотикам, традиционно использующимся для лечения соответствующего заболевания. Именно множественная устойчивость супербактерий отличает их от обычных резистентных штаммов — те устойчивы только к одному препарату или же к нескольким, но из одного класса. Супербактерии крайне опасны, потому что перед ними мы практически безоружны: против таких инфекций буквально ни один препарат не помогает. Подобные инфекции возвращают нас в начало XX века, когда антибиотиков еще не было, а надеяться приходилось лишь на иммунитет пациента.
Инкубаторы резистентности
Чтобы открыть антибиотики, человечеству понадобилось несколько тысячелетий. Бактериям, чтобы развить устойчивость к ним, понадобилось немногим более 50 лет. И кто после этого вершина эволюции? Особенно если учесть, что способствовали этому процессу сами люди. Как же такое могло произойти?
Чтобы бактерии могли развивать свои суперспособности, в одном месте должно быть большое скопление различных штаммов и видов бактерий, восприимчивых к ним организмов (животных или людей), а также антибиотики в невысоких концентрациях. По этой причине больницы и животноводческие хозяйства — просто идеальные инкубаторы по выведению супербактерий.
по теме
Лечение
«Волшебные пули»: Объясняем все про антибиотики и антисептики
Как и любые другие организмы, бактерии постоянно мутируют. Появление множества случайных мутаций — основа естественного отбора: если новая мутация позволяет организму лучше выживать в окружающей среде и оставлять больше потомства, то такой ген будет закрепляться и распространяться в популяции. Если нет — мутация быстро отсеивается отбором, так как не передается следующим поколениям.
В случае бактерий этот процесс становится крайне заметным по двум причинам. Во-первых, многие бактерии очень быстро размножаются. Буквально за пару часов успевает смениться несколько поколений. А чем интенсивнее размножение, тем быстрее появляются новые мутации. Во-вторых, бактерии обладают еще одной суперспособностью: они могут обмениваться друг с другом полезными генами с помощью специальных кусочков ДНК — плазмид. Это позволяет бактерии делиться важными генами не только со своим потомством, но и с соседями. Причем, такой перенос может происходить даже между бактериями разных видов. Что позволяет новым полезным мутациям особенно быстро распространяться в тесных сообществах бактерий.
Для развития устойчивости также важно, чтобы антибиотик присутствовал именно в небольших концентрациях. Если концентрация высокая, как должно быть при лечении, то бактерии сразу гибнут, и никаких шансов развить устойчивость у них не появляется. Но если антибиотика недостаточно для гибели клеток, то бактерии получают шанс размножаться и «прокачивать» свои суперспособности, развивая устойчивость к препарату. Если же бактерия размножается в присутствии сразу нескольких антибиотиков, то она может выработать устойчивость ко многим препаратам. Такие условия могут возникнуть при незаконченном курсе лечения антибиотиками, при приеме неполной назначенной дозы (или если назначена недостаточная дозировка), а также при частой необоснованной смене препаратов.
Болезнетворные бактерии, оставшиеся в организме пациента, могут таким образом «тренироваться». Еще хуже, когда антибиотики попадают в сточные воды и другие отходы, что часто случается в животноводческих хозяйствах при бесконтрольном или неправильном применении антибиотиков. Здесь их концентрация падает значительно ниже минимальной подавляющей, смешиваются сразу множество разных препаратов, и с ними могут контактировать не только болезнетворные бактерии, но и представители неопасной для человека флоры. Что плохо, так как неопасные бактерии тоже развивают устойчивость и впоследствии могут передать ее с помощью плазмид болезнетворным собратьям. Просто идеальные условия для выработки множественной устойчивости.
Суперзлодеи нашего времени
по теме
Лечение
Советская медицина: над картошкой, под дихлофосом
Супербактерии уже стали серьезной проблемой здравоохранения. Еще в 2014 году ВОЗ в своем докладе о проблемах антибиотикорезистентности обозначала супербактерии как одну из глобальных угроз. Вопросы борьбы с резистентностью также обсуждались в ходе 71 генассамблеи ООН, по итогам которой в том числе Минздрав РФ начал разработку национальной стратегии по борьбе с антибиотикорезистентными штаммами. Goldman Sachs Group в одном из своих докладов делали неутешительный прогноз, что к 2050 году антибиотикорезистентные микроорганизмы унесут жизни 360 миллионов человек, а экономический ущерб составит 100 триллионов долларов, если в мире не примут меры для предотвращения их распространения.
Особенно тревожно обстоит ситуация с туберкулезом. Эта инфекция даже при нормальной чувствительности возбудителей к противотуберкулезным препаратам требует длительного лечения. А в случае штаммов с множественной устойчивостью приходится применять сложные схемы с большим количеством препаратов, которые тоже не всегда оказываются эффективны. Тогда болезнь становится фатальной.
К сожалению, полирезистентные штаммы микобактерий туберкулеза весьма широко распространены на постсоветском пространстве. Это связывают с неполноценным лечением туберкулеза в тюрьмах в 90-е годы: частые перебои с препаратами приводили к постоянным перерывам в лечении или использованию только одного препарата вместо необходимой комбинации из трех или пяти. Что в свою очередь создавало отличные условия для селекции полирезистентных штаммов, а плохие бытовые условия и скученное проживание способствовали их быстрому распространению среди заключенных.
Усугубляет общую проблему резистентности еще и то, что последние 15 лет крупные фармкомпании недостаточно занимались разработкой новых антибиотиков, сосредоточившись на других заболеваниях. Учитывая, что от начала разработки препарата до выхода его на рынок проходит около 10 лет, в ближайшие годы каких-либо прорывов в этой области ждать не стоит. Поэтому основные усилия во всех стратегиях направлены на замедление формирования резистентности к уже имеющимся препаратам и на замедление распространения резистентных штаммов.
Супероружие против супербактерий в руках каждого из нас
Супероружие оказалось настолько простым по своей сути, что лишает финал истории всей поэтичности: чтобы затормозить развитие резистентности, нужно разумно использовать антибиотики. Все. Но, как часто это бывает, самые простые решения сложнее всего реализовать на практике. Под разумным использованием антибиотиков понимаются следующие шаги.
На последнем пункте стоит остановиться подробнее, так как его реализация зависит от каждого из нас. Важно помнить, что для начала курса антибиотиков должен быть действительно серьезный повод, и препарат должен обязательно назначить врач. Нельзя пить антибиотики при обычной простуде (это вообще лишено смысла, антибиотики не действуют на вирусы, вызывающие простуду), небольшом пищевом отравлении (здесь справятся собственный иммунитет и абсорбенты), использовать мази с антибиотиками при небольших неинфицированных ранах и в других подобных случаях.
К сожалению, врачи тоже склонны к избыточному назначению антибиотиков из предосторожности или по настоянию пациентов, у них не всегда есть время и желание объяснять, почему в данном случае антибиотик не нужен. А некоторые и вовсе сами не понимают этого. Если врач назначил вам антибиотик, всегда можно еще раз уточнить, действительно ли он нужен, и ни в коем случае не настаивать самому на таком лечении, если врач не считает его необходимым.
Глобальная проблема XXI века: «супербактерии» против человечества
Как известно, в 2014 году в Женеве Всемирная организация здравоохранения сделала доклад, содержащий полную картину влияния традиционных антимикробных препаратов на бактерии с учетом данных полученных из 114 стран. Картина получилась неутешительная: традиционные лекарственные препараты, включая антибиотики, оказались бесполезны либо слабы в отношении различных переносчиков инфекции. Явление назвали «антимикробной резистентностью».
В 2017 году ВОЗ опубликовала список критической группы бактерий, представляющих собой повышенную опасность. В их числе – Acinetobacter baumannii, синегнойная палочка (Pseudomonas aeruginosa), энтеробактерии (Enterobacteriaceae), энтерококки фэциум (Enterococcus faecium), золотистый стафилококк (Staphylococcus aureus), хеликобактер пилори (Helicobacter pilori), кампилобактеры (Campylobacter), сальмонелла (Salmonella), гонококк (Neisseria gonorrhoeae), пневмококк (Streptococcus pneumonia), гемофильная палочка (Haemophilus influenza), шигелла (Shigella).
В числе устойчивых микроорганизмов оказались также бактерии Klebsiella pneumonia, Escherichia coli, MRSA (метициллин устойчивые бактерии Staphylococcus aureus) и другие, вызывающие серьезные заболевания: сепсис, гонорею, инфекции мочевыводящих путей, пневмонию.
Так, к примеру, по данным ученых ВОЗ, случаи бесполезного лечения гонореи цефалоспоринами третьего поколения, относящихся к группе антибиотиков повышенной активности и применяющихся в качестве «крайней меры», подтвердились в десяти странах. Случаи зарегистрированы в Австралии, Австрии, Канаде, Норвегии, Словении, Швеции, Франции, Южной Африке, Японии и Соединенном Королевстве. Это притом что в мире этим заболеванием ежедневно инфицируется более одного миллиона человек.
Также, по оценкам ВОЗ, вероятность смерти людей инфицированных MRSA на 64% выше, если сравнивать с неустойчивой формой инфекции. Кроме того, по данным доклада центра RANDEurope и KMPG, от устойчивых к антибиотикам инфекций в мире ежегодно умирает по меньшей мере 700 тысяч человек. В США, по данным американского Центра по контролю и профилактике заболеваний, эта цифра ежегодно составляет 23 тысячи человек, в Евросоюзе показатель достигает 25 тысяч.
Зарождение «супербактерии»
Для того чтобы понять, почему микроорганизмы становятся устойчивыми к лекарствам, важно знать их природу. Бактерии представляют собой одну из первых форм жизни на Земле. Ископаемые свидетельства датируются в ряде случаев началом периода архея – 3,5 миллиарда лет назад. Это обширная группа одноклеточных микроорганизмов.
И чтобы понять, как появляются «супербактерии», вспомним биологию, точнее, ее раздел, посвященный синтетической эволюции. Как известно, ее основополагающие принципы – естественный отбор, наследственность и изменчивость. Согласно теории, новые признаки в строении организмов и их функциональных особенностях возникают в связи с изменчивостью, которая, в свою очередь, может быть определенной и неопределенной.
Первый тип изменчивости имеет место, когда условия окружающей среды оказывают одинаковое влияние на всех особей одного вида. Примером такой изменчивости может послужить появление у зайцев белой шерсти, что ожидаемо в зимний период, поскольку это помогает быть более незаметными для хищников на снегу. Такой тип изменчивости затрагивает фенотипические особенности организма и не наследуется генетически.
Неопределенная изменчивость напрямую связана с изменениями генотипа организма, которые, как правило, нельзя предугадать. Пример – индивидуальные мутации, возникшие у отдельных особей одного вида. Подобная изменчивость может проявляться вне зависимости от текущих условий окружающей среды и способна устойчиво передаваться потомству.
Вспомним и о наследовании приобретенных признаков, открытом еще французским биологом Жаном Батистом Ламарком, основной тезис которого заключается в том, что в ответ на изменения окружающей среды организмы способны меняться, приспосабливаться и передавать приобретенные изменения своему потомству.
По форме бактерии можно разделить на палочковидные – бациллы, сферические – кокки – и спиралевидные – спириллы. По своему строению бактерии делятся на прокариот (доядерные), ДНК (дезоксирибонуклеиноваякислота) которых находится в определенной зоне клетки бактерии, и эукариот (ядерные) – их ДНК располагается в окруженном оболочкой ядре клетки.
Но, несмотря на разнообразие форм и строения, все бактерии объединяет одно важное свойство – способность передавать из поколения в поколение информацию с помощью своего генетического материала (ДНК), в том числе об устойчивости к лекарственным средствам. Причем передача информации и проявление новых признаков, включая резистентность, могут происходить достаточно быстро, учитывая скорость размножения бактерий.
Многие из них путем деления способны давать потомство в течение 30 минут, а за сутки всего одна клетка может образовать 72 новых поколения, каждое из которых получает определенную информацию об устойчивости к лекарственным препаратам, если, конечно, прародитель сталкивался с тем или иным антимикробным средством.
В результате такой передачи информации через некоторое время может появиться поколение «супербактерий», которые являются невосприимчивыми ни к одному известному антибиотику, как в случае с 70-летней американкой из штата Невада. В 2017 году женщина скончалась из-за полной резистентности бактерии Klebsiella pneumoniae к 26 видам известных антибиотиков. Все они оказались полностью бесполезны в борьбе с инфекцией.
Наука и устойчивость
В настоящее время наиболее известными средствами для борьбы с бактериями являются антибиотики, появлению которых мировое сообщество обязано Александру Флемингу, обнаружившему в 1928 году в ходе исследования, что обыкновенная плесень Penicillium, которая произрастает на лежалом хлебе, вырабатывает вещество, убивающее бактерии семейства Staphylococcaceae. Так появился всем известный «пенициллин».
Сегодня в мире существует несколько тысяч натуральных и даже синтетических антибиотиков, объединенных в 16 классов. Например, пенициллин, относится к бета-лактамным препаратам. Но из всего множества созданных ранее антибиотиков в настоящее время используется не более пяти процентов. Это напрямую связано с тем, что бактерии со временем выработали устойчивость к основной массе таких препаратов.
Все это побудило ВОЗ после проведенных масштабных исследований с 2014 года рассматривать проблему антимикробной резистентности на глобальном уровне и рекомендовать мировому научному сообществу приступить к поиску путей ее решения.
У ученых есть много идей, как справиться с проблемой: изучение механизмов возникновения антимикробной резистентности и системный мониторинг ее распространения, совершенствование мер по ограничению распространения и циркуляции возбудителей с антимикробной резистентностью). Среди них есть и такой метод борьбы – научиться выращивать устойчивые виды бактерий и исследовать химические соединения, с помощью которых резистентность будет преодолена.
Эту задачу, в частности, решают ученые Северо-Восточного университета в Бостоне (США). Им удалось найти ряд соединений, к одному из которых в лабораторных условиях ни одна из исследуемых бактерий не способна была выработать устойчивость.
И если речь идет, например, о создании принципиально нового вида антибиотиков, то необходимо понимать, что на их разработку, прохождение всех этапов исследований и внедрение в массовое производство, по данным экспертов, уходит в среднем 10 лет. В этой связи ученые также ищут способы решения глобальной проблемы на базе альтернативных антибиотикам противомикробных средств.
Если говорить о нашей стране, то в 2017 году для этих целей была утверждена «Стратегия предупреждения распространения антимикробной резистентности в Российской Федерации на период до 2030 года». Она предусматривает меры по ограничению распространения устойчивости микроорганизмов к противомикробным препаратам, химическим и биологическим средствам.
В частности, стратегия интегрирует в себя план действий по разработке и внедрению альтернативных методов, технологий, средств профилактики и лечения заболеваний, включая создание биологических лекарственных препаратов на основе бактериофагов.
Вирусы против «супербактерий»
Бактериофаги – это не новый биологический вид. Научное сообщество приступило к их изучению задолго до появления всем известных антибиотиков. Первые научные сообщения о бактериофагах появились еще в 1920-х годах.
В 1921 году Ричард Брайонг и Джозеф Мэйсин, последователи Феликса Д’Эрреля, французского микробиолога и первооткрывателя бактериофагов, сделали доклад об успешном лечении инфекций кожи стафилококковым бактериофагом, а в 1922 году Д’Эррель в своем фундаментальном труде изложил результаты начального этапа изучения бактериофагов. И только в 1929 году Александр Флеминг открыл пенициллин.
Кроме того, в романе американского писателя Синклера Льюиса «Эроусмит» про молодого микробиолога, вышедшего в 1925 году, также говорилось о новом методе лечения: изобретенная ученым сыворотка губительно действовала на бактерии и спасла множество жителей Карибских островов от эпидемии бубонной чумы. По сути, речь шла о фаготерапии.
Что же такое бактериофаги? Они представляют собой внеклеточную форму жизни. Иными словами, это вирусы, размеры которых составляют в среднем от 20 до 200 нанометров (1 нанометр равен одной миллиардной части метра). Так же, как и бактерии, эти вирусы представляют собой еще одну наиболее распространенную форму жизни на нашей планете. Они присутствуют буквально везде: в океане, почве, глубоководных источниках, питьевой воде, пище.
Причем бактериофаги способны размножаться исключительно в клетке-хозяине. Они могут иметь кубическую, нитевидную или форму головастиков. Любая фаговая частица состоит из головки, содержащей нуклеиновую кислоту (ДНК или РНК), заключенную в белковую оболочку – капсид, – и хвостового отростка, состоящего из внутреннего стержня и сократительного чехла. Передвигается бактериофаг с помощью ножек-фибрилл, скрепленных в центре базальной пластиной.
Все бактериофаги имеют особенность, которой и пользуются ученые в ходе создания альтернативных антибактериальных препаратов – каждому типу бактерий свойственны собственные вирусы-фаги. При этом бактериофаги, как снайперы, избирательно поражают только бактериальные клетки, а не всю микрофлору организма, в отличие от антибиотиков.
Происходит этот процесс в несколько этапов. Сначала бактериофаг распознает бактериальную клетку и прикрепляется к ее оболочке. Затем вирус-бактериофаг производит инъекцию своей нуклеиновой кислоты (генома) внутрь бактерии. Далее происходит биосинтез белковых и нуклеиновых компонентов новых фаговых частиц на основе введенного генома. Еще один этап – соединение компонентов и формирование новых бактериофагов внутри бактерии. И, наконец, процесс лизиса – распад бактериальной клетки и выход зрелых фагов.
Иными словами, эти неклеточные формы жизни с генетической программой способны проникать практически в любую вредоносную бактериальную клетку, размножиться и разрушить ее, не причиняя вреда остальной микрофлоре организма. Подобный «литический цикл» продолжается до тех пор, пока не будет уничтожена последняя бактерия.
При неблагоприятных внешних условиях и малом количестве вредоносных клеток бактериофаги развиваются по лизогенному циклу: введенный геном существует внутри клетки пассивно – не размножаясь.
В таком состоянии «зараженная» фаговым геномом бактерия может проходить циклы деления. И когда такая бактерия попадет в благоприятные для размножения вируса условия, вновь активизируется литический цикл развития бактериофагов.
Кроме того, в отличие от антибиотиков, бактериофаги способны приобретать новые признаки естественным образом для борьбы с резистентными мутациями бактериальных клеток.
Отечественные разработки
Если говорить об успехах отечественных ученых в создании альтернативных антимикробных препаратов на основе бактериофагов, то еще благодаря сотрудничеству Феликса Д’Эрреля и грузинского микробиолога Георгия Элиавы в 1920-х годах в СССР был создан первый и единственный в мире научно-исследовательский центр бактериофагологии.
Уже в 1930-х бактериофаги советского производства впервые были использованы в экстренных ситуациях. Например, в 1938 году в нескольких пограничных с СССР районах Афганистана для профилактики эпидемии холеры бактериофаги давали местному населению, добавляли в колодцы и водоемы. В результате на советской территории не было зарегистрировано ни одного случая заболевания.
Во времена Великой Отечественной войны также применялась фаговая терапия. Особое внимание уделялось разработке и производству бактериофагов, подавляющих кишечные инфекции – холеру, брюшной тиф, дизентерию и сальмонеллез. Всего за годы войны для фронта было изготовлено более 200 тысяч литров бактериофагов.
В наши дни в России разработкой и производством альтернативных лекарственных средств на основе бактериофагов в рамках Стратегии по борьбе с антимикробной резистентностью занимаются ученые НПО «Микроген» холдинга «Нацимбио» (входит в Госкорпорацию Ростех).
В настоящий момент предприятие приступило к созданию всероссийской базы штаммовой коллекции бактериофагов для выпуска новых лекарственных противомикробных препаратов на их основе.
На сегодняшний день НПО «Микроген» разработаны 19 разновидностей альтернативных лекарственных противомикробных препаратов на основе бактериофагов против дизентерии, брюшного тифа, сальмонеллеза, гнойно-септических и других заболеваний.
В перспективе – выпуск первого в мире лекарственного препарата, содержащего бактериофаги в капсулах для лечения и профилактики заболеваний, вызываемых бактериями рода стафилококков (лат. Staphylococcus), стрептококков (Streptococcus), протеи (Proteus – P. vulgaris, P. mirabilis), клебсиеллы (Klebsiella pneumoniae), синегнойной (Pseudomonas aeruginosa) и кишечной (Escherichia coli) палочек.
Кроме того, в 2018 году предприятие приступило ко второй фазе клинических исследований бактериофага «Дифаг», направленного на борьбу с бактериями рода Acinetobacter baumannii (ацинетобактер) и Pseudomonas aeruginosa (синегнойная палочка), которые наиболее часто вызывают инфекционные заболевания у пациентов хирургических стационаров, отделений реанимации и интенсивной терапии.
Результаты наработок зарубежных и российских ученых по поиску новых антимикробных средств, безусловно, вселяют уверенность в том, что глобальная задача антимикробной резистентности в скором времени может быть решена. А пока каждый из нас остается участником развернувшейся в XXI веке невидимой глазом битвы между человечеством и «супербактериями».